УЗИ вен нижних конечностей
УЗИ вен нижних конечностей — это диагностическая процедура, предназначенная для выявления и уточнения характера патологического процесса в венах ног.
Само понятие «УЗИ вен» является обобщенным термином, отражающим физическую сущность метода. Дело в том, что для получения анализируемой картинки, на мониторе аппарата УЗИ, используется такое физическое явление, как ультразвук (УЗ). Если конкретизировать этот вид исследования относительно вен, то оно подразумевает под собой проведение так называемого дуплексного исследования или сканирования вен нижних конечностей. Это исследование является разновидностью УЗИ, поэтому понятия “УЗИ вен ног”, “Дуплексное исследование” и “Дуплексное сканирование вен нижних конечностей” равнозначны.
Дуплекс (УЗИ) вен нижних конечностей
Свое название “дуплексное сканирование” метод получил из-за возможности воспроизведения на картинке монитора не только структуры тканей, но и направление и скорость кровотока в сосудах. То есть получается как-бы двойной эффект (дуплекс): статичное — строение тканей и динамичное — направление кровотока.
Дуплексное сканирование является одним из самых важных диагностических инструментов в руках врача-флеболога. Именно по результатам этого исследования можно не только диагностировать варикозную болезнь вен нижних конечностей, но и правильно спланировать тактику лечения.
Во время исследования вен оцениваются следующие параметры:
- Характеристики и особенности строения венозной системы
- Диаметр вен на разных уровнях конечности
- Функциональная полноценность венозных клапанов
- Скорость и направление кровотока по сосудам
- Протяженность и путь распространения рефлюкса (заброса) крови при его наличии
- Наличие или отсутствие признаков имеющегося или перенесенного в прошлом тромбоза глубоких и поверхностных вен
- Наличие или отсутствие признаков тромбофлебита
Иногда, дополнительно, врач может обнаружить так называемую кисту Бейкера либо другую явную патологию, о которой указывает в своем заключении.
Обычно дуплексное сканирование длится от 20 до 40 минут. Время проведения исследования зависит от:
- Индивидуальных особенностей строения вен и сложности архитектоники венозного русла
- Наличия или отсутствия тяжелой сопутствующей патологии
- Характера и распространенности патологического процесса
- Наличия избыточной массы тела
- Опыта врача и качества аппаратуры
Так, например, исследование у молодой стройной девушки без существенной патологии вен займет 20 минут, включая время на написание заключения. У пациента, перенесшего в прошлом операции на венах ног, имеющего последствия тромбоза глубоких вен, трофическую язву и массу тела более 120 кг исследование может продлиться до 1 часа.
Дуплекс вен и артерий ног
Данный вид исследования подразумевает оценку состояния вен и артерий ног во время одной диагностической процедуры. Такое исследование обычно проводят при:
- Необходимости уточнения характера патологии, имеющейся одновременно, как в венах, так и в артериях
- Подготовке к оперативному вмешательству по поводу другой болезни, для исключения скрытой патологии в сосудах ног. Например, перед эндопротезированием крупных суставов, операциями на органах малого таза и др.
- При необходимости проведения дифференциальной диагностики заболеваний ног
Это исследование получается дешевле, чем обследование вен и артерий ног, выполненные по отдельности. Но в то же время, оно дороже, чем исследование только вен или только артерий
Поэтому важно понимать, насколько действительно необходимо выполнение такого исследования
Чтобы не тратить лишних денег, я рекомендую при обращении на консультацию к флебологу предварительно выполнить дуплексное исследование только вен. Если по результатам осмотра будут выявлены признаки проблем с артериями, то опытный флеболог порекомендует сделать необходимое дополнительное обследование, которое может включать не только дуплексное исследование артерий.
Немного исторических данных
Еще с Древних времен, печень считали таким же важным органом, как сердце. По представлениям жителей Мессопотамии, в печени вырабатывается кровь и живет душа. Еще Гиппократ описывал связь между болезнями печени и желтухой, а также асцитом. Он утверждал, что желтуха и твердая печень – плохое сочетание признаков. Это было первое суждение о циррозе печени и его симптомах.
Термин цирроз происходит от греческого «kirrhos», что означает желтый цвет и принадлежит Рене Теофилу Гиацинту Лаэннеку – французскому врачу и анатому. Над изучением цирроза печени трудились и трудятся до нашего времени много ученых. Вирхов, Кюне, Боткин, Татаринов, Абеллов и другие предложили много теорий о том, что такое цирроз печени, его симптомы, причины, методы диагностики и лечения.
Можно ли делать МРТ печени?
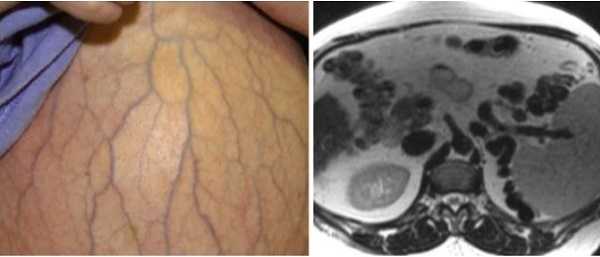
Признаки цирроза: желтушность кожных покровов, увеличение живота из-за асцита, визуализация извитых расширенных вен на передней брюшной стенке — “голова медузы”, на МР-скане видны множественные расширенные сосуды
Врач может выбирать параметры магнитно-резонансного сканирования, что позволяет диагностировать диффузные и очаговые заболевания органов билиарной системы. Первоначально, при характерных клинических проявлениях и повышении печеночных проб (билирубина, АСТ и АЛТ) выполняют ультразвуковое исследование. Опасность рака и цирроза печени заключается в отсутствии симптомов на ранних стадиях. Доктор направит на МРТ, если у пациента наблюдаются:
-
пожелтение кожных покровов;
-
боль в животе, правом подреберье;
-
необъяснимые тошнота, рвота, расстройства стула (кал светлый мягкий, маслянистый со зловонным запахом), кровотечения (носовые, гингивальные, желудочно-кишечные на фоне портальной гипертензии и нарушения работы свертывающей системы);
-
потеря веса при обычном режиме питания, слабость, снижение концентрации внимания;
-
сосудистые звездочки, “печеночные” (малиновые) ладони и язык, кожный зуд, моча темного цвета , отек нижних конечностей;
-
признаки асцита и др.
МРТ печени — экспертный способ диагностики. Сканирование проводят при сомнительных результатах ультрасонографии и необходимости получить более полное представление о генезе патологического процесса. Использование в качестве скринингового (массового) исследования ограничивает относительно высокая стоимость процедуры.
Делают ли МРТ печени детям? Маленьким пациентам можно проводить исследование по достижении месячного возраста. Диагностическая процедура не окажет влияния на здоровье или дальнейшее развитие: биохимических реакций в клетках не происходит, ионизирующая лучевая нагрузка отсутствует.
Что показывает МРТ печени?
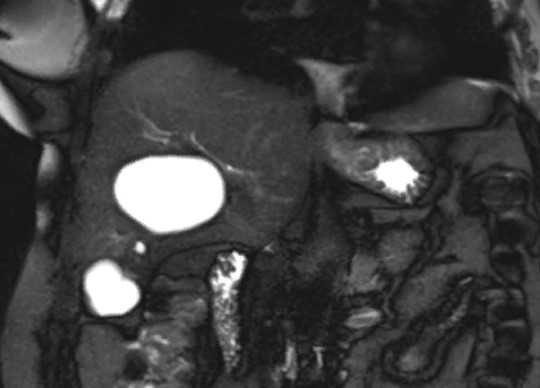
Кисты печени на магнитно-резонансном скане
На томограммах видны:
-
форма, контуры, структура и размеры органа;
-
сужение желчевыводящих путей, камнеобразование;
-
увеличение диаметра воротной вены, портосистемные коллатерали, варикозные расширения сосудов брюшной полости, пищевода;
-
асцит ( на МРТ визуализируется лучше, чем на КТ);
-
очаговая нодулярная гиперплазия;
-
лимфаденопатия и степень выраженности изменений;
-
добро-, злокачественные образования, взаимоотношение опухолей с близлежащими тканями;
-
стадия фиброза;
-
жировая инфильтрация;
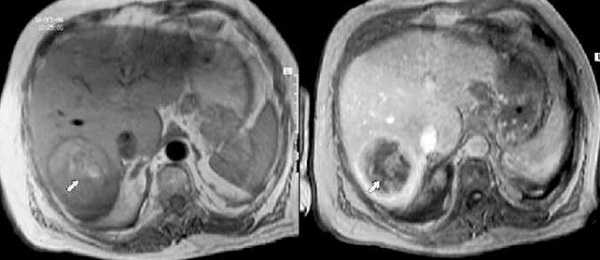
МРТ печени без контрастирования и после введения гадолиния, Т1 ВИ, абсцесс (стрелка)
-
врожденные и приобретенные кисты, в том числе, паразитарные, гемангиомы, гамартомы;
-
аномалии органов билиарной системы;
-
саркоидоз печени;
-
абсцессы;
-
гипер- и гиповаскулярные метастатические поражения, в том числе — вторичного характера (отсевы опухолей из других органов — кишечника, желудка, молочной железы, яичников, почек, легких) и пр.
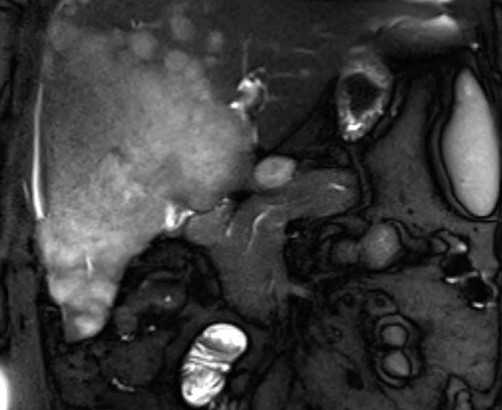
Снимок печени на МРТ: гепатоцеллюлярный рак
МР-исследование проводят для оценки эффективности терапии, в рамках предоперационной подготовки для изучения анатомических особенностей. Магнитно — резонансное сканирование нашло применение в трансплантологии для осмотра печени донора на предмет обнаружения гепатоцеллюлярной карциномы.
Одна из основных задач при назначении МРТ билиарной системы — определить, является ли поражение добро- или злокачественным, на основании чего выбрать тактику ведения пациента. МР-сканирование позволяет избежать инвазивных диагностических манипуляций — лапаротомии и пункционной биопсии.
Лечение цирроза печени
Цирроз печени — неизлечимое заболевание. Лечение проводится для того, чтобы замедлить прогрессирование повреждения печени и снизить риск дальнейших осложнений. В настоящее время не существует препаратов для лечения рубцевания печени, но в то же время ученые занимаются изучением различных видов антифибротических наркотиков.
Лечение цирроза печени зависит и от причины возникновения данного заболевания.
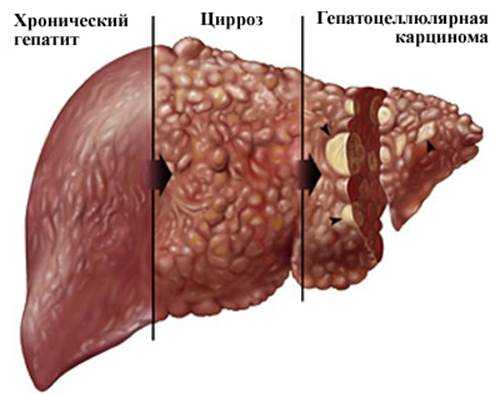
— Хронический гепатит. Для лечения хронического гепатита В используются многие виды противовирусных препаратов, таких как, ПЭГ-интерферон, аналоги нуклеозидов и нуклеотидные аналоги. Пациенты с хроническим гепатитом С при комбинированной терапии принимали ПЭГ-интерферон и рибаварин. В 2011 году для борьбы с гепатитом C были одобрены два новых препарата для комбинированной терапии — Телапревир (Incivek) и Боцепревир (Victrelis).
— Аутоиммунный гепатит. Аутоиммунный гепатит лечится при помощи кортикостероид преднизолона и иногда иммунодепрессантов, таких как Азатиоприн (Imuran).
— Нарушения желчных протоков. Урсодезоксихолевая кислота, которая является естественным компонентом желчи человека, также известным как урсодиол или УДХК, используется для лечения первичного билиарного цирроза, но не замедляет его развитие. К числу современных препаратов, содержащих УДХК, относятся: Урсосан, Урсофальк, Урсодез, Урсохол, Урсолив.Зуд, как правило, снимается противохолестериновыми препаратами, такими как Холестирамин (Questran) и Колестипол (Колестид). Для лечения инфекции в желчных протоках также можно применять Антибиотики и препараты, оказывающие иммунодепрессивное действие (Преднизолон, Азатиоприн, Циклоспорин, Метотрексат). Иногда для того, чтобы открыть желчные протоки, прибегают к хирургическому вмешательству.
— Безалкогольная жировая болезнь печени (БАЖБП) и безалкогольные стеатогепатит (БАСГ). Основными подходами к лечению этих заболеваний (в том числе сахарного диабета и повышенного холестерина), являетсяснижение веса с помощью диеты и физических упражнений.
— Гемохроматоз. Гемохроматоз лечат кровопусканиями — процедура, которая включает в себя удаление некоторого количества крови один или два раза в неделю при нормальном уровне железа.
— Лечение асцита. Первый этап лечения больных с асцитом (скопление жидкости в брюшной полости) включает в себя следующее:
— Ограничение употребления соли (обычно менее 1500 мг в день)- Медикаментозное лечение мочегонными средствами, такими как Спиронолактон (Aldactone) и Фуросемид.- Полное воздержание от алкоголя- Ограничение употребления жидкости, как правило, не требуется, если уровень натрия в крови низкий.- Пациентам с асцитом, которым не помогают обычные диуретики, через месяц течения болезни (рефрактерного асцита), могут потребоваться процедуры для уменьшения жидкости в брюшной полости. Для лечения асцита или при осложнениях может быть использован парацентез (выведение жидкости из брюшной полости с помощью тонкой иглы).
Показатели нормы параметров печени у детей
В нормальном состоянии размеры печени соответствуют росту ребенка. Соответственно, чем старше ребенок, тем больше объем печени.
|
Возраст |
Длина левой доли |
Длина правой доли |
Диаметр воротной вены |
|
1-2 года |
3,3 см |
6 см |
2,9-5,7 мм |
|
3-4 года |
3,7 см |
7,2 см |
3,5-7 мм |
|
5-6 лет |
4,1 см |
8,4 см |
4,3-7,6 мм |
|
7-8 лет |
4,5 см |
9,6 см |
4,5-8,5 мм |
|
9-10 лет |
4,7 см |
10 см |
4,9-9,5 мм |
|
11-12 лет |
4,9 см |
10 см |
5-10 мм |
|
13-14 лет |
5 см |
10 см |
5,6-10,2 мм |
|
15-16 лет |
5 см |
10 см |
5,7-106 мм |
|
17-18 лет |
5 см |
12 см |
7-12 мм |
Что касается структуры печени, то в нормальном состоянии она имеет следующие показатели:
- Четкие, ровные контуры;
- Полая вена представлена в виде образования эхонегативного характера;
- Гомогенное строение;
- Расположение портальных протоков: на периферии;
- Эхосигналы мелкие, слабой интенсивности;
- Структура мелкозернистая.
Если структура изменяется, то врач фиксирует в протоколе изменение эхогенности в большую или меньшую сторону.
Цирроз опасен своими осложнениями
Опасность для жизни у больных циррозом печени представляют осложнения. К основным осложнениям относят кровотечения, печеночную энцефалопатию и кому, асцит, а так же развитие рака печени.
Кровотечение. Фиброзные рубцы в печени сдавливают внутрипеченочные кровеносные сосуды, что приводит к повышению давления в сосудах, приводящих кровь в печень, и их расширению. Это называется портальная гипертензия. В расширенных портальных сосудах образуются мешотчатые выпячивания — так называемое варикозное расширение вен. Наиболее часто варикозное расширение вен наблюдается в пищеводе, желудке, прямой кишке. Разрывы таких сосудов приводят к тяжелым и опасным для жизни кровотечениям.
Наиболее опасны кровотечения из варикозно расширенных вен пищевода и желудка. Поэтому всем больным с диагнозом цирроз печени показано проведение эзофагогастродуоденоскопии (ЭГДС) не реже одного раза в год для уточнения наличия варикоза вен, оценки риска кровотечения и при необходимости проведения профилактического лигирования этих вен. Это небольшая операция, которая проводится через эндоскоп и заключается в сдавлении варикозных узлов с помощью латексных лигатур. Такая операция проводится экстренно в случаях кровотечения для его остановки, но при наличии риска кровотечения ее лучше проводить профилактически. Кроме того, большое значение имеет соблюдение определенной диеты. Врач может также порекомендовать прием лекарств, снижающих давление в портальных сосудах, а также устраняющих эрозии и язвы слизистой оболочки.
Печеночная энцефалопатия и кома. При прогрессировании цирроза нарушается способность печени обезвреживать токсические вещества. Головной мозг особенно чувствителен к воздействию токсических веществ, в первую очередь аммиака, образующегося в кишечнике вследствие переваривания белковой пищи (так называемые «азотистые шлаки»). В результате наблюдаются расстройства функции центральной нервной системы в виде снижения памяти, замедления реакций, сонливости, заторможенности, дрожания рук, нарушении координации и др. При прогрессировании энцефалопатии развивается опасное для жизни коматозное состояние.
Поэтому пациенты с циррозом печени должны проходить регулярное обследование, направленное на оценку наличия и степени печеночной энцефалопатии, назначение адекватного лечения. Больным рекомендуют придерживаться диеты с различной в зависимости от тяжести нарушения функции печени степенью ограничения употребления животного белка (в основном, красного мяса). Назначаются лекарства, устраняющие запоры и уменьшающие токсичность «азотистых шлаков», препараты, связывающие аммиак в крови, и др.
Асцит, отеки. Асцит означает скопление жидкости в брюшной полости. Асцит является следствием портальной гипертензии, а также снижением синтеза альбумина в печени. Одновременно жидкость может скапливаться в грудной клетке (в полости плевры), наблюдаются отеки. Наблюдаются увеличение живота, уменьшение количество мочи, одышка. Асцит может осложняться развитием инфицирования брюшной полости, нарушением работы почек и др. Врач назначает таким больным диету с ограничением соли, мочегонную терапию, в основе которой применение спиронолактона, препараты для профилактики бактериальной инфекции и других осложнений. Пациент должен избегать избыточного назначения мочегонных, массивного выделения мочи (более 2-2,5 литров в сутки), регулярно контролировать выделение жидкости, анализы крови и наблюдаться врачом.
Первичный рак печени — это злокачественная опухоль, которая, в отличие от метастазов в печень рака других локализаций, развивается непосредственно в ткани печени. Цирроз печени является предраковым состоянием. Наибольший риск рака печени у больных вирусным и алкогольным циррозом печени. После устранения причины цирроза печени риск развития рака печени уменьшается в десятки раз, но все-таки он остается.
Так как ранние стадии первичного рака печени имеют успешное лечение, все больные циррозом печени должны регулярно (не реже 1 раза в 6 месяцев) проходить обследование, включающее обязательное и исследование уровня онкомаркера печени – альфафетопротеина. В некоторых случаях требуются дополнительные исследования ( и др.).
Трансплантация печени
Трансплантация, или пересадка печени – это операция по удалению больной или поврежденной печени и замена ее здоровой.
Пересадка печени рекомендуется в тех случаях, когда печень повреждена уже до такой степени, что она не может выполнять свои обычные функции.
Пересадка печени может быть рекомендована в следующих ситуациях:
— Повреждение печени вследствие алкогольного цирроза печени;- Первичный билиарный цирроз;- Хронические активные инфекции, такие как гепатит;- Тромбоз печеночной вены;- Врожденные дефекты печени или желчных протоков (атрезия желчных путей);- Метаболические расстройства, связанные с печеночной недостаточностью (например, болезнь Вильсона).
Диагностика заболеваний печени
Своевременное обследование поможет выявить патологию на начальной стадии и выбрать наилучшую тактику лечения.
Диагностика гепатопатий находится в профессиональной компетенции врача-гастроэнтеролога, однако зачастую к этому специалисту больной приходит от терапевта — после обращения к тому по поводу общего ухудшения самочувствия и снижения жизненного тонуса. (Как мы уже упоминали, болезни печени на ранней стадии могут не отличаться ярко выраженной симптоматикой).
Опросив пациента, врач проводит осмотр его кожных покровов и пальпацию печени, чтобы оценить, не изменились ли форма и размеры органа. Пациенту могут быть рекомендованы консультации специалистов «смежных» медицинских направлений (гастроэнтеролог, инфекционист, иммунолог, дерматолог и т.д.), в зависимости от причин, вызвавших заболевание, и для предупреждения возможных осложнений.
В список лабораторных тестов обычно включают:
- общий анализ крови;
- общий анализ мочи;
- копрограмма (анализ кала);
- биохимический анализ крови с печеночными пробами;
- коагулограмма;
- иммуноферментные анализы;
- анализ на маркеры вирусных гепатитов (A, B, C, D, E);
- анализ на онкомаркеры.
1
Диагностика заболеваний желудка в МедикСити. Взятие анализа крови
2
Диагностика заболеваний желудка в МедикСити. Взятие анализа крови
3
Диагностика заболеваний желудка в МедикСити. Взятие анализа крови
Общий анализ крови. Это исследование отражает происходящие в организме процессы в целом. Высокий уровень лейкоцитов может указывать на имеющееся воспаление. Снижение концентрации тромбоцитов — на сниженную активность клеток печени, что типично для вирусного гепатита. Увеличение скорости оседания эритроцитов характерно для инфекционных поражений печени.
Общий анализ мочи. Тест, дающий информацию о здоровье в целом, а также помогающий обнаружить скрытые заболевания, о которых могут сигнализировать присутствие в моче глюкозы, белка, клеток крови, а также изменение удельного веса, кислотности, цвета, прозрачности и других показателей.
Общий анализ кала. По данным этого теста судят о процессах, происходящих в органах пищеварения и во всем организме. Имеют значение консистенция, цвет, запах кала (этап макроскопического изучения). Во время химического исследования определяется присутствие белка, pH, билирубин, стеркобилин. Микроскопия биоматериала позволяют выявить частицы слизи, крови, присутствие паразитарной инфекции и т. д.
Биохимический анализ крови. Исследование дает ответ о работе печени, наличии воспалительных явлений, состоянии гепатоцитов, проходимости желчных протоков. В ходе теста определяется концентрация альбумина и других белков, разных фракций билирубина, трансфераз (АЛТ, АСТ, ГТТ) и щелочной фосфатазы. Пробы способствуют диагностике гепатита, цирроза, опухолей, иных заболеваний печени и желчевыводящих путей.
Анализ на маркеры вирусных гепатитов. В ходе теста определяется наличие в крови специфических антител (вирусные гепатиты A, B, C, D, E) к определенным белковым соединениям, являющимся компонентами вирусов. Антитела вырабатываются, если человек уже переболел гепатитом или у него острая стадия заболевания.
Расшифровка результатов УЗИ печени
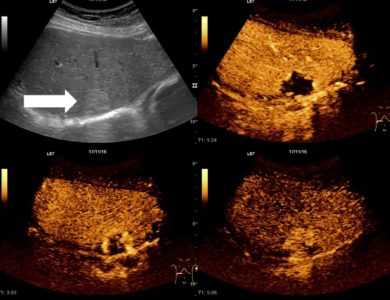 В нормальном состоянии печень располагается в правой части тела, в области подреберья. Из-за довольно крупных размеров печень не визуализируется полностью. Для полного исследования органов врач производит несколько манипуляций, которые оценивают форму, контуры и структуру печени.
В нормальном состоянии печень располагается в правой части тела, в области подреберья. Из-за довольно крупных размеров печень не визуализируется полностью. Для полного исследования органов врач производит несколько манипуляций, которые оценивают форму, контуры и структуру печени.
На мониторе можно четко отличить доли печени: левую, правую, квадратную и хвостатую. Эти доли включают в себя 8 сегментов. Их изучение помогает верно определить локализацию патологии.
Если пациент правильно подготовился к исследованию, то можно увидеть несколько ямок небольшого диаметра в нижней части печени. Они образовались в результате близкого расположения органа к желудку, правому надпочечнику, толстой кишке и правой почке.
УЗИ не должно показывать связочный аппарат, только венечную борозду. Печеночные вены, желчевыводящие протоки и ответвления воротной вены в норме должны прослеживаться четко.
В процессе исследования печени ультразвуком врач подобно изучает каждую часть органа путем поперечного и косого сечения, измеряет их и фиксирует все размеры в протоколе исследования.
Опухолевые маркеры
Опухолевые маркеры представляют собой макромолекулы, главным образом белки с углеводным или липидным компонентом, наличие и концентрация которых в периферической крови коррелирует в определенной степени с наличием и ростом злокачественной опухоли.
Идеальный маркер для диагностики должен обладать двумя характерными чертами: 1) секретироваться в кровь в достаточном для выявления количестве; 2) обнаружение его должно позволить делать заключение о локализации продуцирующей его опухоли. Пока не существует идеальных маркеров опухоли, обладающих 100% чувствительностью и специфичностью. Тем не менее, помимо указанного выше АФП, целый ряд маркеров может с успехом использоваться в целях диагностики.
Наиболее известным маркером колоректального рака является раково-эмбриональный антиген (РЭА) открытый в 1965г Gold and Freedman. РЭА – гликопротеин, располагающийся в периферических слоях клеточной мембраны. Его ген относится к семейству генов, ответственных за синтез иммуноглобулинов. РЭА – не обязательный маркер. У 40% больных раком толстой кишки он не выявляется. Он обнаруживается и при других злокачественных опухолях (рак молочной железы, поджелудочной железы, легкого, яичников и даже саркомах), а также в эмбриональной ткани и при не злокачественных заболеваниях (гепатотоксичность, гидронефроз, желчнокаменная болезнь). При метастазах рака РЭА чаще позитивный, при локальном раке – негативный. После радикальных операций систематическое определение РЭА позволяет выявить в 47% случае рецидивы (в том числе и бессимптомные).
Обнаружение повышенного уровня маркеров должно служить поводом для углубленного обследования, в том числе и печени.
Выявить наличие злокачественного поражения печени при современном техническом оснащении медицинских учреждений не представляет большой проблемы. Для этого необходимо провести ультразвуковое исследование печени и в случае выявления очагового образования в ней выполнить тонкоигольную пункцию его с последующим цитологическим исследованием полученного материала. Таким путем можно установить правильный диагноз уже при первом обращении больного к специалисту.
К сожалению, до настоящего времени распространено негативное отношение и врачей, и больных к производству пункционной биопсии. Нами произведено несколько сотен подобных манипуляций при очаговых поражениях печени, причем подавляющее большинство из них проводились амбулаторно, и мы не имели ни одного сколько-нибудь серьезного осложнения.
Не следует преувеличивать возможность диссеминации опухоли при пункции ее, в частности, возникновение метастазов по ходу пункционного канала на что указывают некоторые авторы (W.Takamori et al., 2000). По их данным имплантация опухолевых клеток по ходу пункционного канала составила 5%. Это обстоятельство также следует принимать в расчет при динамическом наблюдении за больными, которым проводилась пункционная биопсия. Но, во-первых, это встречается крайне редко, а, во-вторых, риск возникновения имплантационного метастаза не идет ни в какое сравнение с риском упустить время для начала адекватного лечения, когда проводится длительное, зачастую дорогое обследование, а диагноз так и остается неясным. С помощью УЗИ и прицельной тонкоигольной пункционной биопсии в подавляющем большинстве случаев правильный диагноз можно поставить в течение одного дня.
Еще одним важным аргументом в пользу необходимости пункции опухоли является тот факт, что не всегда наличие очагового образования в печени даже в тех случаях, когда больной был оперирован по поводу злокачественной опухоли, означает, что этот очаг является метастазом. Установление истинной картины характера изменений в печени может существенно повлиять на выбор тактики лечения.
Где сделать УЗИ вен нижних конечностей в Санкт-Петербурге
Дуплексное исследование вен нижних конечностей бесплатно
Бесплатно это исследование можно сделать по направлению врача поликлиники по месту жительства. К большому сожалению очередь на это исследование зачастую очень большая и нередко требуется ждать несколько месяцев.
УЗИ вен срочно
УЗИ вен срочно можно выполнить в любой платной клинике, где есть специалист УЗ-диагностики, выполняющий это исследование. Иногда хирург-флеболог сам может проводить это исследование, совмещая его со своей консультацией.
Внимание! Очень настороженно относитесь к предложению провести бесплатную диагностику состояния вен! Не будьте наивны! Обычно за этим следует предложение провести дорогостоящее лечение, которое совсем не нужно. Главной целью таких бесплатных консультаций является привлечение большого числа людей
Где лучше качество?
К сожалению, около 30% заключений исследований, выполненных не в нашей клинике, с которыми ко мне приходят на консультацию, не годятся для точного планирования лечения, тем более если речь идет об операции. При этом, даже в платных клиниках могут выдаваться мало информативные заключения, которые не отражают всю картину имеющихся изменений.
В случае если исследование проведено не качественно, либо заключение не соответствует клинической картине (симптомам и внешним проявлениям), то я порекомендую выполнить его еще раз, у другого врача либо в другом учреждении.
Совет!
Дуплексное сканирование вен нижних конечностей лучше выполнять в той клинике, в которой вы будете проходить дальнейшее лечение.
Что показывает УЗИ
Ультразвуковое исследование показывает на экране монитора УЗИ аппарата двухмерное, трехмерное статичное или динамичное черно-белое или цветное изображение внутренних органов, сосудов и кровотока. Изображение зависит от модели самого аппарата УЗИ.
Движение кровотока и органов определяется с помощью эффекта допплерографии, при котором ультразвуковые волны отражаются от движущихся объектов с измененной частотой. Изменение частоты ультразвука дает понимание о характере движения кровотока или сердца. Кроме этого допплерография используется для построения 3D изображения органов при движении передатчика и датчика.
4D-эхокардиограмма, проводимая для исследования сердца, позволяет получить на экране монитора объемное изображение сердца в динамике, позволяя оценить объемы, структуру и работу этого органа.
В зависимости от жалоб пациента, врач выбирает правильный режимы работы УЗИ и место применения датчика с целью максимально точного изучения нужного органа. От профессионализма УЗИ-диагноста во многом зависит правильность диагноза и медицинское заключение. УЗИ аппарат это просто инструмент, который способен показать патологию даже на самой ранней стадии, но то, как результаты его работы будут интерпретированы зависит от профессионализма врача.
Заключение
Словарь иностранных слов предлагает следующее определение термина «компенсация» применительно к медицине: «уравновешивание, выравнивание наступивших в организме болезненных расстройств путем соответствующих приспособлений, например, гипертрофии сердца при пороках клапанов» . Если придерживаться этого определения, то привычные для нас признаки «декомпенсации цирроза» характеризуют скорее наличие осложнений болезни (именно так они были описаны Е.М. Тареевым), чем выравнивание одних функций за счет приспособления других органов и систем. Таким образом, понятие «компенсации» не отражает патофизиологию изменений, развивающихся у больных терминальным циррозом печени.
Помимо терминологических нюансов, хочется подчеркнуть, что современная оценка тяжести цирроза (часто определяемая как «декомпенсация») не может быть релевантной для некоторых аспектов клиники, например, для оценки метаболизма и токсичности лекарств. Еще более важным представляется подчеркнуть неприемлемость оценки тяжести цирроза посредством шкал, изначально разработанных и валидированных для оценки прогноза . Эти шкалы демонстрируют высокую эффективность при оценке краткосрочной и среднесрочной выживаемост ольных циррозом печени различной этиологии, но «привязаны» к понятию «компенсации» без достаточных, на наш взгляд, оснований. Оценка прогноза болезни не тождественна оценке тяжести болезни. Для оценки собственно тяжести поражения (по сути, функционального резерва печени) в разное время предлагались различные фармакологические пробы, но ни одна из них не нашла применения в клинической практике.


































