Лечебная гимнастика после артроскопии плечевого сустава
Главным методом восстановительного лечения после артроскопии плеча является специальная гимнастика, позволяющая восстановить подвижность в плечевом суставе. Лечебная гимнастика назначается уже в первые дни после артроскопической операции.
Пока рука на стороне прооперированного плечевого сустава находится в ортезной повязке, для выполнения упражнений задействуют здоровую руку, а также те суставы прооперированной конечности, которые не были затронуты операцией. Примерно через 5-6 дней после артроскопической операции можно давать минимальную нагрузку и на сустав, подвергавшийся артроскопии.
Как правило, плечо и рука находятся в ортезной повязке на протяжении 3-4 недель, а это серьезный срок. Лечебная гимнастика позволяет предотвратить образование миогенных контрактур, при этом обеспечить целостность операционного рубца. Помимо этого, физические упражнения стимулируют кровообращение в области операции, а также в обездвиженной конечности в целом
Но очень важно контролировать нагрузку — если в плече возникает боль и появилась отечность, нагрузка на сустав сокращается (в некоторых случаях занятия лечебной гимнастикой прекращаются на несколько дней)
Нужно отметить, что первое время после иммобилизации конечности в мышцах возникает рефлекторное напряжение, имеющее защитный характер, поэтому выполнение упражнений лечебной физкультуры может сопровождаться дискомфортом и болью. Это не повод для прекращения занятий, поскольку рефлекторное напряжение должно быть преодолено.
После того, как снимается ортез, необходимо продолжать выполнять комплекс упражнений, назначенных врачом. Достаточно интенсивные силовые тренировки можно начинать не ранее чем через 2 месяца после операции и только по согласованию с врачом. На этапе активных силовых тренировок возможно применение блоковых тренажеров, отягощений, резиновых амортизаторов. Отличных результатов в восстановлении позволяют добиваться упражнения в воде, в том числе плавание.
Обращаясь для прохождения артроскопии плечевого сустава и последующего восстановительного лечения в центр «Рамат-Авив», Вы получаете лечение и уход по самым высоким стандартам. Для получения более подробной информации относительно реабилитации после артроскопической операции на плечевом суставе рекомендуем связаться с одним из наших консультантов.
В каких случаях могут назначить артроскопию плечевого сустава
Процедура используется на этапе диагностики артроза и других заболеваний, когда стоит задача – выявить патологический процесс в суставе, определить его источники и, возможно, выполнить лечебные манипуляции. Чаще всего показаниями выступают подозрения на такие болезни или состояния:
Артроз плеча – дегенеративно-дистрофические изменения в хрящевой ткани с ограничением подвижности сустава и периодической болью.
Артрит – воспалительный процесс, который развился вследствие инфекции или имеет аутоиммунный характер.
Травма – особенно если из-за нее нарушена функциональность плеча, сокращен объем активных и пассивных движений.
Бурсит – воспалительные процессы в суставной сумке.
Повреждения связок и сухожилий плеча – если они привели к его патологической подвижности.
Разрыв суставной капсулы – опасное состояние.
Опухоли – доброкачественные и злокачественные.
Нарушения метаболизма – например, подагра, когда в плечевом суставе откладываются нерастворимые конкременты.
Системные патологии соединительной ткани аутоиммунного происхождения – ревматизм, ревматоидный артрит.
Артроскопию плечевого сустава назначают и после травм
Методы реабилитации пациентов после хирургических вмешательств
Обычно после операции пациента помещают в палату интенсивной терапии — до тех пор, пока его состояние не стабилизируется. Если операция была небольшой, то срок пребывания здесь будет от получаса до нескольких часов. Больных, перенесших сложные, обширные вмешательства, страдающих тяжелыми сопутствующими заболеваниями, могут оставить в палате интенсивной терапии на сутки и дольше. Здесь ведением пациентов занимаются врачи анестезиологи-реаниматологи, они работают в тесном сотрудничестве с хирургами. При необходимости привлекают других врачей-специалистов, например, кардиологов, пульмонологов.
В отделении интенсивной терапии проводят следующие мероприятия:
- постоянное отслеживание артериального давления, частоты пульса, электрокардиограммы и содержания кислорода в крови (сатурации) с помощью кардиомониторов;
- контроль других важных показателей;
- коррекция нарушений работы сердечно-сосудистой, дыхательной системы, других органов;
- инфузионная терапия — внутривенные вливания растворов;
- обезболивание;
- при необходимости — искусственная вентиляция легких, переливание компонентов крови и другие мероприятия;
- борьба с опасными для жизни осложнениями, такими как пневмония (воспаление легких), сепсис (системное воспаление), тромбоэмболия (закупорка сосудов оторвавшимися кусочками тромбов) и пр.
В отделении интенсивной терапии есть всё необходимое, чтобы немедленно оказать помощь, если состояние пациента резко ухудшится.
Затем в общей палате продолжают медикаментозную терапию, обезболивание. Очень важна ранняя мобилизация: пациенту нужно как можно раньше начинать двигаться, выполнять хотя бы простые физические упражнения, вставать, ходить. Это помогает снизить риск пневмонии, тромбоэмболии и других осложнений, восстановить мышечную силу, функциональные возможности. В итоге сокращаются сроки госпитализации, улучшается качество жизни, в том числе в долгосрочной перспективе. Ранняя мобилизация может начинаться уже в отделении интенсивной терапии, если позволяет состояние пациента. Находясь в постели, пациент может выполнять простейшие упражнения, дыхательную гимнастику. Через несколько часов ему могут разрешить вставать. В последующем проводится лечебная гимнастика, эрготерапия.
Важно как можно скорее восстановить способность самостоятельно принимать пищу — если это возможно. Питание должно быть разнообразным, полноценным, содержать необходимое количество калорий и нужных организму веществ
Меню составляют с учетом потребностей организма, общего состояния, функциональных возможностей больного. Кроме того, в клиниках «Евроонко» обязательно учитываются личные предпочтения пациентов. Многие онкологические больные испытывают затруднения с приемами пищи, у многих снижается или пропадает аппетит. Нужно принять меры, чтобы решить эти проблемы.
Эффективное обезболивание в послеоперационном периоде помогает значительно повысить качество жизни, способствует ранней мобилизации, помогает предотвратить ряд осложнений и хронические боли. Для борьбы с болевым синдромом применяют медикаментозные препараты, включая опиоиды, и немедикаментозные процедуры. Задача врача — обеспечить адекватное обезболивание по возможности пероральными (предназначенными для проглатывания) препаратами с минимальным риском побочных эффектов. Не стоит пренебрегать и немедикаментозными методами борьбы с болью. Например, имеются доказательства эффективности иглорефлексотерапии, в некоторых случаях она даже помогает уменьшить дозы лекарств.
Крупные исследования, проведенные в разных странах мира, показывают, что примерно 50% пациентов не получают в послеоперационном периоде эффективного обезболивания. В клиниках «Евроонко» функционирует центр управления болью, опытные врачи проводят анальгезию в соответствии с современными международными рекомендациями, принципами ВОЗ.
Зачастую жизнь онкологического пациента после операции сильно меняется. Это может быть связано с необходимостью пожизненно соблюдать строгую диету, снижением функциональных возможностей, например, из-за удаленного легкого, наличием стомы (отверстия, выведенного на поверхность кожи) для отхождения стула или мочи. Нужно помочь человеку принять свое новое состояние, научить жить полноценной жизнью, несмотря на возникшие ограничения.
Конечно же, качество жизни зависит и от психоэмоционального состояния. Онкологические пациенты часто испытывают тревожность, подавленность, апатию, находятся в состоянии хронического стресса, впадают в депрессию. Им нужна помощь специалиста — психолога или психотерапевта.
Общие сведения
Хрящевая ткань – это гладкая прослойка между соприкасающимися участками костей. Она обеспечивает их легкое скольжение друг относительно друга, гарантируя свободную и безболезненную работу сустава. Чрезмерная нагрузка, воспаление или травма могут запустить дистрофический процесс, который постепенно распространяется по всей поверхности.
В результате гладкость суставных поверхностей нарушается, а движения начинают причинять боль. Одновременно по краям сустава начинают появляться костные разрастания, заменяющие собой пораженный хрящ. По мере прогрессирования дегенеративного процесса в него вовлекаются не только кости, но и окружающие ткани. Конечность деформируется, мышцы спазмируются, а связки становятся слабыми и теряют эластичность. Без лечения человек теряет способность двигать рукой.
Инвалидность
Если речь идет об операциях по поводу межпозвоночных грыж, то чаще инвалидность не дают. Ведь для того и задействовали врачи хирургию, чтобы нормализовать качество жизни человека, а не сделать его инвалидом. Это касается практически всех вмешательств. Однако на вопрос, дают ли инвалидность, правильнее ответить так: ее могут присвоить, если послеоперационная реабилитация не дала ожидаемых результатов. Пациента направляют на медицинскую экспертизу, где и будет определено, положена ли ему группа нетрудоспособности. Лечащий специалист направляет на МСЭ, например, при установлении следующих проблем:
- при частых и продолжительных обострениях корешкового синдрома;
- при стойком сохранении или появлении двигательной дисфункции, вестибулярных нарушениях, критическом угнетении работы внутренних органов;
- серьезном цефалгическом синдроме, ставшем следствием неудачного вмешательства;
- при длительной несостоятельности опорно-двигательного аппарата, что мешает выполнять профессиональные обязанности;
- при затянувшейся неспособности к самообслуживанию и др.

Как оформить статус инвалидности, вас подробно проинформирует доктор, он же поможет подготовить необходимый пакет документов в соответствующую инстанцию. Обычно пакет включает направление на комиссию, выписку из медкарты о патологии, документ о выполненном реабилитационном лечении, ксерокопию паспорта, результаты диагностики (КТ и/или МРТ, РВГ сосудов конечностей, РЭГ головного мозга, спинномозговая пункция, миелография и т. д.).
Для чего нужна реабилитация после хирургических вмешательств?
Комплекс реабилитационных мероприятий в послеоперационном периоде помогает решать множество важных задач:
- Обеспечить полноценное восстановление пациента, сократить продолжительность восстановительного периода.
- Предотвратить осложнения в послеоперационном периоде.
- Купировать боль и другие мучительные симптомы. В онкологии болевой синдром после операций беспокоит пациентов очень часто. Его характер и интенсивность зависят от многих факторов, таких как расположение опухоли, вид хирургического вмешательства (через разрез, проколы, во время эндоскопии), количество удаленной ткани, наличие болей до начала лечения.
- Как можно быстрее перейти к следующему этапу лечения — химиотерапии, лучевой терапии. Зачастую их нужно начинать в максимально ранние сроки, но химиопрепараты и облучение ухудшают заживление, а ослабленное состояние пациента повышает риск серьезных побочных эффектов.
- Улучшить функциональные возможности, работу сердечно-сосудистой, дыхательной и других систем организма.
- Восстановить способность заниматься повседневными делами, трудоспособность.
- Улучшить психоэмоциональное состояние.
Реабилитация онкобольных после хирургических вмешательств — это целый комплекс мероприятий, который требует участия разных врачей-специалистов. Мультидисциплинарный подход в клиниках «Евроонко» позволяет оказывать максимально полную медицинскую помощь.
Поздний период восстановления
Поздний послеоперационный период реабилитации начинается спустя десять дней после проведения хирургического вмешательства. Такой этап бывает двух видов – больничный и домашний.
Первый проводится в условиях стационара и длится около двух недель. Пациент в это время выполняет ЛФК и посещает различные процедуры.
Второй начинается с момента, когда больного отправляют домой на восстановление. В это время пациент соблюдает диету, принимает витамины.
Особенности питания
Во время домашней послеоперационной реабилитации пациенту назначается диета. В это время возможно потребление нежирных, легкоусвояемых продуктов. Не следует кормить больного калорийной пищей, калорийность нужно повышать постепенно. Со временем можно вводить любые блюда и продукты, которые не буду отягощать работу органов пищеварения. Также необходимо следить за тем, чтобы в рацион больного входили витамины и питательные вещества.
Основным признаком правильного питания является хорошее самочувствие пациента, поскольку только сбалансированное питание позволит организму восстановить силы и наладить нормальную работу всех систем.
Физические нагрузки после операции
Основными задачами ЛФК на позднем этапе реабилитации является:
- улучшение работы систем организма;
- стимуляция регенерации тканей;
- адаптация организма к увеличению физических нагрузок.
Занятия на этом этапе проводятся в зале под присмотром инструктора. Первые упражнения выполняются не более пятнадцати минут. В зависимости от состояния больного со временем нагрузка увеличивается.
Послеоперационная реабилитация является важным этапом на пути к скорейшему выздоровлению. Если пациент будет строго соблюдать все назначения врача и следовать его рекомендациям, то данный период закончится довольно быстро и пройдет без осложнений.
Важность и безопасность эндопротезирования
Если не провести эндопротезирование, пациента ожидают сильные боли и дискомфорт, прием большого количества обезболивающих препаратов. Именно поэтому стоит серьезно задуматься об эндопротезировании, а врач позаботится об отличной программе восстановления, которая поможет вернуться к привычной жизни. Поэтому дискомфорт после операции будет минимальным, а выздоровление быстрым. А курирующий специалист подскажет, что нельзя делать после эндопротезирования. На самом деле этот список вполне разумен и обоснован. При этом время отличной службы имплантата обычно около двух десятилетий.
При этом замены суставов бывают двух видов:
- Полная
- Частичная
Этапы реабилитации после эндопротезирования

Восстановление после операции по замене сустава делится на несколько этапов:
- 1 фаза – 1-5 дней. На этом этапе проводят дыхательную гимнастику и отдельные упражнения комплекса лечебной физкультуры. С 3–4 дня назначают массаж, рефлексотерапию и сеансы физиотерапии — УВЧ, электростимуляцию, лечение ультразвуком. За это время пациент должен научиться самостоятельно вставать и садиться, передвигаться с опорой, пользоваться туалетом, делать простые упражнения.
- 2 фаза – 14 дней. В это время увеличивают объем физиопроцедур и упражнений. Пациент должен научиться ходить по лестнице, совершать короткие пешие прогулки – на 100-150 м.
- Стационарную – пациенту назначают лечебную физкультуру (гимнастику, занятия на тренажерах, в бассейне), массаж, физиопроцедуры. К 4-5 неделе пациент должен отказаться от ходунков и костылей и выполнять простые бытовые действия, возможно, с помощью трости.
- Амбулаторную – пациенты продолжают выполнять упражнения, проходят восстановление в санаториях, профилакториях. Эта стадия реабилитации направлена на максимальное восстановление двигательных функций.
Периоды реабилитации
Терапевтическая стратегия и сроки реабилитации тесно взаимосвязаны. Условно восстановление делится на 3 стадии, их длительность определяется врачом. Рассмотрим, из каких этапов складывается весь реабилитационный период при распространенных видах вмешательств. Ориентироваться будем на такие проведенные манипуляции, как фиксация или установка протеза после травмы, удаление грыжи и устранение других последствий дегенераций позвоночных структур. Для лучшего восприятия информацию помещаем в таблицу. В ней же будет указано, сколько длится (примерно) каждый из восстановительных этапов; какие лечебно-оздоровительные задачи выполняются в тот или иной период.
| Период | Длительность | Цели | Терапия |
| Ранний | Около 2 недель | Предупреждение осложнений, снятие отечности и боли, стимуляция заживления раны |
|
| Поздний | 1,5-2,5 месяца | Постепенное возвращение пациента к обычной жизни, восстановление функций позвоночника, укрепление мышечно-связочного аппарата |
|
| Отсроченный | 1-9 мес. (сроки устанавливают индивидуально) | Полное возобновление жизнедеятельности, профилактика рецидивов и возможных последствий в отдаленный период, укрепление организма |
|
Теперь понятно, какой срок реабилитации в целом: он составляет от 3-х до 12 месяцев. Но и по истечении указанных временных рамок вам потребуется пожизненно соблюдать некоторые ограничения в физической активности, вести здоровый образ жизни, регулярно заниматься ЛФК (уже дома) и ежегодно проходить многокомплексный курс специализированной профилактики в санаторных условиях.

Что противопоказано делать в первые два реабилитационных периода, то есть в ранней и поздней стадиях? Под абсолютным запретом:
- выполнение гимнастики и физической работы без ортопедического корсета;
- массажные и мануальные процедуры;
- принятие положения сидя (ограничение снимает только доктор!);
- выполнение наклонов и скручиваний туловища;
- допущение прыжков, махов ногами, бега;
- любые резкие и интенсивные движения;
- спортивные занятия, в том числе езда на велосипеде;
- управление автомобилем и поездки на общественном транспорте;
- поднятие тяжестей (обычно нельзя поднимать больше 3 кг).
Концепция ERAS
В 1990-х годах датский анестезиолог, профессор Хенрик Кехлет впервые ввел концепции «быстрого пути» (fast track rehabilitation) и ускоренного восстановления после хирургических вмешательств (enhanced recovery after surgery, сокращенно ERAS). В настоящее время преимущества такого подхода уже многократно доказаны в научных исследованиях, и он широко применяется в абдоминальной (операции на органах брюшной полости), торакальной (операции на органах грудной клетки), сосудистой хирургии, ортопедии, гинекологии. В последние годы он активно внедряется и в онкологии. ERAS — набор протоколов, который охватывает не только реабилитацию после операции, но и весь периоперационный период, с момента, когда принято решение провести хирургическое вмешательство, до полного восстановления пациента:
Перед операцией: обучение, консультирование пациента, сокращение периода голодания, углеводные напитки до 2 часов перед операцией, тщательная подготовка к вмешательству, эффективное обезболивание.
Во время операции: инфузионная терапия, разумное применение опиоидных анальгетиков, по возможности выбор малоинвазивных методик, небольшие разрезы, осторожное отношение к переливанию крови.
После операции: мобилизация, удаление трубок и дренажей, начало питания и переход на прием пероральных (в виде таблеток) анальгетиков в максимально ранние сроки.
После выписки: контроль состояния, отслеживание изменений в клинической картине и своевременное оказание помощи, поддержание связи с врачом, продолжение терапии и реабилитационных мероприятий.
Основные цели ERAS — улучшить результаты лечения, уменьшить стресс пациента от хирургического вмешательства и помочь ему как можно быстрее вернуться к полноценной жизни. При многих видах операций этот подход оказался намного эффективнее и безопаснее, чем традиционный. Крупные исследования показали, что ERAS помогает не только сократить время пребывания пациентов в стационаре, но и зачастую уменьшить послеоперационную заболеваемость, смертность, оптимизировать обезболивание. Так, есть доказательства того, что протоколы, которые включают введение препаратов для анестезии и опиоидных анальгетиков в спинномозговой канал, помогают уменьшить зависимость пациентов от опиоидов в послеоперационном периоде.
Еще одна причина роста популярности системы ERAS в том, что она помогает значительно ускорить восстановление функций пораженных органов или, по крайней мере, не допустить их ухудшения. Доказано, что применение ERAS позволяет уменьшить продолжительность нарушения работы кишечника, предотвратить ухудшение легочной функции, обеспечить оптимальное восстановление функции мышц, физической силы, сохранить мышечную массу. По сравнению с традиционными подходами, ERAS обеспечивает более высокое качество жизни пациентов, как в краткосрочной, так и в долгосрочной перспективе.
Симптомы
Симптомы, связанные с заболеванием плечелопаточный периартрит, как правило, развиваются постепенно через определенный промежуток времени (часто после недавней травмы, операции и / или иммобилизации). Пациенты обычно испытывают тупую боль, которая может усиливаться и становиться острой при определенных движениях и видах деятельности. Боль, как правило, локализуется глубоко в плече, однако иногда может ощущаться в плече, верхней части спины и шеи. Пациенты могут также испытывать скованность в плече, шее, спине.
Боли, связанные с этим заболеванием могут усиливаться при любом движении в плече и при деятельности, где оказывается давление на плечо. Это такие виды деятельности как: подъем рук вверх, подъем тяжестей, тянущие или толкающие движения, нахождение в положение, лежа на стороне поражения, заведение руки за спину. Пациенты с плечелопаточным периартритом часто испытывают боли в ночное время или после пробуждения утром. По мере прогрессирования заболевания и перехода из болезненной стадии к фазе замороженного плеча, боль может значительно уменьшиться.
Помимо болей, пациенты обычно испытывают заметную скованность и значительное сокращение диапазона движения плеча. Как правило, при периартрите ограничивается все движения в плече, но наиболее сокращения объема заметно при ротации и подъеме руки. Это может проявляться как затруднение при подъеме руки или заведение руки за спину. Поскольку это состояние прогрессирует из «замороженной» фазы к фазе «размораживания», диапазон движения постепенно увеличивается, с последующим снижением тугоподвижности сустава. У пациентов могут также развиваться атрофии мышц в пораженной руке, так как уменьшение объема движений приводит к тому, что часть мышц не работает в полную силу и это приводит к их атрофии. Несмотря на то, плечелопаточный периартрит обычно поражает только одну сторону, у некоторых пациентов может быть двухстороннее поражение.
Развитие плечелопаточного периартрита можно разделить на три фазы, каждый из которых может длиться несколько месяцев:
- Боль — В этой первой фазе плечелопаточного периартрита, плечо становится болезненным, и большинство движений вызывают болевые проявления. В плече может также появиться скованность.
- «Замораживание» — это второй этап этого заболевания характеризуется выраженной потерей движений в плече, совпадающей с рубцеванием капсулы плечевого сустава. Пациенты обычно испытывают трудности при подъеме руки или заведение руки за спину. Боль может заметно уменьшается во время этой фазы.
- «Размораживание» — В этой заключительной фазе, плечо спонтанно начинает «ослабляться» и движения в плече постепенно восстанавливаются.
Прогноз и профилактика
В большинстве случаев плечелопаточный периартрит излечивается в течение нескольких месяцев. В тяжелых случаях симптомы могут держаться в течение 18 месяцев или дольше. Обычно болезненный этап плечелопаточного периартрита длится 2 — 6 месяцев. Замороженная фаза примерно 4 -12 месяцев, в то время фаза размораживания может продлиться еще 4 — 18 месяцев.В некоторых случаях пациенты могут испытывать определенные ограничения в движении после завершения всех трех этапов. Тем не менее, в большинстве случаев прогноз при плечелопаточном периартрите хороший. Профилактикой этого заболевания является своевременное обращение к врачу при появлении болей в плече (особенно после травмы) и систематические физические нагрузки, которые минимизируют риск возникновения таких состояний и помогают сохранить мобильность и гибкость в плечевом суставе.
Профилактические рекомендации
К мерам первичной профилактики относятся исключение нагрузок на сустав, своевременное лечение инфекционных, эндокринных, системных воспалительных заболеваний. Необходимо обязательно обращаться к травматологу даже при кажущихся незначительными травмах плеча. Врачи рекомендуют отказаться от курения, включить в рацион жирную рыбу, свежие овощи, фрукты, богатые жиро- и водорастворимыми витаминами.
Для предупреждения обострений остеоартроза следует не переохлаждаться, пользоваться эластичными, в том числе согревающими бандажами. Избежать рецидивов помогут ежедневные занятия лечебной физкультурой.
Часто задаваемые вопросы
Сколько времени длится реабилитация после операции на сердце?
Сколько времени понадобится на восстановление функций организма – зависит от нескольких факторов: тяжести исходного состояния, возраста, мотивированности пациента.
Однако необходимо понять, что, по сути, реабилитация длится пожизненно, т.к. весь комплекс мер направлен не только на восстановление физических и психологических сил, но и на профилактику повторных обострений ситуации. Без постоянной профилактики заболевания сердечно-сосудистой системы чаще всего усугубляются.
Как оказать себе помощь при боли в сердце? Какие лекарства нужно иметь с собой постоянно?
Если случился приступ стенокардии (боль или жжение за грудиной, одышка при физических и эмоциональных нагрузках, приступы длятся по несколько минут), то необходимо:
- прекратить физическую нагрузку, сесть, успокоиться
- использовать нитроглицерин в виде спрея (Изокет, Нитроминт-спрей), две-три дозы под язык
- если боль не прекращается, то через 3-5 минут следует повторить прием препарата
- если в течении 15 мин боль не прошла, следует разжевать 1 таблетку аспирина, запив ее водой, и вызвать скорую помощь.
На каком уровне необходимо поддерживать цифры артериального давления?
Поддерживать артериальное давление необходимо на уровне менее 130/80 мм рт.ст. Высокое давление – более 140/90 мм рт. ст. — свидетельствует о наличии гипертонии. Более 180/110 мм рт. ст. указывает на тяжелую гипертонию.
Чтобы не потерять контроль над давлением, необходимо вовремя принимать назначенные врачом лекарства!Для этого:
- используйте сигнал будильника, звуковой сигнал на телефоне для напоминания
- храните таблетки рядом с зубной щеткой, бритвой или другими предметами, которыми вы пользуетесь ежедневно
- разложите таблетки по баночкам с указанием времени приема, для этого в аптеке можно приобрести специальную коробочку с отделениями.
Какие возможны физические нагрузки?
Количество физической нагрузки можно наращивать постепенно.
Через 6 недель после операции возможны умеренные нагрузки, например уборка с пылесосом, прогулка с собакой, утренняя гимнастика, туристический поход и рыбалка.
Спустя 3 месяца можно увеличивать активность – заниматься плаванием, ездить на велосипеде, играть в боулинг, теннис, футбол. Допускается уборка снега или работа в саду на даче.
Для поддержания хорошего самочувствия рекомендуются занятия на свежем воздухе средней интенсивности длительностью 30 минут 3 раза в неделю, а те пациенты, которые ведут сидячий образ жизни, должны начинать с легких программ физических упражнений.
К сексуальной активности, по статистике, пациенты возвращаются через 9-14 недель. Необходимо провести тест с физическими нагрузками под контролем врача. Если врач не выявит никаких симптомов перегрузки, то сексуальная активность разрешается.
Корсет после операции на позвоночнике
После оперативного лечения каждому из пациентов рекомендуется использовать специальный полужесткий корсет, который будет беречь слабый отдел от травм, держать его в зафиксированном положении для лучшего восстановления и сохранять необходимую степень разгрузки. Ваш специалист скажет, сколько носить его ежесуточно — 3-6 часов в сутки или больше. Одевают его на момент двигательной активности, во время отдыха в постели корсет снимают.
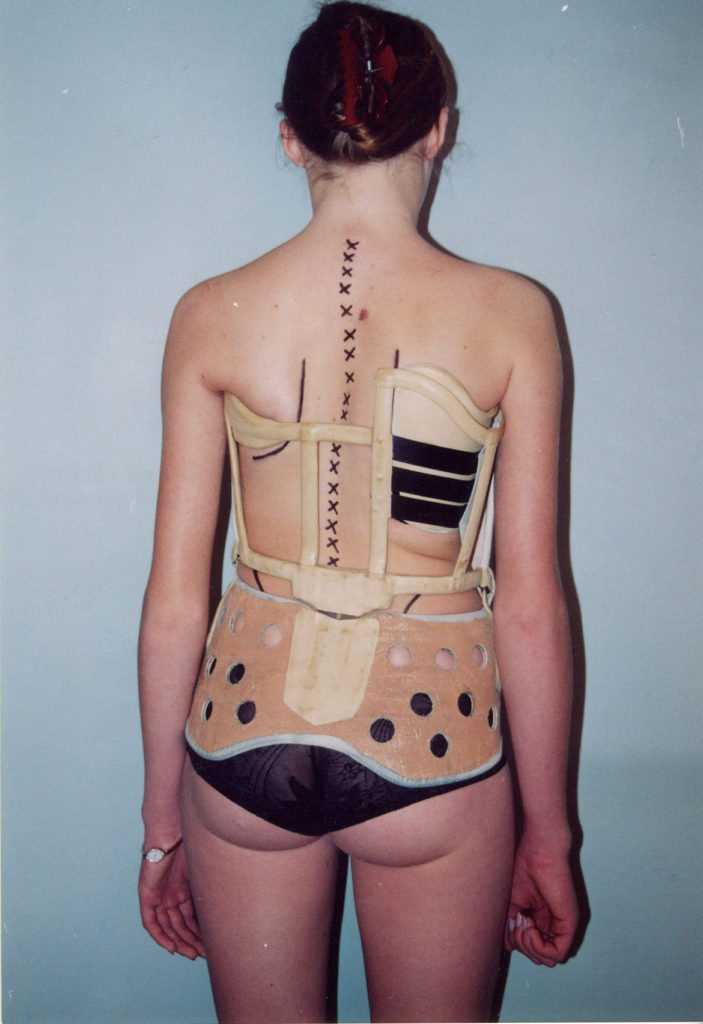
Общая продолжительность ношения определяется индивидуально. Долго его использовать тоже нельзя, так как это может привести к местной мышечной атрофии. Поэтому внимательно слушайте врача, как носить корсет, в течение какого срока. Специальный фиксатор для спины или шеи нужно приобрести. Примерная стоимость бандажа после операций на пояснично-крестцовом уровне – 5-6 тыс. рублей.
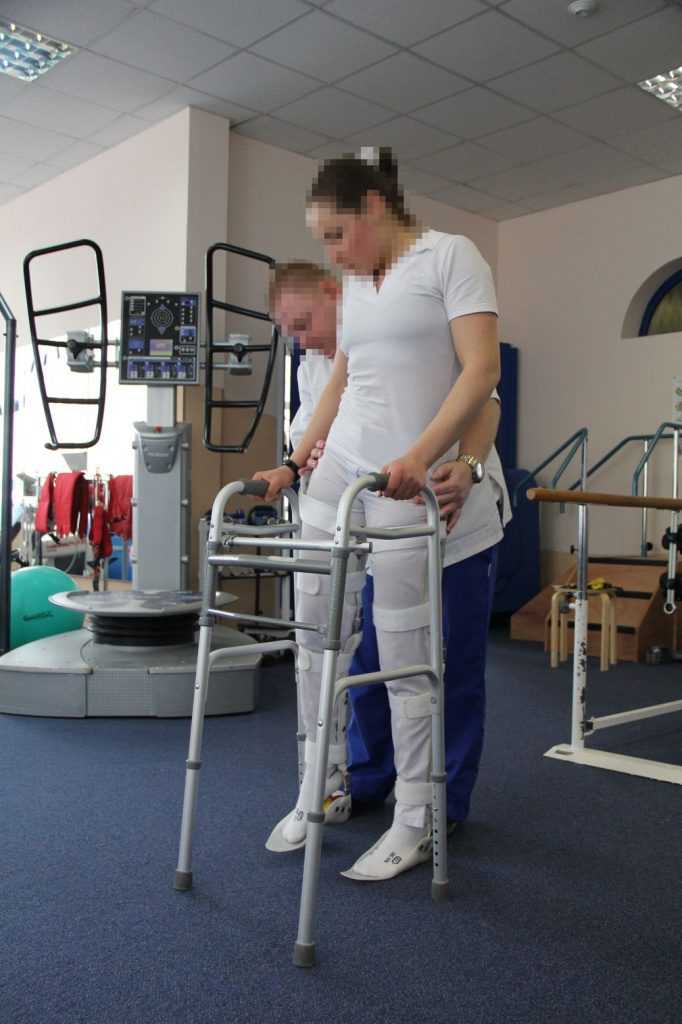
Кому-то могут посоветовать использовать ходунки, которые облегчат передвижение, добавят уверенности при ходьбе и сократят нагрузку на позвоночник. Это приспособление актуально, когда в дооперационный период произошла потеря чувствительности одной из конечностей. После вмешательства сила и чувствительность ног не вернутся моментально, для этого нужно время. А ходить надо начинать уже в самый ранний период. И ходунки помогают таким пациентам справляться с временными препятствиями.
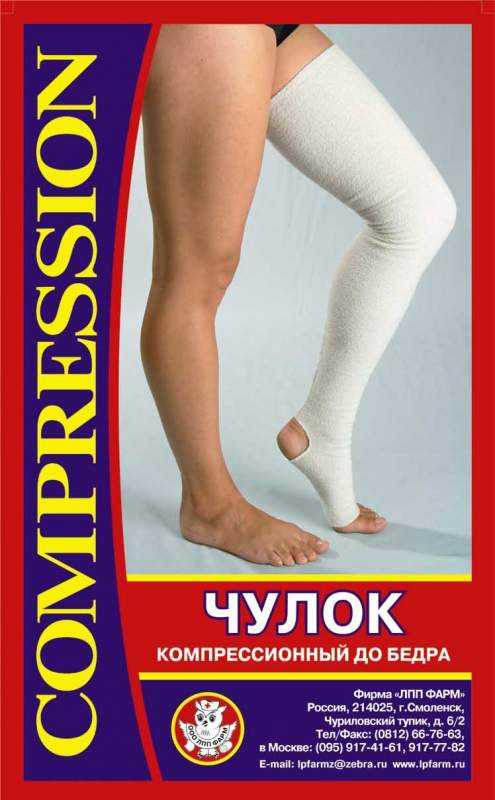
И еще одно очень нужное изделие – компрессионные чулки. Они нужны каждому, кто перенес вмешательство на позвоночнике. Их ношение длится от 2 недель до нескольких месяцев. Зачем подобного типа белье необходимо? Человеку в силу проделанных манипуляций повышенной сложности приходится долго воздерживаться от полноценных нагрузок и лежать подолгу в кровати, что способствует венозному застою и образованию тромбов в нижних конечностях. Тромбоз конечностей опасен внезапным отрывом кровяного сгустка и перекрытием просвета легочных артерий. Это серьезное осложнение, которое может привести к летальному исходу. Эффективно бороться с застойными явлениями помогает ношение компрессионных чулок, в особенности в них нуждаются люди с патологиями вен и с повышенной свертываемостью крови.
Сроки реабилитации: когда ждать восстановления
Сроки реабилитационного периода после эндопротезирования различны, все зависит от здоровья и состояния пациента, особенностей самой операции, причина эндопротезирования. Рассмотрим некоторые из них:
- Тотальное эндопротезирование после перелома шейки бедра: восстановление происходит через короткий промежуток времени.
- Выполнение операции через несколько лет после перелома, атрофия мышц потребует большего времени и сил.
- Долгой будет реабилитация и после артроза.
Восстановиться самому: возможно или сложно
Некоторые пациенты стремятся восстановиться самостоятельно
Им кажется, что главное успешно пережить саму операцию, все остальное уже не так важно. Но без правильно проведенной реабилитации от специалиста замена сустава может обернуться большой проблемой, протез вызывать дискомфорт
Не стоит пробовать восстанавливаться самостоятельно, это ни к чему хорошему не приведет. Независимо от того, как хорошо прошла операция по эндопротезированию, гарантию полного восстановления функций самой конечности может дать лишь опытный специалист.
Попытка восстановиться без специалиста может привести к нарушению целостности эндопротеза, каким-либо образом повредить. Это происходит, если нарушают различные правила послеоперационного периода. После самостоятельной попытки реабилитации возможны различные виды осложнений, вплоть до повторной операции эндопротезирования. Если пациент не хочет начать все сначала, стоит прислушаться к мнению профессионалов и получить их помощь. Ниже можно ознакомиться со списком возможных проблем.
Общие клинические рекомендации
Пациентам с посттравматическим артрозом рекомендуется:
- избегать тяжелых физических нагрузок, подъема тяжестей, травм, а также работ, способных вызывать обострения болезни;
- больше двигаться, заниматься ЛФК, плаванием, укреплять иммунитет;
- правильно регулярно питаться, поддерживать нормальную массу тела;
- не купить, не злоупотреблять спиртным – это нарушает кровообращение и обменные процессы в суставах;
- выполнять все рекомендации лечащего врача, в том числе, проводить курсы профилактического лечения.
Профилактика
Необходимо больше двигаться и заниматься посильным спортом для укрепления мышечно-связочного аппарата, избегать травм, следить за своим весом.
Общие особенности строения суставов
Основные части любого сустава
- Суставные поверхности – поверхности костей, участвующих в образовании сустава. За счет их скольжения относительно друг друга происходят движения.
- Суставной хрящ – покрывает суставные поверхности, делает их гладкими и обеспечивает скольжение.
- Суставная щель – небольшой промежуток между суставными поверхностями.
- Суставная жидкость – естественная смазка, которая помогает суставным поверхностям скользить, уменьшить трение и защитить их от истирания.
- Суставная капсула – защитная оболочка из соединительной ткани, которая покрывает сустав снаружи.
- Синовиальная оболочка – внутренний слой суставной капсулы, который вырабатывает суставную жидкость.
- Связки – волокна соединительной ткани, которые проходят в виде пучков и укрепляют сустав, предотвращают чрезмерные движения, вывихи.
- Дополнительные элементы – суставные диски, мениски, губы и пр. Они имеются только в некоторых суставах.
Симптоматика
Остеоартроз плеча на начальном этапе развития проявляется лишь слабыми дискомфортными ощущениями. Так как возникают они после тяжелой физической работы или долгого нахождения в одном положении тела, то человек списывает их на усталость. Тем более что дискомфорт быстро исчезает после отдыха. Но по мере разрушения, деформации плечевого сустава возникают и другие, выраженные симптомы остеоартроза:
- утром плечо отекает, припухает, выглядит несколько крупнее здорового;
- после пробуждения подвижность в нем ограничена в течение 30-40 минут;
- боли возникают в состоянии покоя, всегда усиливаются при резком движении плеча или руки;
- становятся привычными хруст, щелчки, потрескивание, сопровождающие практически каждое сгибание или разгибание сустава.


































