Возможные осложнения после гистероскопии
После простого осмотра кровотечение будет незначительным и очень быстро прекратится. Однако после операций и процедур – взятия образцов ткани на биопсию, удаления полипов, опухолей, рассечения спаек, выскабливаний, кровянистые выделения длятся гораздо дольше.
Вместе с кровью могут выходить фрагменты эндометрия, спаек, полипов и других удалённых тканей. В это время могут наблюдаться незначительные боли внизу живота, которые также связаны с травматизацией матки.
Для сбора кровянистых выделений можно использовать только прокладки – тампоны в этом случае не применяются
Все эти явления постепенно стихают даже без лечения. При обильных кровотечениях, не стихающих в течение недели или сопровождающихся сильной болью, нужно обратиться к врачу. Гинеколог проведет осмотр и при необходимости назначит кровоостанавливающие, обезболивающие или другие препараты.
К доктору надо обратиться, если поднялась температура, появились гнойные выделения с неприятным запахом или ухудшилось общее состояние. Это признаки присоединения инфекции, требующей назначения антибиотиков.
Постельный режим после гистероскопии
Подготовка к операции
- Пациентка направляется на стандартное обследование врачом-гинекологом. Проверяется свертываемость крови, делаются общие анализы для оценки состояния здоровья. Обязательно исключается наличие вирусных либо инфекционных болезней.
- За 7-14 дней до операции лечащий врач может отменить прием гормональных лекарств либо препаратов, которые оказывают действие на свертываемость крови.
- Последний прием пищи должен быть не менее чем за 8 часов до начала операции.
- За 2 часа до манипуляций нельзя пить.
- Гинекологическое выскабливание матки
- Антивозрастное программирование (Anti–age)
Как проводится процедура
Эта процедура безболезненна и выполняется всего за 5-10 минут. Врач проводит осмотр как обычно, на гинекологическом кресле. Сначала вводится влагалищное зеркало, затем сам кольпоскоп. В ходе осмотра гинеколог берет мазки со слизистой для изучения в лаборатории. Во избежание дискомфорта и неприятных ощущений пациентка должна расположиться в нём как можно удобнее и, главное, расслабиться.
В процессе исследования применяется кольпоскоп, который включает в себя осветительный прибор и бинокуляр. Чтобы сделать доступной для исследования шейку, влагалищные стенки с помощью зеркала (гинекологический инструмент) разводятся, как при стандартном осмотре в кресле. Длительность процедуры – в среднем 10 — 15 минут.
С помощью прибора врач может увидеть разрывы, опухоли, деформации, воспаленные участки.
Подготовка пациентки к лапароскопии
Подготовку к лапароскопии можно условно разделить на следующие этапы:
- догоспитальная подготовка;
- предоперационное обследование;
- предоперационная подготовка;
- подготовка к операции.
Догоспитальная подготовкапо желаниюв случае согласияПредоперационное обследованиеПеред проведением лапароскопии женщине необходимо будет пройти следующие лабораторные и инструментальные исследования:
- кровь на определение группы крови и резус-фактора;
- общий анализ крови;
- биохимический анализ крови;
- анализ крови на ВИЧ (вирус иммунодефицита человека), сифилис, вирусный гепатит B, C;
- коагулограмма (для исследования свертываемости крови);
- урогенитальный мазок (для определения микрофлоры уретры, влагалища и шейки матки);
- общий анализ мочи;
- ЭКГ (электрокардиограмма).
Примечание:Предоперационная подготовкаПеред поступлением в стационар рекомендуется выполнять следующие действия:
- До проведения лапароскопии рекомендуется выполнять несложные гимнастические упражнения.
- За пять дней до лапароскопии рекомендуется принимать активированный уголь с целью уменьшения вздутия живота (внутрь по две таблетки три раза в день).
- Накануне операции женщине необходимо принять ванну, а также удалить волосы на лобке и животе (область пупка и нижняя часть живота).
- Рекомендуется психоэмоциональная подготовка, при которой за несколько дней до операции принимаются растительные седативные (успокоительные) препараты (например, пустырник, валерьянка).
- Пациентке необходимо соблюдать определенную диету. За три – четыре дня до операции следует исключить из рациона газообразующие продукты, а также газированные напитки. За день до лапароскопии последний прием пищи должен состояться не позднее семи часов вечера.
Выделяют следующие продукты питания, которые не рекомендуется употреблять в период предоперационной подготовки:
- бобовые (например, горох, фасоль);
- капуста;
- яйца;
- сливы;
- яблоки;
- жирные сорта мяса;
- пресное молоко;
- черный хлеб;
- картофель.
Выделяют следующие продукты питания, которые можно употреблять в период предоперационной подготовки:
- нежирные сорта мяса (например, курятина);
- рыба;
- творог;
- кефир;
- каши;
- бульоны.
Подготовка к операции
- Перед проведением лапароскопии производится очищение кишечника. Для этого перед сном накануне операции женщине ставится клизма. Дополнительная очистительная клизма ставится утром в день операции.
- Для удобства введения во время операции медикаментозных препаратов пациентке устанавливают венозный катетер.
- Непосредственно перед транспортировкой в операционную пациентке следует сходить в туалет и опорожнить мочевой пузырь.
- Для подготовки организма к операции и общей анестезии, как правило, необходимо проведение премедикации. Ее осуществление будет зависеть от общего состояния женщины, наличия сопутствующих заболеваний, а также от выбора вида анестезии.
Премедикация проводится:
- для снижения уровня тревоги и волнения перед операцией;
- для снижения секреции желез;
- для повышения действия анестезирующих препаратов.
В качестве премедикации женщине могут быть назначены следующие группы препаратов:
- Седативные препараты. Данная группа лекарств оказывает успокоительное действие, снижает активность и эмоциональное напряжение (например, валериана, валидол, валокордин).
- Снотворные препараты. Данные лекарственные средства применяются с целью получения снотворного действия (например, седуксен, мидазолам, диазепам).
- Антигистаминные (противоаллергические) препараты. Данные средства блокируют активность рецепторов гистамина, вследствие чего снижаются аллергические реакции (например, тавегил, супрастин).
- Анальгетики (обезболивающие). Данная группа препаратов предназначена для снижения болевого синдрома (например, баралгин, анальгин, парацетамол).
- Антихолинергические препараты. Действие данных лекарственных средств заключается в том, что они блокируют передачу нервных импульсов в различных отделах нервной системы (например, атропин, платифиллин, метацин).
антигистаминногообезболивающий препарат
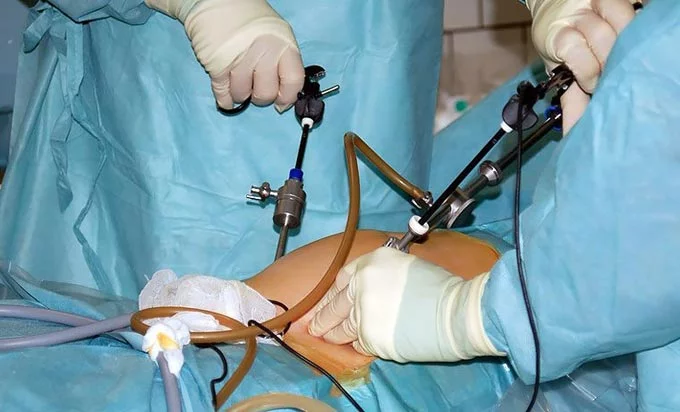
Процесс проведения
Перед диагностической лапароскопией делается комплексный осмотр пациента лечащим врачом и анестезиологом.
 Этапы подготовки к хирургии:
Этапы подготовки к хирургии:
- Подключение пациента к капельнице и монитору, контролирующему работу сердца.
- Применение общего наркоза, внутривенного или комбинированного с эндотрахеальным.
- Введение препаратов внутривенно для полного расслабления организма.
- Введение интубационной трубки и дальнейшее подключение к аппарату искусственной вентиляции легких.
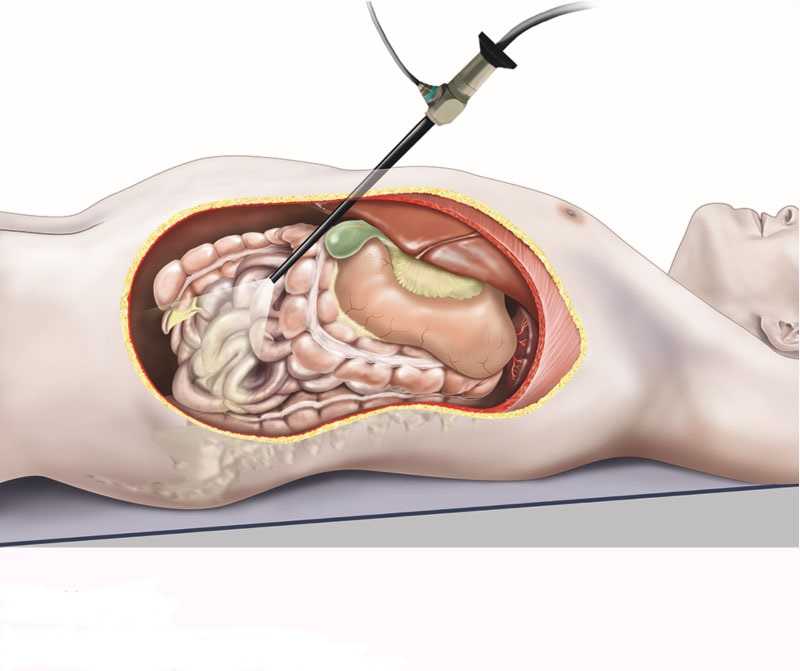
Само хирургическое вмешательство проводится в следующей последовательности:
- Вход иглы Вереша в полость, после чего в пространство проникает углекислый газ, либо закись азота.
- Введение полых трубок, игла убирается.
- Рассечение кожной ткани и прокол троакаром.
- После извлечения троакара вводят лапароскоп.
- Удаление найденных образований/нагноений, биопсия. Этот этап может быть пропущен в случае диагностики в чистом виде или обнаружения раковой опухоли.
- Извлечение инструментов из полости.
Положения оперируемого на время диагностической лапароскопии:
- приподнятый таз над верхней частью туловища;
- туловище поднято над тазом;
- на боку.
Методы хирургического лечения
Подход «старой школы» — удалять матку у всех женщин с миомой — в настоящее время отвергнут. Гистерэктомия — крайняя мера, к ней прибегают только в самых тяжелых случаях, когда невозможны другие вмешательства. Матка выполняет в организме женщины важные функции, её всегда нужно стараться сохранить.
Более щадящая операция — миомэктомия, когда удаляют только миому. Это вмешательство можно выполнить разными способами.
Лапаротомическая операция (открытым способом, через разрез)
Вмешательство выполняют через горизонтальный разрез в нижней части живота, по линии бикини, или через вертикальный разрез по срединной линии. Операцию проводят под наркозом.
Этот вариант удаления миомы матки наиболее прост, не требует специального оборудования, но после него на стенке органа остается большой рубец, формируются спайки, которые могут привести к бесплодию. Если женщина в будущем захочет родить ребенка, скорее всего, придется выполнять кесарево сечение.
В некоторых случаях лапаротомическую миомэктомию можно выполнить через небольшой 5-сантиметровый разрез. При этом после удаления узла быстрее происходит заживление тканей, сокращается период восстановления.
Лапароскопическая операция (через проколы)
Удаление миомы матки лапароскопическим способом проводится без разрезов. В стенке брюшной полости делают четыре или пять проколов: один возле пупка, остальные — в нижней части живота. Через них вводят лапароскоп (инструмент с видеокамерой) и специальные хирургические инструменты. Для того чтобы улучшить визуализацию и создать свободное пространство для работы, в брюшную полость вводят углекислый газ. Во время операции женщина находится под наркозом.
После лапароскопических операций не остается больших рубцов, ниже риск образования спаек. Но таким способом могут быть удалены не все миомы.
В настоящее время выполняют робот-ассистированные лапароскопические удаления миомы матки с применением установок Da Vinci. Все манипуляции выполняют «руки» робота, а хирург управляет ими с помощью пульта, наблюдая за процессом на экране.
Гистероскопическая операция
Этот тип удаления узлов проводят без разрезов на коже. В полость матки через влагалище вводят специальный инструмент — гистероскопический резектоскоп. Его рабочая часть — проволочная петля, на которую подают электрический ток. Она рассекает и прижигает ткани, благодаря чему останавливается кровотечение. Процедуру проводят под общим наркозом. Нередко во время гистероскопического удаления узлов одновременно выполняют лапароскопию: она нужна для контроля, чтобы не вскрыть полость матки.
После гистероскопического удаления миомы матки не остается разрезов на коже, быстро происходит восстановление. Но возможны осложнения: перфорация (прокол) стенки матки, образование рубцов в её полости, кровотечение. Во время вмешательства матку заполняют жидкостью, и если эта жидкость в большом количестве всасывается в кровеносные сосуды, развивается «водная интоксикация» (ТУР-синдром).
Преимущества и недостатки лапароскопии
Лапароскопическая операция остается процедурой на выбор. Врач должен учитывать характер патологии, наличие осложнений и противопоказаний, выбирая метод лечения. До сих пор лапароскопия недостаточно усовершенствована, поэтому остаются патологии, которые лучше оперировать традиционными методами. Если же нет противоречивых факторов, следует выбирать лапароскопию, поскольку малоинвазивный доступ безопасен и легче переносится пациентами.
Преимущества лапароскопии:
- отсутствие больших шрамов;
- уменьшение боли и послеоперационного дискомфорта;
- быстрое восстановление;
- короткий период пребывания в стационаре;
- минимальный риск осложнений, в том числе спаечного процесса и тромбоэмболических нарушений.
После лапароскопии пациенты быстро возвращаются к привычной активности ввиду малой травматичности операции, поэтому госпитализация занимает 1-2 дня. Поскольку лапароскопию зачастую проводят в рамках гинекологического лечения, хороший косметический эффект очень важен.
Еще одно преимущество лапароскопии – точность. Эндоскопические аппараты позволяют хирургу хорошо визуализировать нужную область. Современное оборудование может увеличивать изображения до сорока раз, что помогает при работе с мелкими структурами. Благодаря этому диагностическая лапароскопия и лечебная нередко проводятся в одну процедуру. К недостаткам лапароскопии можно отнести наличие осложнений, но последствия бывают и после любого другого вмешательства в организм.
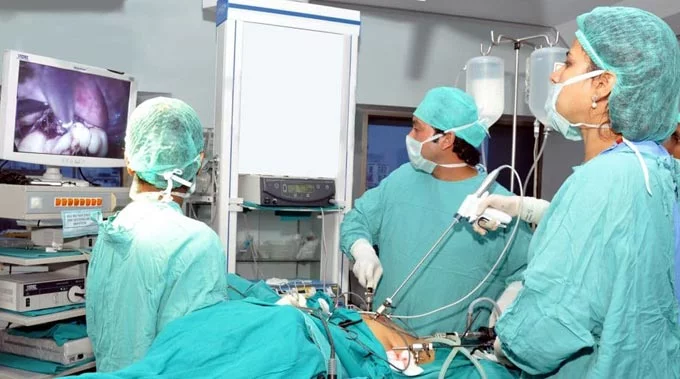
Осуществление подготовки к процедуре
Хирургическое вмешательство такого характера требует заранее спланированной подготовки.
Если у пациентки на фоне обильных менструаций или иных факторов развивается анемия, необходимо провести её лечение: например, принимать курс железосодержащих препаратов, в тяжёлых случаях значительно пониженного гемоглобина осуществить переливание крови.
Увеличенный размер матки является показанием к предварительному лечению специальными гормональными средствами гонадотропин-рилизинг фактора. Курс в таком случае длится от 3 до 6 месяцев.
Обязательно осуществляется кольпоскопическое обследование матки для выявления возможного наличия эрозии или иных патологий. При их обнаружении пациентка проходит соответствующее лечение, а операция может проводиться не ранее, чем через месяц после его успешного окончания.
За 14 дней до определённой даты операции, женщина сдаёт такие анализы:
- общий мочи и крови;
- коагулограмму;
- биохимический анализ крови;
- анализ на резус-фактор и группу крови;
- ПЦР-мазки из цервикального канала на определение возбудителей венерических заболеваний, а также на присутствие раковых клеток;
- ПЦР на ВИЧ и гепатиты;
- анализ крови на антитела к сифилису.
Кроме того, женщине необходимо пройти флюорографию и процедуру ЭКГ.
Запрещено во время подготовки к удалению принимать гормональные контрацептивы – оптимальным является барьерный метод предохранения.
Проведению операции предшествует госпитализация пациентки как минимум за сутки, так как сама лапароскопия проводится только в условиях стационара.
Дату осуществления вмешательства выбирают в период между окончанием менструальных выделений и наступлением овуляции.
За сутки до процедуры женщина переходит на облегчённую диету – из рациона необходимо исключить жареные и жирные блюда, и отдать предпочтение овощным супам и пюре, кашам, кисломолочным продуктам. Вечером перед сном и утром перед самой операцией необходимо очистить кишечник с помощью клизмы. Волосы с лобка и нижней части живота необходимо удалить.
Так как операция проводится исключительно под общим наркозом, после 18 часов принимать пищу запрещено. За 6-8 часов до начала вмешательства нельзя употреблять жидкость.
Накануне лапароскопии с вечера, и позже, утром, пациентке делают укол препарата, снижающего состояние тревожности.
Можно ли забеременеть после удаления кисты яичника?
Забеременеть можно даже с кистой яичника. Чаще всего они не мешают вынашиванию беременности, но из-за них бывает сложно зачать ребенка.
Если во время операции удаляют только кисту или оставляют хотя бы один яичник, фертильность женщины сохраняется. В будущем она может забеременеть. Конечно же, нужно понимать, что на репродуктивную функцию влияет не только операция. Играет роль овариальный резерв (количество яйцеклеток в яичниках — оно постоянно снижается с возрастом), сопутствующие заболевания.
Получите консультацию у врача в клинике «Евроонко». Наш доктор расскажет о том, нужно ли лечение в вашем случае, какой вид операции вам показан, и какова вероятность того, что в будущем вам удастся зачать, выносить беременность.
Запись на консультацию круглосуточно
+7 (495) 151-14-53+7 (861) 238-70-54+7 (812) 604-77-928 800 100 14 98
Противопоказания к лапароскопии
- нарушение системы свертывания крови
- почечная, сердечная, дыхательная недостаточность в стадии обострения
- недавно перенесенные инфаркт, инсульт
- тяжелая форма сахарного диабета
- ожирение третьей-четвертой стадии
- индивидуальная непереносимость препаратов для анестезии
- обострение хронических заболеваний
- острая вирусная инфекция
- беременность.
Уже давно не нужно морально настраиваться на полостную операцию и долгую реабилитацию. Большую часть проблем с женским здоровьем можно диагностировать с высочайшей точностью и во многих случаях сразу скорректировать за одно малоинвазивное вмешательство. Чем раньше провести диагностику и лечение — тем скорее наступит выздоровление, а в случаях с бесплодием — и пополнение в семье. В клинике «АБИА» лапароскопические операции выполняются на высокотехнологичном оборудовании Karl Storz специалистами с огромным опытом работы. Мы подходим к проблеме комплексно: ваш случай будут вести лучшие гинекологи, репродуктологи, хирурги. Звоните, нам можно доверять!
Диагностическая лапароскопия
Диагностическая лапароскопия — это малоинвазивный способ осмотра внутренних половых органов с использованием лапароскопа. Через микроскопические проколы в брюшную полость пациентки вводится канюля, через которую подают специальный газ. Затем через разрез на коже проходит металлическая трубка, а по ней — видеокамера с дополнительным освещением. Состояние брюшной полости отображается на мониторе компьютера, позволяя выявлять мельчайшие нарушения, опухоли и повреждения.
Диагностическая лапароскопия используется для подтверждения диагноза при следующих заболеваниях и нарушениях:
-
боли в животе;
-
опухоли малого таза;
-
бесплодие, привычное невынашивание плода;
-
патологии в острой стадии;
-
трубная непроходимость.
Швы после лапароскопии снимают на 7 день после исследования. Уже на вторые сутки можно отправляться домой. Опытные специалисты с легкостью выявляют патологические признаки и болезни, что позволяет ставить верные диагнозы и назначать действенные способы лечения. Современное оборудование дает возможность сводить к минимуму все возможные риски. Процедура проводится после качественной анестезии, поэтому пациентки во время исследования не чувствуют боли и дискомфорта.
Подготовка к плановой лапароскопии
Перед выполнением исследования пациентка должна сдать ряд анализов:
- Клинический анализ крови (1 месяц)
- Общий анализ мочи (1 месяц)
- Коагулограмма (АЧТВ, ПТИ + МНО, фибриноген, тромбиновое время (1 месяц)
- Биохимический анализ крови: глюкоза, креатинин, мочевина, общий белок, АСТ, АЛТ, билирубин (1 месяц)
- Анализ крови на ВИЧ, в том числе определение антигена p24, сифилис, HbsAg, HCV (6 месяцев)
- Определение группы крови и резус-фактора (однократно)
- Мазок на флору и степень чистоты (1 месяц)
- Флюорография (1 год)
- Заключение терапевта + ЭКГ (1 год)
- УЗИ органов малого таза (для женщин) (1 месяц)
Кроме того пациентки, у которых есть сопутствующее патологии, должны проконсультироваться с узкими специалистами, а накануне операции — с анестезиологом.
В центре репродукции и планирования семьи «МЕДИКА» после операции пациенты находятся в комфортных палатах современного стационара, под наблюдением опытного и заботливого медперсонала. Благодаря этому пациенты быстро восстанавливаются и возвращаются к обычной жизни.
Лапароскопия тела матки
Миоматозные узлы в большинстве случаев локализуются на теле матки. В недалёком прошлом их удаляли посредством полостной операции. Во время хирургического вмешательства могло развиться кровотечение. После операции у многих пациенток в малом тазу образовывались спайки, являющиеся одним из главных факторов бесплодия.
Альтернативным методом лечения миомы является лапароскопия. Её выполняют при наличии следующих показаний:
- множественные или единичные миомы с узлами диаметром 30-60 мм;
- быстрый рост образований;
- поверхностное расположение узлов;
- наличие симптомов сдавления внутренних органов;
- субсерозные миомные образования;
- тяжёлые формы железодефицитной анемии, вызванные обильными кровотечениями;
- нарушение кровообращения в узле по причине перекрута ножки.
Не делают лапароскопию при наличии следующих противопоказаний:
- тяжёлая патология печени и почек;
- гемофилия или геморрагический диатез;
- заболевания сердечно-сосудистой и дыхательной системы в стадии декомпенсации;
- большое количество узлов, расположенных в толще стенки матки.
В этих случаях наши врачи коллегиально решают вопрос о возможности выполнения эмболизации маточных артерий.
Лапароскопия имеет немало преимуществ по сравнению с полостными операциями:
- позволяет сохранить детородную функцию;
- минимальный риск осложнений;
- малая травматичность;
- незначительный объём кровопотери;
- короткая продолжительность послеоперационного восстановления.
После лапароскопии пациентке необходимо 2-3 дня находиться в стационаре. Ей противопоказаны тяжёлые физические нагрузки. Пока полностью не восстановится тело матки, женщине рекомендуют использовать барьерные методы контрацепции. Спустя год после лапароскопии она может планировать беременность. Женщинам, которым делалась эмболизация маточных артерий, врачи рекомендуют прекращать предохраняться через 6 месяцев после процедуры. У большинства из них беременность наступает в течение года.
Список литературы:
- Лубнин Д. М., Тихомиров А. Л. Селективная эмболизация маточных артерий в алгоритме органосохраняющего лечения миомы матки : дис. – Москва : , 2005.
- Гистероскопия // Большая медицинская энциклопедия / под ред. Б. В. Петровского. — 3-е изд. — М. : Советская энциклопедия, 1974—1989.
- «Оперативная гинекология» под ред. Кулакова В.И., М. — Медицина, 1990, 390 с.
- Персианинов В.В. «Оперативная гинекология». — М. — Медицина, 1985, 100 с.
- Запорожан В.В., «Лечение заболеваний женских половых органов», Одесса, «Фолио», 2001, 456 с.
Подготовка к лапароскопии
Грамотно проведенные подготовительные мероприятия помогают избежать серьезных осложнений во время и после вмешательства.
Основные этапы подготовки:
- Правильный психологический настрой. Не стоит бояться данной манипуляции, однако надо знать о предстоящих сложностях или возможных болевых ощущениях. В этом помочь женщине может лечащий врач, специально распечатанная «памятка» или грамотная информация из Интернета. Пациентка должна быть в курсе возможных рисков или осложнений от введения лапароскопа. Правильное психологическое восприятие помогает легко переносить саму процедуру и восстановительный период после нее.
- При составлении анамнеза у пациентки обязательно учитываются все перенесенные и имеющиеся заболевания и ее непереносимость отдельных лекарств.
- Подготовительные мероприятия в виде консультации гинеколога и врачей других специальностей (кардиолог, невропатолог, хирург и др.) и необходимых аппаратных исследований: МРТ, УЗИ малого таза, флюорографии (действительна 6 месяцев), электрокардиографии (годна 1 месяц), рентгена и др. При этом могут понадобиться неоднократные исследования или врачебные консультации.
- Проведение лабораторных исследований. При этом за 2 недели до предполагаемой даты манипуляции пациентке назначается ряд анализов: обследование на сифилис, ВИЧ и гепатиты (действуют 3 месяца), влагалищный мазок на флору (действителен 10 дней). Не ранее 10 дней до операции пациентом также обязательно сдаются общий анализ мочи и крови, исследуется кровь на свертываемость и биохимию.
- В это же время обычно в отделении запасается кровь той же группы и резуса, что и у пациентки (на случай неожиданных осложнений во время лапароскопии).
- Проведение подготовительной медикаментозной терапии. Некоторым женщинам в этот период (если протромбиновый индекс завышен) назначаются кроворазжижающие препараты. Нельзя нарушать систематичность приема таких препаратов, так как это может вызвать осложнения при данной манипуляции.
- Важен пункт о соблюдении диеты. Обычно за 2 недели до исследования пациентке советуют перейти на растительно-кисломолочную диету. За 3-4 дня до исследования лапароскопом женщине советуют исключить из рациона блюда, вызывающие вздутие кишечника и чрезмерно нагружающие пищеварительную систему (сдоба, бобовые, копчености, алкоголь, сладости). Параллельно назначается прием устраняющих газообразование лекарств (настой ромашки, таблетки активированного угля).
- За день до исследования пациентке рекомендуется уменьшение порций пищи и жидкости. Также часто назначается очистительная клизма. Эта процедура тем более необходима, так как действие наркоза при лапароскопии часто оказывает расслабляющее действие на кишечник в момент исследования.
- Перед самой операцией больной принимает душ с моющими средствами. При этом также удаляются волосы с паховой области.
- В день операции пациент не должен ничего есть или пить.
Некоторые пациентки считают эндоскопические операции совершенно безопасными. Это во многом так, однако нельзя при этом пренебрегать правильной подготовкой и четко выполнять врачебные назначения.
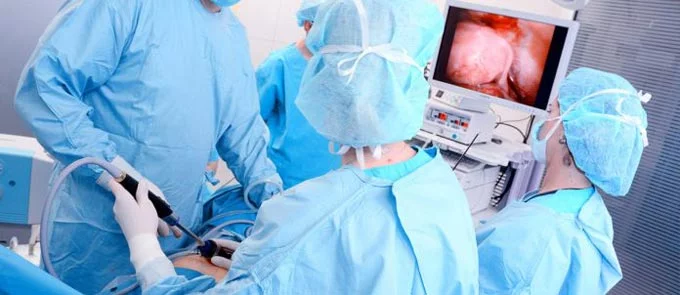
Виды гистерэктомии
Удаление матки у женщины предполагает, что врачи не просто удалят данный орган. Часто нужно удалять и другие органы в связи с особенностями патологии. Гистерэктомия может быть:
- тотальной
- субтотальной
- радикальной
- гистеросальпигноовариоэктомия
При первом из названных видов удаляется матка и шейка матки хирургическим путем. Субтотальная позволяет не удалять шейку матки, а только сам орган. Третий из названных видов подразумевает удаление матки, ее придатков, окружающей орган тазовой клетчатки, верхней трети влагалища, регионарных лимфоузлов. При проведении операции последнего из названных типов удаляется матка, шейка, яичники и придатки больной женщины.
Также есть классификация видов операции по способу доступа к органу:
- влагалищная гистерэктомия (матку удаляют через влагалище)
- удаление органа лапароскопически (в животе делают несколько проколов специальными инструментами)
- лапаротомическая гистерэктомия (стенка живота режется врачами)
- вагинальное удаление с лапароскопической ассистенцией
Гистерэктомия радикального типа актуальна для пациенток со злокачественными процессами в матке, которые затронули шейку, а также, когда рак поражает сугубо шейку матки. Тотальная гистерэктомия — операция, которая показана в таких случаях:
- распространенный эндометриоз
- большая миома
- возраст пациентки от 45 лет
- развивается опухоль в матке и в шейке одновременно
Для других ситуаций врачи назначают удаление матки. В ходе хирургического вмешательства специалисты будут видеть, подлежат ли удалению придатки. Способ доступа к органу определяет сам врач, в основном руководствуясь своим опытом и предпочтениями. Но иногда женщине предлагают выбрать самой.
Абдоминальная гистерэктомия имеет такие плюсы:
- надежность метода
- относительно низкая стоимость
- возможность сделать почти в любой больнице, где есть отделение гинекологии
- низкий риск интраоперационных осложнений
Абдоминальная гистерэктомия также имеет недостатки, как и другие методы:
- в стационаре после операции придется пребывать десять суток
- на животе остается рубец довольно значимых размеров
- восстанавливается организм долго, в основном это от 4 до 6 недель
Лапароскопическое удаление матки имеет такие плюсы:
- пациентку выписывают через пять суток после операции
- организм восстанавливается в относительно короткие сроки, от 2 до 4 недель
- рубца не остается
- спайки в животе почти никогда не формируются, соответственно, не будет и причиненной ими боли
Лапароскопическое удаление матки имеет ниже перечисленные минусы:
- высокая стоимость
- можно проводить не во всех медучреждениях
- может быть проведено с переходом на лапаротомию
Вагинальная гистерэктомия имеет такие преимущества:
- отсутствие рубцевания
- пациентки переносят вмешательство легко
- восстановление занимает от 3 до 4 недель
- болевых ощущений после такого лечения почти нет
Вагинальная гистерэктомия имеет ниже перечисленные недостатки:
- у многих пациенток бывают интраоперационные осложнения
- техника довольно сложная, ею владеют не все врачи
Ход операции, подготовка, осложнения
Перед лапароскопией гинеколог проводит обследование и рассказывает пациентке о правильной подготовке к процедуре. Нужны специальные обследование и анализы.
- общий анализ мочи
- общий и биохимический анализы крови
- рентгенография или флюорография легких
- анализы на сифилис, вирус иммунодефицита человека (ВИЧ) и гепатиты
- гемостазиограмма
- ЭКГ с консультацией терапевта
- анализ на группу крови и резус-фактор
- ультразвуковое исследование органов малого таза
- взятие мазка на венерические заболевания и влагалищную флору
Перед проведением лапароскопии пациентка бреет промежность, делает клизму утром и вечером и не кушает после 18:00. Вы должны на этапе подготовки сказать врачу о лекарствах, которые принимаете. Особое значение имеет факт употребления аспирина и оральных противозачаточных средств.
Лапароскопия делается под общим наркозом. Врач делает три надреза длиной от 1 до 2 см. Потом с помощью тупого зонда надрезы углубляют, чтобы не ранить рядом расположенные органы. В надрезы вводятся хирургические инструменты (заранее прошли стерилизацию).
Через отверстие в пупке вводят углекислый газ в организм
Это важно для расправления стенок живота и открытие обзора на внутренние органы для хирурга. Другие отверстия нужны, чтобы ввести инструменты и видеокамеру для контроля процесса
Если присутствует внематочная беременность, лапароскопически можно удалить зародыш, которые имплантировался в трубу. После того, как все необходимые действия по диагностике и лечению совершены, доктор извлекает инструменты и камеру и накладывает швы на надрезы.
Лапароскопия не зря считается щадящей операцией. Осложнений почти никогда не бывает. Исключены такие осложнения (которые могут быть при стандартном хирургическом вмешательстве с разрезанием брюшины):
- течение крови из прооперированных органов
- повреждение рядом расположенных органов, которые ранее были без патологий
- пневмония
- инсульт, инфаркт
- послеоперационный сальпингит, если присутствует хроническая или не долеченная инфекция
Этапы лапароскопии
Плановые операции проводят в утренние часы. Обычно рекомендуется придерживаться легкой диеты перед процедурой. В день перед операцией нельзя есть, запрещается пить после десяти вечера. Отсутствие пищи и жидкости в желудке предотвращает рвоту во время операции.
До отправления пациента в операционную проводят дополнительное очищение кишечника с помощью клизмы. Если имеется риск тромбоза, ноги перебинтовывают эластичным материалом, либо надевают антиварикозные компрессионные чулки. Перед лапароскопией нужно снять очки, контактные линзы и зубные протезы.
Возможен как ингаляционный, так и внутривенный наркоз. На время операции в трахею помещают интубационную трубку для поддержки дыхания, а в мочевой пузырь – катетер для контроля функциональности почек.
Количество проколов при лапароскопии будет зависеть от локализации патологии и объема вмешательства. Обычно делают 3-4 прокола. Врач вводит троакар (устройство для прокалывания тканей и введения инструментов) под пупок, еще два по бокам брюшины. Один из троакаров оснащен камерой, другие инструментами, а третий освещает полость.
Через троакар брюшную полость наполняют углекислым газом или закисью азота, чтобы улучшить доступ к малому тазу. Обычно технику и объем операции определяют уже после введения инструментов и осмотра патологии.
Лапароскопия без операционных осложнений может длиться от 15 минут до нескольких часов. Все зависит от тяжести заболевания. По окончанию манипуляций врач осматривает полость вновь, проверяет результаты, удаляет кровь и жидкости, скопившиеся в процессе
Очень важно проверить наличие кровотечений
После контрольной ревизии устраняют газ и выводят троакары. Проколы зашивают подкожно, на кожу накладывают косметические швы.