Показания к операции
Наиболее часто холецистэктомию выполняют при желчнокаменной болезни при наличии конкрементов (камней) в просвете жёлчного пузыря.
Фото 1: Виды камней в желчном
Конкрементами (камнями) называют кристаллические депозиты, состоящие из различных веществ, которые можно разделить на 3 основные группы: холестериновые, пигментные или смешанные. В западной популяции холестериновый и смешанные камни составляют до 80%, в то время как в азиатских странах 80% камней — пигментные. Интересным является факт образования пигментных камней в желчном пузыре у пациентов с гемолитический желтухой. Ожирение, высококалорийная диета, применение лекарственных препаратов могут приводить к увеличению секреции холестерина и повышению литогенных свойств желчи.
Холестериновые и смешанные конкременты на 70%состоят из моногидрата холестерина в сочетании с солями кальция, желчных кислот, желчных пигментов, белков, жирных кислот и фосфолипидов. Пигментные камни состоят из кальция билирубината и менее чем из 2% холестерина.
Конкременты жёлчного пузыря длительное время могут быть бессимптомными и их обнаружение часто является случайной находкой при рутинном ультразвуковом исследовании.
Холецистит
Боли (наиболее часто по типу жёлчной колики) развиваются у 10-25% пациентов с холецистолитиазом и наиболее часто связаны с попаданием или вклинением камня в пузырный проток, что может приводить к развитию острого воспаления жёлчного пузыря (холецистита).
Приступ болей может быть купирован, но единственным радикальным методом лечения калькулезного холецистита является проведение операции удаления жёлчного пузыря или холецистэктомии.
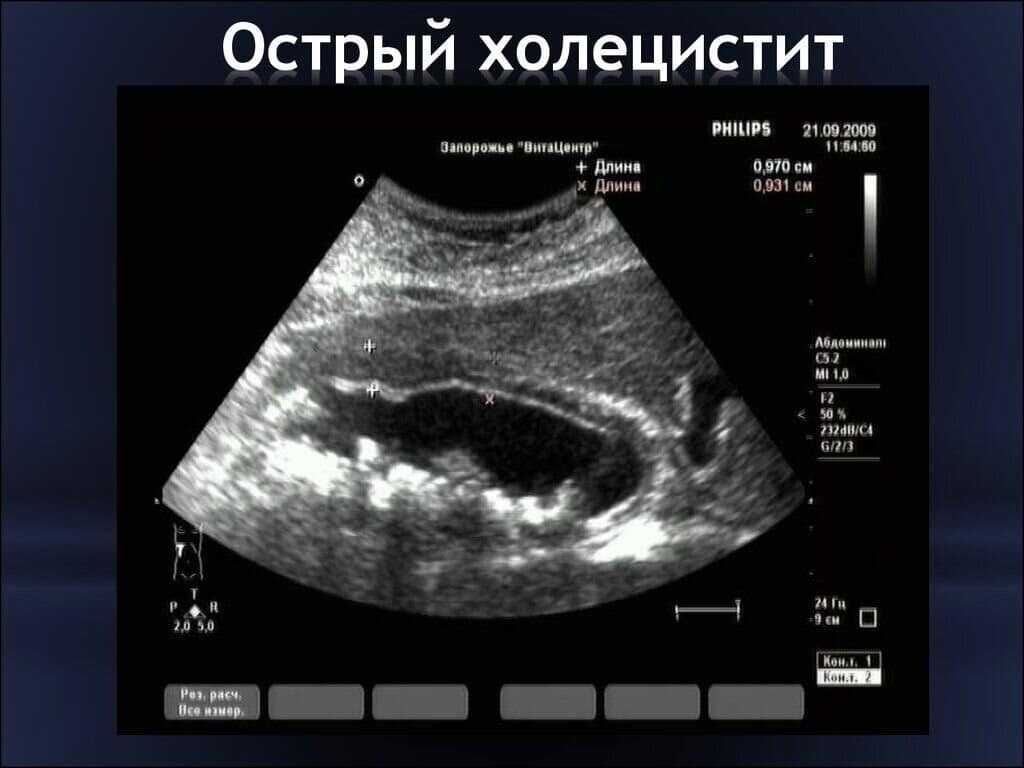 Фото 3: острый холецистит на рентгене
Фото 3: острый холецистит на рентгене
Варианты холицистэктомии
В настоящее время холецистэктомия может быть выполнена:
- из открытого доступа («традиционная», ТХЭ);
- из мини-доступа, либо лапораскопически (ЛХЭ).
Значительно чаще применяется лапароскопическая холицистэктомия (при остром холецистите 4:1, при хроническом 8-10:1 операций в сравнении с традиционной операцией)
Мероприятия, включаемые в подготовку к плановой операции
До поступления в стационар больной должен быть максимально обследован
В период приготовления к плановой операции осуществляется полное обследование состояния всех органов, с целью выявить сопутствующие заболевания, которые могут стать противопоказанием к хирургическому вмешательству
Важно в этот период также определить переносимость пациента к антибиотикам и анестезирующим препаратам
Чем полнее осмотр, проведенный в поликлинике до поступления больного в стационар, тем меньше времени займет предоперационное диагностирование. Минимальный стандарт обследования предполагает:
- общий анализ крови,
- определение свертываемости крови,
- определение группы крови и резус-фактора
- общий анализ мочи,
- анализ на ВИЧ и HBs-антиген,
- флюорография,
- электрокардиограмма с расшифровкой,
- консультация терапевта и других специалистов, для женщин – гинеколога.
- данные фиброгастродуоденоскопии.
Для пациентов с онкологическим диагнозом подготовка к операции проводится одновременно с обследованиями. Это позволяет сократить предоперационную стадию. Операция может быть отложена, если:
- Поднимается температура, что может свидетельствовать о возникновении инфекции. В предоперационный период температура пациента измеряется 2 раза в сутки.
- Наступает менструация. Не рекомендуется также планировать операцию за 2-3 дня до начала месячных. В этот период снижается свертываемость крови, что может вызвать серьезные осложнения.
- На теле имеются фурункулы, гнойничковые высыпания, экзема. Данное обстоятельство может отодвинуть проведение хирургического вмешательства на месяц, до полного излечения, потому что воспалительные процессы на коже в ослабленном операцией организме могут проявиться во внутренних органах.
Подготовка к эктомии
Перед плановой лапароскопической операцией проводят медикаментозное лечение сопутствующих патологий. При обострении осложнений, воспалительных процессах назначают курс антибиотиков. В рамках подготовки к удалению желчного при осложненной ЖКБ используют препараты с желчными кислотами для нормализации состава желчи. Лечение может предшествовать эктомии и затем продолжаться после нее, чтобы не допустить повторного появления камней в протоках.
Непосредственная подготовка к лапароскопии желчного пузыря включает полное диагностическое обследование:
- лабораторные анализы;
- УЗИ;
- ЭКГ.
Пациент принимает пищу вечером, перед операцией показан голод в течение 8-10 часов. Утром ему делают клизму. Если больной в состоянии обслуживать себя, он сам может подготовиться к хирургическому вмешательству и удалить волосы на животе.
Результаты исследований дают возможность хирургу подготовиться к работе. Перед холецистэктомией врачу необходимо иметь представление о расположении, количестве, размере камней, о сопутствующих патологических изменениях органов.
Диагностика постхолицистэктомического синдрома
Сложности в точном определении причин, приведших к развитию ПХЭС, и размытость самого определения синдрома требуют
тщательного обследования пациента. Чтобы правильно выбрать лечение, необходимо четко установить, что привело к
появлению ПХЭС.
Вот почему эффективная диагностика постхолицистэктомического синдрома включает сразу несколько методов:
сбор данных анамнеза – врач внимательно изучает старые медицинские заключения и записи, уделяя пристальное
внимание дооперационной диагностике и протоколу проведенной операции;
клинический осмотр пациента;
лабораторные исследования — клинический и биохимический анализ крови, анализ кала на простейших и яйца глист,
общий анализ мочи;
ультразвуковое исследование;
эндоскопию желчных протоков;
магнитно-резонансная томография или компьютерная томография брюшной полости6.
Разновидности холецистэктомии
Холецистэктомия желчного пузыря проводится из 3 доступов:
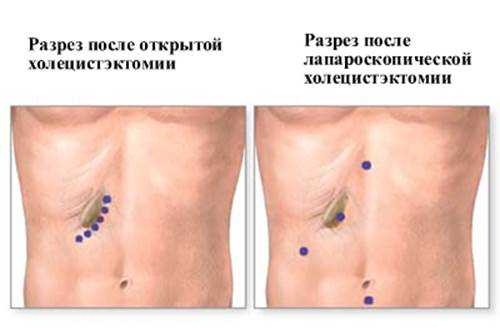
- Косой (лапаротомный) доступ. Разрез выполняется в косом направлении в правом подреберье, имеет около 20 см в длину. В этом случае желчный пузырь удаляют от шейки или от дна. Первый вид вмешательства предпочтительнее, поскольку он исключает вероятность миграции желчных камней в протоки. Холецистэктомия от дна показана при активном воспалении вокруг шейки органа.
- Трансректальный (миниинвазивный) доступ. Разрез длиной 4-5 см выполняют через влагалище прямой мышцы живота, чтобы уменьшить травматизацию тканей. Миниинвазивная операция по удалению желчного пузыря с камнями осуществляется аналогично лапаротомной методике.
- Лапароскопический доступ. В этом случае на передней стенке живота делают 3-4 прокола длиной 0,5-1 см. Через них вводят инструментарий и видеотехнику, которая транслирует изображение операционного поля на большой экран и позволяет выполнять манипуляции с ювелирной точностью. Все этапы вмешательства занимают не более 30-60 минут. Лапароскопическая холецистэктомия — «золотой стандарт» лечения ЖКБ в современной абдоминальной хирургии.
Первые два метода требуют больших разрезов на передней брюшной стенке, поэтому они имеют ряд недостатков. Заживление послеоперационных ран сопровождается сильным болевым синдромом, а в отдаленном периоде повышается риск образование грыж передней стенки живота. При ненадлежащем уходе за раной существует вероятность ее нагноения, несостоятельности швов.
В чем плюсы
У лапароскопической хирургии много преимуществ перед классическим доступом. Небольшая операционная рана уменьшает кровопотерю и снижает риск инфекции. Кроме этого, уменьшается время на восстановление, ведь три сантиметровых разреза заживают быстрее чем одна большая рана. После такой операции быстрее выписывают домой.
Кроме этого, к плюсам лапароскопии можно отнести:
- меньше боли и дискомфорта после операции
- быстрое восстановление и возвращение к обычной жизни
- уменьшается риск появления спаек в брюшной полости
- остаются не такие заметные шрамы.
Есть пациенты, которые считают, что классическая операция надежнее из-за того, что хирург оперирует своими руками и видит рану перед собой. Но в действительности камера на лапароскопе увеличивает и подсвечивает операционное поле — это улучшает видимость и уменьшает вероятность осложнений.
Развитие лапароскопии оказало влияние не только на операции. Теперь врач может ее порекомендовать, если другие методы диагностики не помогли выяснить причину заболевания. В гинекологии часто прибегают к ней, чтобы определить источник болей в животе. Если это возможно, то причину сразу устраняют. Например, такие операции проводят при перекруте кисты яичника.
Из-за более быстрого восстановления пациентов уменьшаются противопоказания для плановой операции. Проводить лапароскопию можно в любом возрасте, если пациент может перенести наркоз.
Почему необходимо хирургические лечение ЖКБ?
- Затягивая с плановой операцией, можно дождаться только обострения или осложнений болезни, а проведение экстренной операции в разы повышает операционные и послеоперационные риски. Карл Лангебух сказал, что удалять желчный пузырь «нужно не потому, что в нем находятся камни, а потому, что он их образует».
- На сегодняшний день лапароскопическая холецистэктомия (эндоскопическое удаление желчного пузыря вместе с камнями) является самым эффективным способом лечения ЖКБ.
- Удаление желчного пузыря снимает проблему холецистита, практически не меняет качество жизни после операции и позволяет застраховать вас от множества возможных и порой опасных осложнений ЖКБ.
Преимущества лапароскопии
Лапароскопия относится к малотравматичному оперативному вмешательству, в отличие от открытой операции. При операции используется видеосистема и 5-40 кратное увеличение, что существенно изменяет восприятие зоны хирургического вмешательства.
- Безопасность операции. Все действия контролируются на мониторе.
- Небольшая кровопотеря. Травма значительно меньше, чем при открытом хирургическом вмешательстве.
- Сниженный послеоперационный болевой синдром. Боли отмечаются лишь в течение первого дня после операции.
- Ускоренная реабилитация больных. Уже через 1-2 недели возможен возврат к обычной жизни.
- Короткая госпитализация. При благоприятных условиях пациента могут выписать из больницы через 6 дней после операции.
- Косметический эффект. По прошествии нескольких лет даже при тщательном осмотре не обнаруживаются послеоперационные рубцы на передней брюшной стенке.
Ограничения к лапароскопии
- заболевания сердца и легких;
- предшествующие полостные операции и спаечный процесс;
- осложнённое течение основного заболевания.
Виды лапароскопических операций
Лапароскопия используется для проведения оперативных вмешательств, направленных на удаление либо восстановление пораженных органов. На сегодняшний день с помощью данного метода проводятся следующие операции:
- удаляют желчный пузырь (пациентам с холециститом и желчнокаменной болезнью);
- удаляют аппендикс;
- удаляют почки, мочевой пузырь и мочеточник, или восстанавливают их функции;
- удаляют или перевязывают маточные трубы (стерилизация);
- удаляют внематочную беременность;
- проводят лечение эндометриоза;
- проводят лечение СПКЯ (синдром поликистозных яичников);
- проводят лечение грыж;
- выполняют оперативные вмешательства на печени, желудке и поджелудочной железе;
- обследуют и удаляют кисты яичников;
- удаляют миому матки;
- удаляют спаечный процесс в маточных трубах;
- диагностируют и останавливают внутренние кровотечения.
Как проходит операция
Подготовка к операции начинается загодя. Накануне больному разрешена только легкая пища, а за 6 часов до холецистэктомии прием пищи вообще запрещен. Для профилактики тромбоэмболии пациенту перед началом операции плотно бинтуют нижние конечности эластичными бинтами или надевают компрессионный трикотаж.
Открытая холецистэктомия длится 1-2 часа. Все это время пациент находится под эндотрахеальным наркозом (мышцы пациента полностью расслаблены и дышит за больного наркозный аппарат).
Сама операция включает целый ряд хирургических манипуляций:
- Разрез передней стенки живота.
- Интраоперационная ревизия (оценка состояния) желчного пузыря, печени, поджелудочной железы и 12-перстной кишки.
- Перевязка протока и артерии желчного пузыря, его удаление.
- Обработка ложа желчного пузыря.
- Установка дренажей (при наличии показаний).
- Ушивание операционной раны.
Швы снимают через 7-10 суток, но пребывание пациента в стационаре – в силу серьезности операции – длится около двух недель.
Подготовка к процедуре
Алгоритм подготовительного этапа по замене дренажа при послеоперационной перевязке включает:
- Гигиеническое очищение рук медперсоналом.
- Использование перчаток во время выполнения процедуры.
- Идентификацию пациента.
- Представление, объяснение больному задачи и последовательности предстоящей манипуляции.
- Получение добровольного согласия пациента на процедуру.
- Получение от пациента информации относительно того, приносит ли ему дренаж какой-либо дискомфорт (в том случае, когда больной находится в сознании).
- Повторная гигиеническая обработка рук антисептиком, их осушение.
- Подготовка всех необходимых для манипуляции средств.
- Подготовка ёмкости с дистиллированной водой или физиологическим раствором.
- Подготовка дренажной системы (трубки для отведения гнойного содержимого должны быть стерильны и правильно подобраны по размеру).
- Замена старого дренажа новым.
- Закрытие раны чистой стерильной повязкой.
Осложнения после операции
Успех процедуры во многом зависит от технического оснащения операционной и мастерства хирурга. Процент смертности во время проведения холецистэктомии составляет 0,2%, тогда как показатель традиционного полостного вмешательства – около 0,5% для людей старше 60 лет. Риск возрастает в экстренных случаях.
Во время операции могут произойти следующие осложнения:
- механическое и термическое повреждение печени, ее протоков, артерий и двенадцатиперстной кишки;
- истечение желчи или выпадение конкрементов в брюшную полость;
- оставление длинной культи пузырного протока;
- кровотечения.
В послеоперационный период возможны инфекционно-воспалительные осложнения, обнаружение незамеченных конкрементов, появление грыжи. Большое значение имеет процесс заживления остатка протока. Хирург не отсекает его полностью у основания, так как это приведет к сужению печеночных путей. Если культя осталась слишком длинной, в ней могут образоваться камни.
В 10-20% случаев у пациентов после холецистэктомии образуется послеоперационная грыжа в месте прокола. Причиной служат дефекты при ушивании, некачественные материалы, попадание инфекции и врожденные особенности строения брюшины. Грыжа может стать последствием чрезмерной физической нагрузки в ранний послеоперационный период.

Что это такое
Лапароскопия — это операция или исследование внутренних органов с помощью небольших разрезов. Сначала через один разрез в организм вводят специальный инструмент — лапароскоп, к которому прикреплена камера и осветительный прибор. Если исследование проводится в брюшной полости, то она надувается углекислым газом. Это позволяет хирургу лучше видеть внутренние органы и дает пространство для работы.
Изображение с камеры выводится на монитор: так врач видит, что происходит в полости. После завершения обследования из брюшной полости выводится углекислый газ, затем хирург убирает лапароскоп, зашивает разрезы и накладывает повязку.
Если нужна операция, то через дополнительные разрезы вводятся инструменты. С их помощью можно удалить ткани, перевязать сосуд или взять часть органа для исследования. Возможны другие, более сложные манипуляции, но это зависит от качества техники и мастерства хирурга.
С помощью лапароскопии можно не только удалять аппендикс, желчный пузырь, камни в почках или другие образования, но также проводить диагностику в сомнительных случаях. Например, при подозрении на острый аппендицит иногда лучше сделать один сантиметровый разрез и посмотреть брюшную полость изнутри. Так можно подтвердить первоначальный диагноз или убедиться, что состояние пациента вызвано другими причинами.
Лапароскопическая техника расширила возможности лечения и диагностики. С помощью бронхоскопа можно взять ткань для анализа и определить возбудителя инфекции или удалить из бронхов кусочки пищи, если пациент их случайно вдохнул.
До появления лапароскопии это было опасное для жизни осложнение. Такая ситуация могла привести к развитию инфекционных осложнений и гибели пациента. Инородное тело бронхов пытались удалить промыванием через дыхательную трубку или открытой операцией на грудной клетке, но это не всегда приводило к хорошему результату.
Эндоскоп помогает узнать состояние пищевода, желудка и верхнего отдела кишечника. Можно уточнить диагноз заболевания желудочно-кишечного тракта, удалить инородное тело или полип через естественные отверстия.
Артроскопом можно изнутри посмотреть крупные суставы через небольшой разрез, для определения причины заболевания и после этого прооперировать. Так можно удалить поврежденные ткани, уменьшить отек или восстановить поврежденные связки без дополнительных вмешательств.
Лапароскопическая техника в сочетании с другими современными методами лечения изменила подход к обычным операциям и уменьшила стресс от хирургического лечения. Например, удаление желчного пузыря раньше приводило к разрезу на животе до 18–20 см, долгому восстановлению и высокому риску образования спаек. При лапароскопической операции достаточно сделать три–пять небольших отверстия, которые быстро заживут.
До развития лапароскопии камень в мочеполовой системе мог годами приносить неудобства, боль и сильно снижать качество жизни пациента. Особенно, если не получалось раздробить камень с помощью ультразвука. При развитии осложнений, например, закупорки мочевыводящих путей, хирургам иногда приходилось удалять почку.
Подготовка пациента к операции медсестрой
Большую роль в контакте с пациентом играет медицинская сестра. На нее ложатся все обязанности по подготовке больного к операции, которые начинаются уже вечером. Подготовительные мероприятия вечером в себя включают:
- Промывание кишечника с помощью клизмы;
- Душ с гигиенической целью;
- Смена белья;
- Низкокалорийный ужин;
- Прием лекарственных препаратов за 30 минут до сна. Это могут быть снотворные, транквилизаторы и десенсибилизаторы.
Утренние подготовительные процедуры включают в себя:
- очистительная клизма.
- подготовка операционного поля (места операционного разреза). В этом месте удаляется волосяной покров.
- пациенту не дают еду.
- опорожнение мочевого пузыря.
Подготовка больного к плановой операции — обязанность медсестры
За полчаса до начала операции пациенту вводится внутримышечно димедрол, промедол, атропин. Этот состав снижает возбудимость нервной системы, нейтрализует возможное действие аллергенов и подготавливает организм к последующей анестезии.
Пациент в операционную доставляется на каталке или в кресле-каталке. Вместе с больным в операционную доставляется история болезни, рентгеновские снимки, пробирка с кровью для пробы на совместимость. А перед тем, как доставить больного в операционную, необходимо снять зубные протезы.
Предоперационный период — это очень ответственный момент. Он требует приложения сил не только от врачей и медперсонала, но и от самого пациента, от которого требуется понимание ситуации и выполнение всех предписаний врача. Успех операции зависит от слаженной работы медиков, от взаимопонимания, и степени доверия, сложившегося между пациентом и коллективом хирургического отделения больницы. И конечно, от качества проведенной подготовки в предоперационный период.
Показания и противопоказания к холецистэктомии
Наиболее распространенным показанием к проведению данной операции является развитие осложнений желчнокаменной болезни (далее ЖКБ) и некоторые острые патологии желчного пузыря (ЖП):
- Острый холецистит. При отсутствии лечения он может вызывать тяжелые осложнения, вплоть до развития перитонита, абсцессов и сепсиса. Если нет конкрементов, возможно ведение пациента консервативным путем. Но при калькулезном остром холецистите показана экстренная операция.
- Холедохолитиаз — наличие камней в желчных протоках. В этом случае возможна обструкция (закупорка) протоков и развитие тяжелого осложнения — механической желтухи. Помимо этого, развивается холангит и панкреатит. Во время операции не только удаляют желчный пузырь, но и санируют желчные протоки. В ряде случаев устанавливаются дренажи.
- Симптомная ЖКБ. Абсолютным показанием к проведению оперативного вмешательства являются печеночные колики на фоне ЖКБ. Также удалять пузырь рекомендуют и при других симптомах: горечь во рту, а также тяжесть или ноющие боли в правом подреберье.
- Бессимптомная ЖКБ. Раньше считалось, что при наличии камней холецистэктомия показана в любом случае, поскольку врачи опасались развития на этом фоне злокачественного новообразования. Но дальнейшие наблюдения показали, что вероятность малигнизации невысока. Сейчас удаление рекомендуют только по следующим показаниям: если размер камней превышает 2,5-3 см, и если ожидаемая продолжительность жизни пациента составляет 20 лет и более. В последнем случает вероятность и тяжесть долгосрочных осложнений выше, чем риски операции.
- Кальциноз желчного пузыря — отложения солей кальция. Осложняется развитием злокачественного новообразования чуть ли не в 25% случаев.
- Холестероз ЖП — отложение холестерина в стенке пузыря. Холецистэктомия проводится при калькулезном холестерозе, и/или при нарушении его функциональности.
- Полипы желчного пузыря. Операция показана, если полипы превышают по размерам более 1 см, или если он имеет сосудистую ножку. В остальных случаях проводится динамическое наблюдение.
Плановые операции не проводятся, если у пациента имеются острые инфекционные заболевания или декомпенсация хронических патологий. При необходимости экстренного вмешательства оценка соотношения польза/риски производится индивидуально.
Что происходит после операции
По завершению всех хирургических манипуляций, анестезиолог выводит пациента из состояния наркоза. В течение 4-6 часов пациенту вообще нельзя двигаться, и только через 6 часов ему разрешено будет переворачиваться, садиться, вставать и ходить. С этого момента разрешается пить жидкость – пока только негазированную чистую воду. В первый день питание после операции запрещено. На следующие сутки больному в рацион вводят фрукты, нежирный творог, лёгкие мясные бульоны, измельчённое мясо. При этом кушать нужно часто, 5-7 раз за сутки, но небольшими порциями. После первых двух дней, на третий уже можно постепенно возвращаться к более привычному меню, однако продукты, усиливающие выделение жёлчи и газообразование, пациенту употреблять нельзя.
Уже с третьего-четвёртого дня больной переходит к диете 5. Диета после операции исключает лук, чеснок, многие пряности, жирную пищу.
Послеоперационный период длится обычно до десятого дня. В первые два дня пациент может ощущать боли в местах проколов, над ключицей и в правом подреберье. К четвёртому дню они обычно проходят, в противном случае необходимо сказать о неприятных ощущениях доктору.
Физические нагрузки любого характера в первые 10 дней после операции запрещены. Примерно на одиннадцатый день в условиях поликлиники с проколов снимаются швы.
Человеку обязательно открывается больничный лист – он включает в себя период пребывания в стационаре, и ещё около 10-12 дней, которые необходимо провести дома, в постельном режиме, для восстановления после операции. Суммарно больничный составляет до 20 дней.
Послеоперационный период
Одним из преимуществ малоинвазивного метода по сравнению с традиционным оперативным вмешательством является короткий срок реабилитации. В течение первых часов после выхода из наркоза пациенту показан полный покой. Не разрешается есть и пить. Если сильно мучает жажда, можно смачивать губы и полоскать рот. Через 6-8 часов разрешается употреблять питьевую воду небольшими порциями и выполнять простые действия в целях самообслуживания. В течение первых суток назначают медикаментозное обезболивание.
После анестезии человек может чувствовать слабость, головокружение, тошноту, поэтому вставать и ходить разрешается на следующий день. По сравнению с полостной операцией болевой синдром выражен слабо и проходит в течение двух дней.
Принимать пищу можно на следующий день после холецистэктомии. Разрешаются протертые вегетарианские супы и каши. В течение первых двух недель показана лечебная диета №5а, затем переход на стол №5.
Уже на третий день после операции пациент возвращается к нормальной жизни. Однако следует избегать изнуряющих физических нагрузок и поднятия тяжестей. Не рекомендованы упражнения, где требуется напряжение мышц пресса. Лучший вариант – это прогулка на свежем воздухе. В течение месяца после лапароскопии рекомендован половой покой
Важно отказаться от курения и приема алкоголя
В период заживления мест прокола необходимо ежедневно обрабатывать ранки. Одежда должна быть комфортной, не давящей на травмированные места.

Постхолецистэктомический синдром
У 50% пациентов, переживших лапароскопию, повторно проявляются симптомы заболеваний билиарной системы. Это состояние называют постхолецистэктомическим синдромом. Симптомы этого состояния:
- боли с правой стороны живота;
- расстройства кишечника: диарея и запоры, вздутие, метеоризм;
- непереносимость жирной, молочной пищи;
- тошнота, плохое самочувствие.
К причинам относят адаптацию пищеварительной системы, проявление сопутствующих патологий, неправильно поставленный диагноз, послеоперационные осложнения. Симптомы могут проявиться из-за новых конкрементов, образовавшихся в протоках.
Уход за ранами после операции
 Меняйте повязки над вашей операционной раной раз в день, или раньше, если она становится грязной. Ваш врач скажет вам, когда вам не нужно будет использовать повязки. Держите рану в чистоте путем промывания его с мягким мылом и водой. Вы так же можете принимать душ, предварительно сняв бинты, если ваши разрезы были закрыты швами, скобами или специальным клеем.
Меняйте повязки над вашей операционной раной раз в день, или раньше, если она становится грязной. Ваш врач скажет вам, когда вам не нужно будет использовать повязки. Держите рану в чистоте путем промывания его с мягким мылом и водой. Вы так же можете принимать душ, предварительно сняв бинты, если ваши разрезы были закрыты швами, скобами или специальным клеем.
Если швы были закрыты с помощью полосок для бесшовного сведения краев кожной раны или пластырного кожного шва Стери-Стрип, накрывайте разрез полиэтиленовой пленкой перед принятием душа в течение первой недели. Не пытайтесь смыть эти полоски, пусть они отпадут сами по себе.
Не рекомендуется принимать ванну или купаться в бассейне или водоеме, посещать баню или сауну до особых указаний вашего врача.
Осложнения и риски холецистэктомии
Холецистэктомия несет небольшой риск осложнений. Риск осложнений зависит от вашего общего состояния здоровья и причин для холецистэктомии. Это может быть:
— Утечка желчи во время операции- Кровотечение-Тромбоз сосудов в области операции- Проблемы с сердцем- Инфекция-Травмы близлежащих органов, таких, как желчные протоки, печень и тонкий кишечник- Панкреатит- Пневмония
Позвоните своему врачу или медсестре, если:
— У вас есть лихорадка и температура выше 38 ° С.- Из раны идет кровь, красная или теплая на ощупь. — Края хирургической раны имеют толстые края, желтые, зеленые или молочные выделения из дренажа. — У вас есть боль, которая не снимается обезболивающими препаратами. — Трудно дышать. — У Вас есть кашель, который не проходит.- Вы не можете не пить и не есть.- Ваша кожа или белок глаза желтеет.- Ваши испражнения серого глинистого цвета.
Заключение
Удаление желчного через проколы занимает первое место среди хирургических способов лечения желчекаменной болезни. Высокотехнологичная аппаратура и профессионализм врачей сделали эту процедуру операцией одного дня с минимальным косметическим дефектом.
При клинических проявлениях ЖКБ лучше готовиться к операции. Хронический калькулезный холецистит может развиваться годами со слабовыраженными симптомами и стать причиной злокачественной опухоли. Чтобы подготовиться к хирургическому вмешательству, пациенту необходимо пройти полное обследование. Лечащий врач подробно расскажет, что такое лапароскопия при обнаружении камней в желчном пузыре, как она проводится, какое оборудование используется в клинике.


































