Где можно пройти такую процедуру и сколько это стоит
По назначению доктора или просто в целях профилактического осмотра сначала стоит узнать, где можно сделать ларингоскопию. Непрямую проводят во всех государственных медицинских учреждениях. Для этого нужно просто найти кабинет ЛОРа. Прямую чаще всего можно найти в частных клиниках. Если требуется серьезное вмешательство, к примеру, удаление опухоли, лучше не экономить. Дорогое оборудование в частных учреждениях позволяет провести сеанс не только быстро и комфортно, с его помощью получают более точную информацию, которую могут «не доглядеть» при осмотре с зеркалами. Найти такую клинику в своем городе очень просто, в этом поможет интернет. При поиске сайта можно сразу записаться на прием, если указан телефон или форма для онлайн записи. Сегодня, чтобы лучше ознакомится с процессом, можно поискать в интернете фото и видео, хотя зачастую они только отталкивают больных, несмотря на то, что по сути не несут никакого вреда.
Чтобы выбрать лучшую клинику и успокоить себя, на сайтах можно прочесть отзывы пациентов. Также отклики часто оставляют на городских форумах, здесь же можно прочесть, как делают ларингоскопию, больно или нет, советуют хорошего врача. Цена на ларингоскопию индивидуальна в каждом случае. Непрямую могут сделать бесплатно или за минимальную стоимость в государственных поликлиниках, непрямая ригидная или гибкая обойдется чуть дороже. В среднем такая услуга в частной клинике обойдется в 20-40 долларов, если нужно просто обследование. Цена лечения может быть установлена только в самой клинике после диагностики.
После процедуры
В больнице
Вы проснетесь в послеоперационной палате. Медсестра/медбрат продолжит следить за вашим сердцебиением, дыханием и кровяным давлением.
Врач расскажет вам о том, что было обнаружено во время процедуры. Если врач делал биопсию каких-либо участков, ее результаты будут готовы через 4–5 дней. Врач скажет вам, когда позвонить, чтобы узнать эту информацию.
Когда вы окончательно проснетесь и сможете ясно мыслить, вас отпустят домой.
Дома
- Если вам делали биопсию, в течение нескольких дней у вас может болеть горло.
- Если вы испытываете какой-либо дискомфорт, можно прополоскать полость рта и горло теплым солевым раствором. Для приготовления солевого раствора смешайте 1 столовую ложку соли с 1 квартой (1 л) теплой воды. Полощите по мере необходимости.
- Вы можете воспользоваться увлажнителем воздуха, который поможет избавиться от ощущения сухости в горле и снять отек.
- Вы также можете откашливать мокроту с небольшим количеством крови. Это нормально и обычно проходит в течение 7 дней.
- Если вы обычно принимаете aspirin или лекарства, содержащие aspirin, вы сможете начать принимать их снова на следующий день после процедуры, предварительно обсудив это с врачом.
- Через 5–7 дней вы придете к врачу на прием для последующего наблюдения. В ходе этого приема врач расскажет вам о том, какой вариант лечения подходит вам лучше всего с учетом результатов проведенных исследований.
Показания к проведению ФГДС
Сделать ФГДС в плановом порядке (платно) можно и по собственному желанию, чтобы убедиться в отсутствии патологии пищевода, желудка, 12-перстной кишки. Но в большинстве случаев исследование назначает лечащий врач при наличии показаний:
- абдоминальные боли неизвестного происхождения;
- изнуряющая изжога (симптом существует длительное время);
- подозрение на наличие инородных предметов в желудке (проглоченные пуговицы, бусины, монеты и т.п.);
- дискомфорт в пищеводе (боли, ощущение инородного тела);
- беспричинная тошнота;
- снижение или потеря аппетита;
- периодически возникающая рвота;
- внезапное резкое снижение веса;
- анемия неустановленного генеза;
- срыгивание после приема пищи;
- дисфагия (расстройства глотания);
- болезни печени, желчевыводящих путей, поджелудочной железы;
- отягощенная наследственность (рак или язва желудка/12-перстной кишки в роду);
- хронический гастрит, язвенная болезнь желудка или 12-перстной кишки (ежегодно в плановом порядке);
- оценка эффективности проведенного лечения по поводу гастрита, язвенной болезни, ряда других заболеваний;
- полипэктомия (удаление полипов) желудка (после операции в течение года ФГДС выполняется раз в 3 месяца);
- подготовка к травмирующим и полостным операциям (резекция желудка, холецистэктомия);
- определение локализации опухоли в верхних отделах ЖКТ (после выявления новообразования);
- перед операцией удаления полипа желудка;
- уточнение диагноза при стенокардии, аллергических реакциях, неврозах;
- неприятный запах изо рта (при отсутствии проблем с зубами, деснами, слизистой ротовой полости);
- биопсия (забор образца ткани из верхних отделов ЖКТ) по показаниям, при подозрении на онкологическое заболевание.
Также ФГДС выполняется для проведения лечебных манипуляций: удаление инородного предмета из желудка, небольших доброкачественных опухолей/полипов, прижигание, перевязка или клипирование сосудов с гемостатической целью (остановить внутреннее кровотечение при открывшейся язве желудка).
Виды ларингоскопии
В зависимости от способа проведения может быть:
- прямой;
- непрямой;
- ретроградной;
- либо проводится микроларингоскопия.
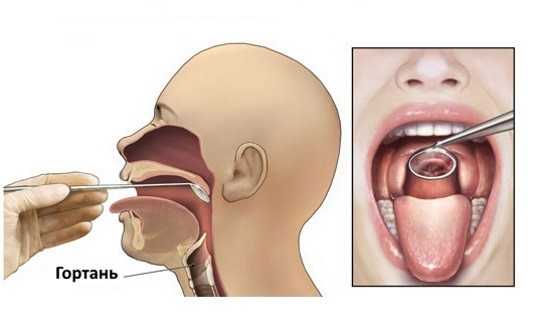
Непрямая ларингоскопия
Непрямая ларингоскопия является продолжением наружного осмотра и пальпации шеи. Врач действует в следующей последовательности:
- Гортанное зеркало, предварительно подогретое в горячей воде или над спиртовкой и протертое салфеткой, укрепляется на ручке.
- Затем пациент открывает рот и высовывает язык. Дыхание ротовое.
- Кончик языка оборачивается марлевой салфеткой и слегка оттягивается вниз и к себе. Указательным пальцем руки врач приподнимает верхнюю губу обследуемого.
- Введение зеркала в ротовую полость происходит по тому же принципу, как и при задней риноскопии. После чего язычок приподнимается, чтобы обеспечить визуализацию глотки. При необходимости также приподнимается мягкое небо.
- Луч света от лобового рефлектора направляется строго на зеркало.
- Для смещения надгортанника и получения доступа к гортани пациента просят произнести звуки «э» или «и» и вдохнуть воздух. Благодаря этому врач может оценить состояние органа в фазах фонации и вдоха. Голосовые складки в норме имеют перламутрово-белый оттенок, симметричны.
После осмотра зеркало удаляется из гортани, отделяется от ручки и опускается в раствор для дезинфекции.
|
а — положение гортанного зеркала (спереди) б — положение гортанного зеркала (сбоку) в — непрямая ларингоскопия: 1. надгортанник; 2. ложные голосовые складки; 3. истинные голосовые складки; 4 — черпаловидный хрящ |
Прямая ларингоскопия
В основе прямой ларингоскопии лежит использование ларингоскопов, которые также позволяют удалять инородные тела и проводить оперативные вмешательства. Существуют ларингоскопические наборы, в состав которых входят волоконные световоды, сменные шпатели и т. д. Они подходят для осмотра гортани как у взрослых, так и у детей. Преимуществом прямого метода, по сравнению с непрямым, является возможность более детальной оценки состояния исследуемого органа.
Местное обезболивание обеспечивается благодаря смазыванию слизистой оболочки гортани слабым раствором дикаина. Введение шпателя проходит в несколько этапов:
- доведение сначала до надгортанника, а затем его огибание и вход в гортань;
- прижимание корня языка и перевод инструмента в вертикальное положение.
Таким образом, можно рассмотреть черпаловидные хрящи, заднюю стенку трахеи, голосовые связки и т.д.
Ретроградная ларингоскопия
К этой методике прибегают после проведения трахеостомии. В рамках обследования визуализируются верхняя часть трахеи, подголосовая полость и другие отделы. Для этого врач вводит носоглоточное зеркало через трахеостому. Как и при любой другой ларингоскопии, в данном случае оно предварительно нагревается и протирается салфеткой. Луч света от лобного рефлектора направляется на зеркальную поверхность.
Микроларингоскопия
Этот способ диагностики предполагает применение особого микроскопа. Фокусное расстояние обычно составляет от 350 до 400 мм. Процедура может сочетаться как с прямым, так и с непрямым исследованием гортани. Часто к микроларингоскопии прибегают для исключения опухоли.
Своевременное обращение к врачу поможет сохранить Ваше здоровье.
Не откладывайте лечение, звоните прямо сейчас. Мы работаем круглосуточно в Москве.
тел.: +7 (495) 764-33-03 (круглосуточно)
Осложнения после процедуры
 Осложнения при непрямой ларингоскопии развиваются редко
Осложнения при непрямой ларингоскопии развиваются редко
Правильно проведенная ларингоскопия практически не приводит к развитию осложнений. Однако иногда наблюдается исключение из этого правила. Наиболее часто наблюдают появление у пациента тошноты или рвоты, связанные с их рефлекторным началом. Однако рвота может стать следствием неправильной подготовки пациента к проведению обследования. В этом случае, рвота может осложниться и более тяжелыми процессами, например, аспирационным бронхитом и пневмонией. В ряде случаев может отмечаться спонтанный ларингоспазм, приводящий к затруднению дыхания.
Отдельно стоит выделить медикаментозные осложнения, а именно развитие аллергических реакций (крапивница, отек Квинке, анафилактический шок и т.д.) и реакции индивидуальной непереносимости на лекарственные препараты. Подобные ситуации могут возникнуть при использовании во время процедуры местных анестетиков.
Таким образом, непрямая ларингоскопия – простой и удобный метод оценки состояния глотки и голосовых связок, не требующий специальной подготовки или сложного оборудования. При этом лечащий врач получает возможность визуального осмотра верхних отделов дыхательной системы и выявления в их структуре патологических процессов. Использование подобного метода распространено в условиях диспансеризации и осмотров в поликлинике.
Переносимость ларингоскопии
Непрямая ларингоскопия и гибкая: пациент может чувствовать тошноту, трудности с глотанием, горло кажется отекшим вследствие действия анестетика, которым обрабатывались задняя глоточная стенка и корень языка.
Ригидная ларингоскопия: какое-то время ощущается слабость, может быть тошнота, невыраженная мышечная боль, хриплый голос, болезненность в горле. Снизить эти проявления поможет полоскание теплой водой с содой.
После биопсии может быть отделение небольшого количества крови и слизи. Если это продолжается больше суток и есть сложности с дыханием, необходим осмотр врача.
Методика проведения
При непрямой ларингоскопии больной должен находиться в положении сидя. Он должен широко открыть рот, высунув язык. Во время исследования могут возникнуть рвотные позывы. Для того чтобы их избежать используют анестезирующий раствор, которым опрыскивается носоглотка. В ротоглотку вводят специальное зеркало. Им и рассматривается гортань.
В некоторых случаях доктору необходимо осмотреть голосовые связки пациента. В этом случае больной должен произнести протяженный звук «А». Примерное время процедуры около 5 минут. Стоит помнить, что анестетик действует примерно 30 минут. В течение этого времени нельзя пить и есть.
Местная анестезия используется для предотвращения рвотных позывов. Гибкий инструмент вводят через нос, предварительно его закапывают сосудосуживающими каплями. Это позволит избежать возможных травм слизистой оболочки носа.
Существует также ригидная ларингоскопия, которую проводят под наркозом. В этом случае ларингоскоп вводится через рот. Во время исследования доктор может взять необходимые анализы, вынуть инородное тело, оказавшееся в гортани, удалить полипы. Эта процедура имеет определенные сложности, поэтому занимает около 30 минут. После завершения исследования пациент должен находиться под контролем врачей некоторое время.
Во время исследования может возникнуть отек гортани. Поэтому для предупреждения этого явления на горло кладут компресс со льдом. После ригидной эндоскопии пациент должен 2 часа не есть и не пить. если не следовать этой рекомендации, то может возникнуть удушье.
Кроме того, после сбора материалов для исследования, во время кашля может выделяться с мокротой небольшое количество сгустков крови. Это считается нормой и исчезнет через несколько дней.
ОСЛОЖНЕНИЯ ЛАРИНГОСКОПИИ
Не зависимо от типа проведения исследования у пациента существует риск развития отека гортани и нарушения дыхательной функции. В группу риска входят люди, имеющие опухолевые образования и полипы дыхательных путей, а также пациенты с выраженным воспалительным процессом надгортанника.
Если у пациента развивается непроходимость дыхательных путей после проведения ларингоскопии, то врач проводит экстренную помощь – трахеотомию. Данная процедура заключается в проведении небольшого продольного разреза в области трахеи, через который человек может дышать.
Во время проведения биопсии слизистой оболочки гортани возрастает риск развития кровотечения, занесения инфекции, или травмирования дыхательных путей.
ЧТО ДАЕТ ЛАРИНГОСКОПИЯ?
Ларингоскопия позволяет оценить состояние слизистых оболочек ротоглотки, гортани и функционирования голосовых связок. При проведении биопсии результат можно узнать через несколько дней после процедуры.
Проведение данного метода исследования позволяет выявить такие патологии:
- Наличие опухолей гортани
- Воспаление слизистой оболочки гортани
- Наличие в ротоглотке и гортани инородных предметов
- Образование папиллом, полипов и узелков неясной этиологии на слизистой оболочке гортани
- Нарушения функции голосовых связок.
Для проведения ларингоскопии используют современные комплексные ларингоскопы, которые оснащены приспособлениями для проведения экстренной помощи пациенту в случае развития осложнений.
Описание процедуры, что показывает ФГДС
ФГДС проводится в специальных диагностических кабинетах планово или экстренно, строго натощак.
До процедуры пациента знакомят с техникой проведения обследования, берется письменное разрешение на ее проведение.
Процедура ФГДС
Медсестра или врач орошает глотку спреем лидокаина, если на него нет аллергии (обязательно заранее выясняется данный вопрос).
Пациента укладывают на кушетку на левый бок. Поза должна быть удобной и комфортной для пациента, в противном случае он будет напряжен, а это мешает введению зонда.
В рот вставляется загубник для удобства введения эндоскопа (иногда прибор для ФГС называют гастроскопом) и чтобы не травмировать слизистую губ и рта.
Врач начинает вводить эндоскоп, пациент по команде врача выполняет глотательное движение. В момент введения может появиться рвотный рефлекс, но, если глубоко и спокойно дышать, это состояние проходит. После введения эндоскопа глотать нельзя, слюна собирается отсосом.
Когда зонд введен, в желудок подается воздух (для расправления складок), чтобы можно было лучше рассмотреть слизистую.
Длительность процедуры 5-10 минут и, при выполнении требований врача, не доставляет большого дискомфорта пациенту.
Если проводятся какие-то лечебные мероприятия, то время ее проведения доходит до 30 минут.
В некоторых случаях исследование проводится под общим наркозом (дети, возбужденное состояние пациента, полная непереносимость боли).
При ФГДС можно увидеть:
- в каком состоянии слизистая и стенки желудка и пищевода;
- образование рубцов;
- сужение просвета пищевода;
- степень рефлюкса (рефлюкс – содержимое желудка попадает в пищевод);
- различные новообразования.
После процедуры врачом-эндоскопистом выдается заключение ФГДС — результат проведенного обследования, описание последовательно увиденной картины слизистых пищевода, желудка, привратника, луковицы ДПК (двенадцатиперстной кишки). Указывается наличие свободной проходимости, перистальтики, количества желудочного секрета/заброса желчи, варикозных вен, налета, сомкнутости/недостаточности кардиальной розетки, воспаления (гиперемия, отечность), складок, повреждений.
Довольно часто берется биопсия — микроскопический кусочек слизистой на наличие злокачественных клеток.
Как проводится ректоскопия прямой кишки
Для удобства проведения ректоскопии прямой кишки пациента просят принять позу лежа на боку или встать на колени, опираясь на локти. Эта поза удобна тем, что брюшная стенка у пациента наиболее расслаблена, и можно легче продвигать трубку эндоскопа из прямой кишки в сигмовидную. Врач-эндоскопист внимательно следит, чтобы трубка не упиралась в стенку кишки, а свободно двигалась по просвету. Чтобы стенки кишки расправились, и лучше было видно обозреваемую картину, в кишку с помощью специального прибора начинают накачивать воздух.
Ректоскоп вводится на глубину 25-30 см, на трубке имеются деления, чтобы врачу было легче отследить: на какое расстояние вводится прибор и на каком участке находятся полипы, новообразования слизистой оболочки и т.д.
Ректороманоскоп может использоваться для введения специальных инструментов с целью проведения мини-операций (например, удаления полипов) или сбора материала для исследования.
При нахождении «подозрительных участков» в кишечнике выполняется биопсия изменённой слизистой.
Обычно ректоскопия длится от 5 до 15 минут, но если требуется операция (удаление полипов, например), то немного дольше.

1
Подготовка аппарата к ректоскопии

2
Подготовка аппарата к ректоскопии

3
Подготовка аппарата к ректоскопии
Как питаться непосредственно перед процедурой
За один день до проведения исследования нужно придерживаться более специализированной диеты. Желательно исключить твердую пищу, после середины дня не принимать пищу вообще, можно принимать воду либо прозрачные напитки (негазированные).
Порядок питания должен быть таким:
- Утро. Легкий завтрак из блюд, приготовленных согласно списку разрешенных продуктов.
- До 13.00. Можно пообедать, желательно принимать минимальную порцию пищи.
- Ужин. Только прозрачные жидкости, после начала подготовки препаратом принимать пищу нельзя.
В день исследования употреблять пищу также нельзя. Можно употреблять прозрачную жидкость в любом количестве. За 1 час до процедуры пить жидкости не желательно, но не запрещено.
Как подготовить детей к УЗИ брюшной полости.
За два-три дня до УЗИ брюшной полости необходимо перейти на диету: исключить из рациона ребенка продукты, способствующие повышенному газообразованию. К таким продуктам относятся: молоко, бобовые, газированные напитки, кондитерские изделия, квашеная капуста, сырые овощи, свежие фрукты, черный хлеб.
Если у взрослого ребенка регулярный стул и умеренное газообразование, ему достаточно соблюдать общие рекомендации по питанию перед УЗИ.
При склонности к метеоризму можно в течение нескольких дней принимать энтеросорбенты ( Эспумизан, Боботик, Плантекс). УЗИ брюшной полости выполняется натощак, через 8–12 часов после последнего приема пищи.
При исследовании УЗИ брюшной полости у детей до 1 года необходимо, по возможности, пропустить одно кормление, можно подойти перед следующим кормлением (то есть не кормить 2 — 4 часа); не пить за 1 час до исследования. — для детей от 1 года до 3 лет — не есть в течение 4 часов; не пить за 1 час до исследования. — дети старше 3 лет — не есть не менее 6-8 часов; не пить за 1 час до исследования.
Непосредственно перед УЗИ брюшной полости не рекомендуется жевать резинку, сосать леденцы.
Если ребенок регулярно принимает лекарственные препараты, отменять лечение в связи с УЗИ нельзя, но следует уведомить о принимаемых лекарствах врача. Не рекомендуется принимать спазмолитики перед исследованием.
На исследование с собой принести тонкое полотенце или пеленку, страховой полис, заключения предыдущих ультразвуковых обследований, тогда врач больше внимания уделить проблемным областям брюшной полости, сможет определить динамику процесса.
Противопоказания к проведению
Ректоскопия противопоказана в следующих случаях:
- сильное кровотечение из кишечника;
- воспаление анального отверстия, геморрой, проктит;
- острые патологии толстого, тонкого кишечника и брюшины (перитонит, абсцессы и др.);
- множественные трещины или микротравмы анального отверстия, термические, химические ожоги этой области или ее ранения, ушибы, разрывы;
- сужение просвета прямой кишки;
- болезни сердца в острый период или постоянно рецидивирующие;
- менструальные кровотечения у женщин.
Ректоскопия является достоверным методом диагностики, так как специалист, заметив патологию в прямой кишке, может визуально изучить ее во всех деталях. В отличие от черно-белых методов обследования (рентген, МРТ), здесь врач может определить недуг по измененному цвету слизистой оболочки.
Как проходит гастроскопия?
Перед процедурой врач-эндоскопист обсудит с вами детали исследования. Если вы выбрали вариант с применением седации — процедура погружения в медикаментозный сон на время выполнения медицинского вмешательства, то вас также перед процедурой осмотрит анестезиолог.
Если у вас есть какие-либо вопросы о том, как проходит процедура гастроскопии, симптомах и т.д., пожалуйста, задайте их эндоскописту. Перед проведением процедуры специалист обязательно поинтересуется о наличии у вас зубных протезов, потому что до проведения гастроскопии их следует вынуть.
Обычно продолжительность процедуры составляет около 5-10 минут, но может и измениться. Во время исследования вы будете лежать на левом боку. Не переживайте, эндоскоп не препятствует вашему дыханию и не вызывает болезненных ощущений.
На данный момент уже имеется большое количество способов проведения гастроскопии. Основное их отличие состоит в предпочитаемом варианте анестезии. Проведение гастроскопии возможно под наркозом или местной анестезией.
При местной анестезии врач проводит орошение слизистой оболочки корня языка и глотки раствором местного анестетика, что делает в последующем проведение гастроскопа более комфортным для пациента и способствует подавлению рвотного рефлекса. Обезболивание и онемение ротоглотки наступает практически сразу, и действия местного анестетика достаточно для всей процедуры. Затем вы ляжете на бок, и врач проведет эндоскоп через ваш рот и пищевод последовательно до двенадцатиперстной кишки.
Введение зонда из-за его контакта с корнем языка может вызывать рвотный рефлекс. В этот момент все указания врача должны четко исполняться. Существенно уменьшить неприятные ощущения поможет ровное спокойное и ритмичное дыхание, следите за тем, чтобы оно не учащалось и не дышите слишком глубоко. Это позволит значительно ослабить рвотный рефлекс.
Можно также наклониться слегка вперед, чтобы не провоцировать приступы кашля из-за попадающих на голосовые связки капель слюны, которая будет сильнее выделяться при введении аппарата.
Процедуру также можно выполнить во время медикаментозного сна — внутривенной седациеи, что определяется рядом показаний, а также возможно по предварительному согласованию с пациентом. При выборе этого варианта потребуется отдельно обсудить подготовку и выполнить дополнительные анализы и обследования, а также заключение терапевта. Медицинскими показаниями к назначению ЭГДС под наркозом служат: сильный рвотный рефлекс, выраженные воспалительные процессы верхних отделов пищеварительной системы.
В случае проведения процедуры под глубокой седацией, что сопровождается наблюдением врача-анестезиолога вы вряд ли будете помнить что-либо о процедуре. Большинство пациентов считают это исследование лишь слегка дискомфортным. Эффект от внутривенного введения препарата наступает в течение нескольких секунд. Такой наркоз длится примерно 30 минут, что позволяет не только детально оценить состояние слизистой желудка, но и в случае наличия показаний выполнить в полном объеме лечебные и диагностические манипуляции.
Как проводится гистерорезектоскопия
Метод этот малоинвазивный, но он сопровождается применением анестезии. Наличие у пациентки проблем с дыхательной и сердечно-сосудистой системой могут препятствовать проведению операции.
Гистерорезектоскопия матки
Методика позволяет сегодня излечивать многие заболевания женского репродуктивного органа, которые пару десятков лет назад требовали полностью удалять или рассекать стенки матки.
В самом начале процедуры пациентке вводят анестезирующий препарат в соответствии с видом наркоза, который назначил врач-анестезиолог (общая, местная, эпидуральная анестезия). Затем хирург-гинеколог вводит прибор. Расширяя цервикальный канал и шейку матки, в полость проникает резектоскоп. Его камера выводит картинку на монитор. Подается определенное количество раствора, который улучшает визуализацию и растягивает стенки матки.
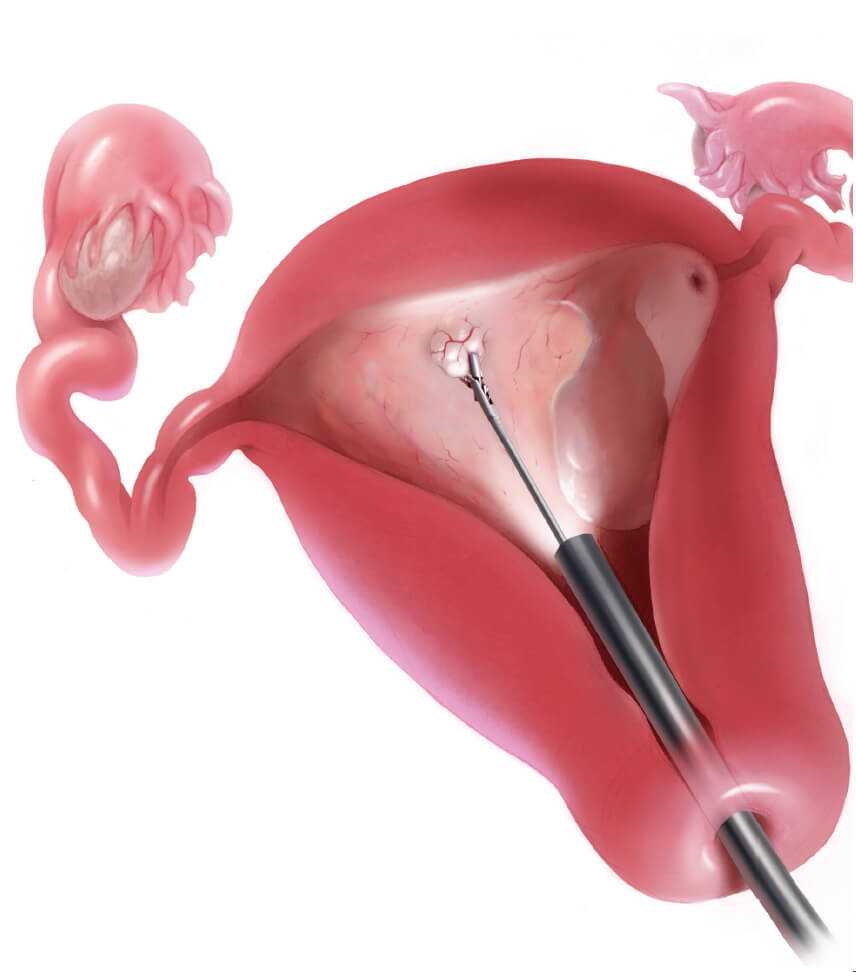
Гистерорезектоскопия полипа
После введения резектоскопа доктор находит полип. На него направляются инструменты. Прибор, напоминающий кюретку, отсекает полип вместе с ножкой. Проводится прижигание основания. Коагуляция выполняется лазером или лекарственными средствами. Таким образом происходит удаление образования, быстро и безболезненно.
Сегодня новая методика заменяет собой лапаротомию и лапароскопический способ, который предполагает рассечение стенок матки с последующим образованием рубцов. После аккуратной резектоскопии женщины спокойно могут выносить ребенка и самостоятельно родить. Врач при проведении гистерорезектоскопии видит все мельчайшие детали, срезает миоматозный узел с небольшим углублением. Заметив мелкие узелки, сразу же их удаляет. Поэтому в дальнейшем не потребуется повторная операция. Если прибор обнаруживает перегородку в полости, спайки, то происходит их рассечение. Можно сразу же скорректировать другие, обнаруженные в ходе операции, патологии. Совсем небольшое время назад перегородку в матке не удаляли, что автоматически отправляло женщину, желающую родить ребенка, в группу риска.

































