Лапароскопия с гистероскопией
Гистероскопия и лапароскопия не взаимозаменяемые, а скорее дополняющие друг друга процедуры. И то, и то вмешательство помогает оперирующим хирургам максимально точно поставить диагноз и провести лечение. Гистероскопия предоставляет доступ для осмотра и лечения изнутри полости матки, а лапароскопия — со стороны брюшной полости. Совмещение двух процедур за один раз существенно расширяет возможности специалистов, экономит время и финансы пациента. За одну операцию можно всесторонне визуально оценить состояние репродуктивной системы, взять ткань на гистологию, иссечь спайки, удалить образования из полости матки или на ее придатках.
Диагностическая лапароскопия
Процедура проводится в том случае, когда ни лабораторными, ни инструментальными, ни аппаратными методами точный диагноз установить нельзя. Это может быть диагностика репродуктивной системы при бесплодии, при подозрении на непроходимость труб, эндометриоз. Или же подтверждение наличия образований с возможностью взятия биопсии, точного определения их локализации. Иногда пациенток мучают хронические тазовые боли, причину которых можно установить только после проведения такого визуального осмотра. Процедура кратковременна — иногда занимает не более 30 минут и в этот же день или на следующий можно выписываться. При этом специалист получает ценнейшую информацию, которая позволяет с максимальной точностью поставить диагноз и в короткие сроки подобрать схему лечения.
Противопоказания к проведению колоноскопии
Поскольку колоноскопия является сложной диагностической процедурой, при которой, после полного очищения кишечника, в заднепроходное отверстие тела вводится эндоскопический прибор, следующий по толстой кишке, для её проведения существуют и определённые противопоказания. Противопоказания для проведения колоноскопии толстого кишечника также как и показания являются абсолютными и относительными.
Абсолютными противопоказаниями к проведению этой диагностической процедуры будут те, при наличии которых проведённое таким образом исследование может привести к серьёзному нарушению состояния его здоровья, а именно:
- гнойное воспаление брюшной области, именуемое в медицинской среде перитонит;
- инфаркт-миокарда, при котором полностью отмирает определённый участок сердечной мышцы;
- состояние шока, когда артериальное давление падает ниже отметки 70 мм рт.ст.;
- колит стремительной формы его развития;
- перфорация кишечника, при которой её содержимое выходит в брюшную полость.
Наличие этих противопоказаний является строжайшим запретом на проведение колоноскопии, даже при наличии у пациента показаний к ней.
Относительными противопоказаниями будут те состояния пациента, при которых колоноскопическое обследование не принесёт должного результата. К ним можно отнести:
- наличие кишечного кровотечения – скопление крови, как в брюшной полости, так и в толстом кишечнике, сделает невозможным визуальный осмотр его стенок и состояния слизистой оболочки;
- недавно проведённая полостная операция органов брюшной полости – колоноскопия может стать причиной расхождения швов;
- наличие дивертикулита – при этой патологии происходит выпячивание кишечника, что делает невозможным прохождение по толстой кишке колоноскопа и проведения адекватного её исследования;
- наличие у пациента искусственного клапана сердца – колоноскопию следует отложить до проведения антибиотикотерапии для исключения возможного инфицирования этого клапана;
- наличие у пациента паховой или пупочной грыжи, в которую может выпадать кишечная петля.
В проведении колоноскопии пациенту может быть отказано в том случае, если за сутки до её проведения он не подготовился должным образом. Подготовка к колоноскопии заключается в постепенном и полном очищении кишечника от каловых масс, которые могут помешать проведению и самой процедуре, и получению всех необходимых исследований, включая биопсийный материал.
Колоноскопия не проводится без согласия самого пациента, которого при назначении этого обследования информируют о ходе проведения этой процедуры. Если пациент категорически против такого метода обследования своего организма, тогда ему подбирают другие диагностические процедуры.
Показания для проведения диагностической лапароскопии
Диагностика лапароскопическим методом может проводиться в ряде случаев:
- При гинекологических нарушениях, таких как аднексит, оофорит.
- Для выявления причин бесплодия, при подозрении на непроходимость маточных труб.
- Острые заболевания органов с неопределенными симптомами.
- При остром панкреатите для определения состояния поджелудочной железы и брюшины.
- После самопроизвольного вправления грыж.
- Для дифференциальной диагностики при желтухе, для отслеживания оттока желчи, появления обтурации.
- При наличии новообразования в зоне малого таза – кисты яичников, опухоли.
- После закрытых травм органов живота, особенно если пациент без сознания и явных симптомов нет.
- В случае полученных ранений, для определения кровоизлияний, воспалений.
- При послеоперационном перитоните.
- Если есть асцит, образовавшийся по неясной причине.
- Для диагностики опухолей брюшной полости.
Как ускорить процесс выздоровления после удаления миомы матки
Когда женщина сталкивается с удалением миомы, восстановление после даже малоинвазивной операции может длиться до 3 месяцев
Ускорить этот процесс, сделать его более комфортным и скорее вернуться к привычному образу жизни позволяет ряд процедур, также важно соблюдать основные рекомендации специалиста. Как правило, врач озвучивает их каждому пациенту лично, но есть ряд универсальных советов:
- Носить послеоперационный бандаж: он обеспечивает необходимое для поддержания нужного положения внутренних органов состояние, что позволяет не допустить опущения влагалища и др.
- Соблюдать контрацепцию: беременность недопустима в течение года, но этот период может длиться дольше, что зависит от индивидуальных показателей здоровья. Оптимально, если методы контрацепции подбирает врач.
- Отказаться от тепловых процедур: под запрет попадает посещение солярия, бани, пляжа, отдых на море и др.
- Правильно питаться: продукты должны легко усваиваться. Употреблять закрепляющую пищу нельзя, стоит отдать преимущество супам, кашам и др. После выписки из стационара можно добавить в рацион фрукты, сырые или запеченные овощи, рыбу, нежирное мясо. А от жирных, жареных, вязких продуктов, углеводов, алкогольных напитков и кофе рекомендуется отказаться полностью.
- Соблюдать режим дня: стоит включить в него полноценный сон, ежедневные прогулки, умеренные физические нагрузки (утренняя зарядка, ЛФК).
- Избавиться от вредных привычек: под запрет попадает курение, стрессы, недосыпы и др.
И, конечно, не стоит забывать о регулярном обследовании у врача, даже если нет признаков осложнений.
Восстановление после удаления миомы матки: методы
- Медикаментозная терапия. Удаление миомы не проходит бесследно для организма. В зависимости от состояния пациента врач подбирает лекарственные препараты. Обычно это средства, купирующие боль, укрепляющие иммунитет, способствующие восполнению кровопотери, а также лекарства для профилактики тромбообразования. Для восстановления гормонального уровня и в качестве средства профилактики рецидива врач индивидуально подбирает гормональные препараты.
- Физиотерапия. Ряд процедур, например, СМТ, лимфодренажный массаж, ультразвуковая и магнитотерапия, улучшают кровообращение и ускоряют процессы регенерации тканей, помогают избежать проблем, связанных с изменением гормонального уровня, ранним климаксом, являются средством профилактики спаек, отеков нижних конечностей, нарушения мочеиспускания и др.
- Лечебная физкультура. Умеренные физические нагрузки под контролем специалиста позволяют укрепить иммунитет, восстановить тонус мышц. Оптимальными видами спорта являются гимнастика и обычные прогулки, а от любых водных видов спорта придется отказаться. Упражнения Кегеля помогают справиться с недержанием мочи. Дыхательная гимнастика позволяет избежать спаек и ускорить выздоровление.
- Психотерапия. Часто женщины сталкиваются с депрессией, вызванной бесплодием после операции по удалению миомы матки. Реабилитация в этом случае невозможна без психотерапии. Врач помогает восстановить эмоциональное состояние, побороть депрессию.
Как проходит лапароскопия
Лапароскопические операции проводятся под общим наркозом пациента. Длительность операции зависит от конкретного диагноза, сложности процедуры и особенностей здоровья больного. Лапароскопия может длится от 40 минут до нескольких часов.
Лапароскоп
Основой лапароскопии является использование оптического прибора, носящего название лапароскоп, и представляющего собой состоящую из линз трубку, присоединённую к видеокамере, транслирующей изображение из брюшной полости на экран монитора.
Кроме лапароскопа для проведения операции необходим осветитель — источник «холодного» света, и оптический кабель позволяющий «осветить» пространство брюшной полости.
Подача газа
При проведении лапароскопии используется система подачи углекислого газа. В результате надувания живот увеличивается в объеме «как шарик», а передняя брюшная стенка поднимается над внутренними органами как купол. Инсуффляция (нагнетание газа) в брюшную полость позволяет создать достаточное рабочее пространство для выполнения манипуляций на органах брюшной полости.
Разрезы и троакар
Введение лапароскопа и инструментов, инсуффляция углекислого газа при лапароскопии производится через небольшие разрезы (5-12 мм) или проколы. В них хирург вставляет хирургический инструмент троакар. Он представляет собой полую трубку (тубус), в который вставлен стилет — острая часть троакара, предназначенная для проникновения в брюшную полость через брюшную стенку.
После проникновения через брюшную стенку стилет из троакара извлекают, а введение лапароскопа и инструментов проводят через тубус, который снаружи имеет клапанный механизм, препятствующий утечке газа из брюшной полости.
Инструменты для лапароскопии
Спектр инструментов для лапароскопии в настоящее время широк и включает крючки, зажимы, ножницы, насадки для коагуляции, диссекторы, клипаторы (для наложения клипс на различные структуры) и эндоскопические сшивающие аппараты (степлеры).
Существуют специальные инструменты, позволяющие производить препаровку и разделение тканей с одновременной их коагуляций (гармонический скальпель, LigaSure и другие).
Восстановительный период после лапароскопии
Чаще всего пациент восстанавливается после в течение несколько дней после лапароскопии, иногда даже может быть выписан в день проведения операции.
После лапароскопии больной может жаловаться на появление интенсивных болей в животе и в области послеоперационных ран, усиливающихся при движениях. Это считается нормальным явлением. Для купирования болевого синдрома может быть назначен прием препаратов обезболивающего действия.
В некоторых случаях может наблюдаться появление вздутия живота, тошноты, общей слабости. Для устранения сильного вздутия живота назначаются лекарственные средства, в состав которых входит симетикон.
Ощущение слабости, тошнота, ухудшение аппетита и учащение позывов к мочеиспусканию проходят сами по себе через 2-3 дня после лапароскопии.
Показания для процедуры
На сегодняшний день диагностическая лапароскопия находится в стадии активного развития. Ее используют в разнообразных областях медицины, поскольку данный метод диагностики дает возможность выбрать правильную тактику лечения и в дальнейшем провести радикальное хирургическое вмешательство без проведения лапаротомии.
Проведение диагностической лапароскопии показано при различных заболеваниях брюшной полости. Так, при асците эта диагностика дает возможность выявить первопричины появления жидкости в брюшной полости. При опухолевидных образованиях брюшной полости врач во время проведении диагностической лапароскопии получает возможность внимательно осмотреть образование и провести биопсию. Для пациентов, страдающих заболеваниями печени, лапароскопия является одним из наиболее безопасных методов, которые позволяют получить кусочек ткани органа для проведения исследования. Кроме того, диагностическую лапароскопию используют в гинекологии для более полной диагностики пациенток, страдающих бесплодием, эндометриозом, миомой матки и кистозными образованиями в яичниках. Наконец, врач может рекомендовать проведение диагностики при непонятной этиологии болях в животе и области таза.
Какие отклонения выявляет рентген маточных труб
Руководствуясь результатами рентгена маточных труб, опытный специалист способен выявить многие патологии, например:
- Полипы;
- Миому;
- Спайки.
Обратите свое внимание на то, что проведение медицинских манипуляций, как правило, безопасно. Однако порой могут возникать некоторые осложнения, проявляющиеся в аллергической реакции на действующее вещество
Именно поэтому перед проверкой маточных труб рентгеном может проводиться тест на индивидуальную чувствительность к контактным компонентам. Когда необходимо провести подобные анализы, лучше всего обратиться в частную клинику репродуктивной медицины и пройти все необходимые обследования.
Во время обследования задейсвовано излучение ионизирующей радиации, при этом за один сеанс женщина получает дозу, которая в двадцать раз меньше максимально безопасной. Иными словами, после рентгена маточных труб никаких осложнений и мутаций, связанных с радиоактивным облучением быть не может. Обследование не может стать причиной нарушений фона организма и не окажет влияния на будущее потомство пациентки.
Этап реабилитации после рентгена маточных труб характеризуется выделениями из влагалища в небольшом количестве. Такое явление может наблюдаться в течение нескольких дней после сеанса и является нормальной реакцией организма на проникновение чужеродных тел. Подобная симптоматика и незначительные боли внизу живота проходят самостоятельно и не требует дополнительного медикаментозного или терапевтического лечения. Полное восстановление внутренних органов происходит через неделю. В общем случае, проверка маточных труб рентген-излучением подразумевает необходимость воздержаться в последующие 3 дня от:
- Использования вагинальных тампонов;
- Половых актов;
- Спринцеваний;
- Принятия ванны.
Кроме того, настоятельно не рекомендуется посещать бани, сауны и бассейны. После истечения этого срока и при отсутствии болей, можно возвращаться к привычной жизни. В первые несколько дней для уменьшения болевого ощущения, можно принимать специальные препараты, которые посоветует доктор. Рентген маточных труб относится к безопасным обследованиям, поэтому процесс реабилитации протекает довольно быстро.
Противопоказаниями к проведению обследования является беременность, инфекции половых органов, а также индивидуальная чувствительность к действующим компонентам
Обратите свое внимание на то, что для подготовки к проверке маточных труб рентгеном следует воздержаться от половых контактов, отказаться от использования средств интимной гигиены и любые лекарственных препаратов, если это не было оговорено с лечащим врачом
В таком случае данные обследований будут точно отражать состояние женского организма, помогут диагностировать и вылечить всевозможные отклонения.
Какое лечение назначается после обследования
Доктор проведет осмотр и при необходимости назначит лечение:
- При атрофии эндометрия, выявленной в молодом возрасте, а также в случае обнаружения гиперплазии назначают гормональные препараты. Такое лечение даст возможность эндометрию приобрести нормальную толщину.
- При многочисленных крупных миомах, особенно у женщин, не планирующих иметь потомство, назначается дополнительное обследование и проведение операции по удалению матки вместе с опухолями.
- При эндометрите показаны противовоспалительные препараты и антибиотики. Назначается анализ на половые инфекции, поскольку такое заболевание часто вызывается распространением инфекционного процесса вверх по половым путям.
При обнаружении в образцах тканей злокачественных и предраковых клеток женщину направляют к онкологу, который проведет дальнейшие исследования и назначит лечение. В зависимости от степени злокачественности процесса, размера опухоли, состояния здоровья пациентки оно может быть хирургическим, лучевым, химиотерапевтическим, гормональным. Таким женщинам нужно будет постоянно наблюдаться у врача, чтобы не пропустить развитие опухоли
После гистероскопия эндометрия, не сопровождающаяся какими-либо оперативными вмешательствами, беременность можно планировать в следующем менструальном цикле. В проведении выскабливания, а также других операций или процедур этот вопрос нужно уточнить у врача.
Гистероскопия – достаточно щадящие, но при этом высокоинформативное исследование, позволяющее осмотреть поверхность эндометрия и выявить имеющиеся патологии без возникновения неприятных последствий. Во время неё можно провести различные лечебные процедуры, позволяющие улучшить состояние здоровья женщины, страдающей гинекологическими заболеваниями.
При кровотечениях, нарушениях менструального цикла, бесплодии, боли внизу живота и других признаках патологий матки нужно обратиться к гинекологу Университетской клиники для прохождения гистероскопии эндометрия.
Здесь созданы все условия для обследования и лечения. В клинике имеются различные модели гистероскопов, позволяющие осмотреть матку, выявить даже незначительные очаги патологии и провести необходимые процедуры.
Продолжение статьи
- Текст 1. Гистероскопия эндометрия
- Текст 2. Послеоперационный период после гистероскопии эндометрия
- Текст 3. Какие патологические процессы могут быть обнаружены при проведении гистероскопии эндометрия
- Текст 4. Все про гистероскопию полипов
- Текст 5. Расшифровка гистероскопии: технические параметры проведения гистероскопии, указываемые в протоколе обследования
Когда проводят диагностическую лапароскопию
Диагностическая лапароскопия в гинекологии назначается далеко не каждой пациентке. Для подобного вмешательства должны быть особые причины. Чаще всего этот метод диагностики используют, если другие диагностические методы оказались неэффективными при постановке или уточнении диагноза.
Обычно данный вид малоинвазивного вмешательства назначают при:
- подозрении на наличие эктопической (внематочной) беременности;
- подозрении на опухолевидный процесс в области яичников, для выявления стадии данного процесса (для уточнения возможности и объема будущей операции);
- бесплодии неясной этиологии;
- необходимости биопсии при вновь выявленных новообразованиях яичника или поликистозе;
- уточнении расположения и характера аномалий половой сферы;
- опущении или выпадении половых органов;
- диагностике трубной непроходимости при бесплодии (если другие щадящие диагностические методы оказались малоэффективными);
- проведении стерилизации;
- выяснении причин хронических тазовых болей (особенно при эндометриозе);
- контроле за целостностью маточной стенки при операциях по ее иссечению (при гистерорезектоскопии);
- исследовании эффективности лечения воспалений женской половой сферы.
Экстренная диагностика
Помимо плановой, в гинекологии встречается также экстренный (незапланированный) вид лапароскопической диагностики. Этот вид исследования проводят при внезапно возникших ситуациях, угрожающих здоровью или жизни женщины.
Метод экстренной диагностики может быть необходим при:
- Подозрении на развитие острых состояний в малом тазе при уточнении следующих диагнозов:
- перфорации матки;
- перекруте ножки кисты;
- апоплексии, опухолях или некрозе яичника или миоматозного узла;
- разрыве кисты яичника;
- сохраненной трубной беременности или подозрении на начинающийся трубный аборт;
- подозрении на пельвиоперитонит по причине воспалительных, опухолевых или гнойных образований в маточной трубе.
- Симптомах «острого живота» по невыясненным причинах, в т. ч. при подозрении на гинекологические патологии.
- Отсутствии эффекта и нарастании ухудшающего состояния при лечении острых воспалений маточных придатков.
- Утере внутриматочной спирали внутри организма.
Нередко одновременно с диагностикой при лапароскопии удается также провести лечение выявленной патологии. Такой вид лапароскопии является уже лечебным и может проводиться с наложением швов на матку, восстановлением трубной проходимости, рассечением спаек, с экстренным удалением маточных узлов и др.
Удобно, что такие манипуляции производятся одновременно с проведением диагностической лапароскопии.
Показания и противопоказания к проведению гистерорезектоскопии
Список показаний для применения этого метода весьма широк.
Показания:
- бесплодие;
- послеродовые осложнения (остатки плаценты и кровяные сгустки в полости матки);
- проблемы после абортов, выкидышей, при которых возникли обширные участки поврежденного эндометрия, есть остатки плодного яйца;
- спаечные процессы в матке;
- полипы, которые диагностированы в полости матки или цервикальном канале;
- различные новообразования в детородном органе;
- аномальное строение, имеющее врожденную этимологию;
- разнообразные воспалительные заболевания (эндометрит, миометрит).
Противопоказания:
- инфекционные заболевания мочеполовой системы (гонорея, микоплазмоз, хламидиоз, трихомониаз, уреаплазмоз);
- стеноз цервикального канала (сужение);
- повышенная температура тела с признаками ОРВИ, ОРЗ и других вирусных инфекций;
- состояние беременности;
- проблемы со свертываемостью крови;
- новообразования, превышающие 8 см в диаметре;
- некоторые виды злокачественных опухолей, когда есть риск, что гистерорезектоскопия удалит их только частично;
- эрозия шейки матки;
- тяжелые системные заболевания различных органов (печени, почек).
Всё это должно быть выявлено в процессе обследования, до назначения процедуры гистерорезектоскопии.
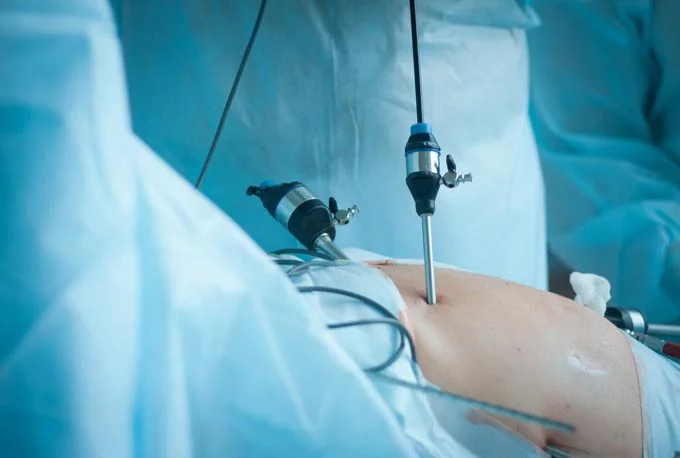
Как проходят лапароскопические операции
В районе пупка делают крошечный прокол (диаметром 4-7 мм). Через него в полость малого таза, предварительно заполненную специальным газом, вводят лапароскоп. Этот инструмент выглядит как тоненькая трубочка и снабжен подсветкой и крошечной видеокамерой на конце.
Камера лапароскопа позволяет врачу увидеть все органы и ткани малого таза на экране компьютера. Врач может увеличить изображение каждого фрагмента на экране в 40 раз, чтобы рассмотреть его во всех подробностях.
Если обнаруживается киста, миома или иная патология, чего не должно быть в здоровом организме, врач с помощью роботизированных инструментов для лапароскопической хирургии, которые вводятся через тот же прокол, может удалить образование или взять пункцию для анализа.
Нужен ли наркоз?
Лапароскопические операции проводятся под наркозом. Если диаметр прокола брюшной стенки больше 5 мм, его зашивают, а если меньше — заклеивают пластырем. Период реабилитации после лапароскопического вмешательства длится всего 2-3 дня, а через 5-6 дней после вмешательства пациентка может возвращаться к обычной жизни.
Наши врачи

Луцевич Олег Эммануилович
Главный хирург ЦЭЛТ, заслуженный врач РФ, главный специалист ДЗ г. Москвы по эндохирургии и эндоскопии, членкор РАН, заведующий кафедрой факультетской хирургии № 1 ГБОУ БПО МГМСУ, доктор медицинских наук, врач высшей категории, профессор
Стаж 43 года
Записаться на прием

Гордеев Сергей Александрович
Врач-хирург, кандидат медицинских наук, врач высшей категории
Стаж 42 года
Записаться на прием

Солдатов Игорь Владимирович
Главный врач, врач хирург-онколог, врач-маммолог, кандидат медицинских наук, врач высшей категории
Стаж 39 лет
Записаться на прием

Прохоров Юрий Анатольевич
Врач-хирург, заведующий хирургической службой ЦЭЛТ, кандидат медицинских наук, врач высшей категории
Стаж 33 года
Записаться на прием
Лапароскопия при эндометриозе
УЗ-исследование и клинические симптомы только дают повод заподозрить эндометриоз. Заболевание часто протекает или бессимптомно, или симптомы настолько смешаны, что его сложно дифференцировать с другой патологией. Поэтому поставить окончательный диагноз возможно лишь после лапароскопического обследования. Только во время лапароскопии с многократным увеличением хирургу легче всего рассмотреть подозрительные участки и оценить их. Эта процедура может одновременно быть и диагностической — подтвердив или опровергнув подозрения врача или сразу лечебной. Обнаружив очаги эндометриоза, хирург удаляет их. Причем вне зависимости от дальнейшей тактики лечения, облегчение у пациентки наступает сразу же — следующий менструальный цикл будет гораздо менее болезненным.
Месячные и выделения после лапароскопии
После лапароскопической операции, направленной на лечение либо диагностику заболеваний сферы гинекологии могут отмечаться скудные слизистые либо кровянистые влагалищные выделения, которые могут продолжаться 10-14 дней. Это не является поводом для беспокойства.
Опасение может вызывать появление сильных кровянистых влагалищных выделений, так как они могут свидетельствовать о внутреннем кровотечении.
После проведения лапароскопии может наблюдаться нарушение менструального цикла: месячные могут не наступить в положенный срок и задержаться на несколько дней или недель. Это также считается нормальным явлением.
Есть ли альтернатива колоноскопии?
В качестве ранних диагностических мер против рака, помимо ФКС, назначаются и другие исследования:
Раз в 5 лет:
-
Гибкая сигмоидоскопия — эндоскопическое исследование прямой кишки и нижней трети толстой кишки. Помогает обнаружить 70–80% полипов и злокачественных опухолей. По проведению схожа с колоноскопией, однако при сигмоидоскопии исследуется меньшая часть кишечника.
-
Виртуальная колоноскопия (КТ-колонография) — мультиспиральная компьютерная томография (МСКТ), для ее выполнению толстый кишечник наполняют воздухом. Не информативна для выявления мелких полипов менее 6 мм. Полипы размерами 6-9 мм обнаруживает в 65% случае, крупные полипы (> 1 см) — в 95%. Для удаления полипов, обнаруженных в ходе КТ-колонографии, все равно требуется провести колоноскопию.
Раз в 3 года:
Анализ фекальной ДНК + анализ кала на скрытую кровь. Выявление до 92% злокачественных образований и до 40% предраковых состояний.
Каждый год:
Анализ кала на скрытую кровь. Точность — 60-80%. Перед сдачей анализа лучше исключить из рациона красное мясо, продукты с большим содержанием витамина С, не принимать нестероидные противовоспалительные препараты. Несоблюдение этих рекомендаций может привести к ложноположительным результатам. При положительном результате требуется сделать колоноскопию для уточнения диагноза.
Итак, колоноскопия — наиболее точный и информативный метод диагностики рака толстого кишечника. Метод удобен тем, что позволяет проводить и диагностические, и лечебные манипуляции одновременно.


































