Где можно сделать торакоскопию?
в том числе операционная, торакоскопы, стерильные инструменты и так далеев зависимости от цели исследования и/или объема операции
Записаться на торакоскопию
Чтобы записаться на прием к врачу или диагностику, Вам достаточно позвонить по единому номеру телефона
Оператор Вас выслушает и перенаправит звонок в нужную клинику, либо примет заказ на запись к необходимому Вам специалисту.
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Как подготовиться к гистерорезектоскопии?
- психологическая подготовка;
- лабораторные исследования;
- инструментальные методы исследования;
- медикаментозная подготовка;
- санитарные мероприятия.
- Психологическая подготовка
- Для чего необходима процедура;
- Что будет происходить во время гистерорезектоскопии;
- Преимущества метода по сравнению с радикальной хирургической операцией;
- Какие могут быть последствия в случае отказа;
- Возможность осложнений – нарушение менструального цикла, иногда бесплодие;
- Особенности восстановительного периода;
- Подчеркивается необходимость строго выполнять рекомендации врача.
- Лабораторные исследования
- Общий анализ мочи;
- Клинический анализ крови;
- Биохимический анализ крови;
- Определение группы крови и резус фактора;
- Определение свертываемости крови – коагулограмма;
- Реакция Вассермана – анализ крови на сифилис;
- Анализ на наличие антител к ВИЧ;
- Анализ на наличие антител к гепатиту В и С;
- Микробиологическое исследование отделяемого влагалища – мазок на микрофлору;
- Анализ крови на ХГЧ (хорионический гонадотропин человека) – анализ на беременность.
- Инструментальные методы исследования
- Кольпоскопия – осмотр слизистой оболочки шейки матки и влагалища;
- Трансвагинальное УЗИ;
- ЭКГ или УЗИ сердца (по показаниям);
- Рентген органов грудной клетки.
- Медикаментозная подготовка
Гормональные препараты назначаются для блокировки половых гормонов, что приводит к уменьшению размеров миомы. Также под воздействием гормональных препаратов эндометрий приобретает тонкую, ровную структуру, что облегчает обзор при гистерорезектоскопии и позволяет уменьшить кровотечение и снизить риск послеоперационных осложнений. Для этих целей назначают:
- Прогестагены блокируют рецепторы клеток, чувствительные к эстрогену и прогестерону, снижая скорость разрастания эндометрия – Дидрогестерон, Норэтистерон;
- Антипрогестины делают клетки эндометрия менее чувствительными к воздействию эстрогенов – Гестринон;
- Ингибиторы гонадотропинов вызывают искусственную менопаузу, подавляют рост и секреторную способность эндометрия – Даназол;
- Агонисты гонадолиберина снижают уровень половых гормонов, временно приостанавливают работу яичников и рост эндометрия – Гозерелин, Трипторелин, Нафарелин, Бусерелин.
- Ампицилин, Ампиокс, Тикарциллин. Назначают внутрь коротким курсом 3-5 дней.
- Цефуроксим. Первая доза ударная 1,5 г вводится внутривенно. Следующие и 2-3 стандартные разовые дозы 0,75 г внутримышечно с интервалом 6-8 часов;
Седативные средства назначают для уменьшения эмоционального напряжения. Однократно, в установленной врачом дозировке принимают транквилизаторы – Сибазон, Кетарол. Они улучшают засыпание перед операцией и способствуют расслаблению мышц.
- Санитарные мероприятия
Может, полисомнография – это больно или неудобно?
Ощущение датчиков на теле действительно может причинить некоторый дискомфорт, однако он проходит в течение нескольких минут. Датчики и провода не нарушают движений в бодрствовании и во сне. Ночью разрешается принимать любую позу, в которой удобно спать, и менять ее, сколько захочется. Если в ходе исследования вдруг отклеится датчик (такое редко, но бывает), персонал об этом сразу узнает. Медсестра находится в соседнем помещении и в реальном времени наблюдает за исследованием по экрану монитора. В случае отсоединения датчика она оперативно вернет его на место.
Если ночью пациенту потребуется сходить в туалет, он может свободно это сделать. Полисомнографическая система ведет запись по механизму беспроводной связи и работает не от сети, поэтому пациент «не привязан» к кровати проводами.
Ударов током, передавливания проводами конечностей и шеи, каких-либо других травм ожидать не стоит: это невозможно даже теоретически.

Этапы проведения эндоскопии под наркозом
Эндоскопия под наркозом включает три важных этапа – подготовка, непосредственное проведение и последующее восстановление. Процедура обязательно проводится при участии и под контролем анестезиолога. Консультация с этим специалистом проводится до исследования. Врач определяет вид и количество анестетика, на основании данных о состоянии здоровья пациента. В процессе предварительного осмотра врач выявляет и наличие противопоказаний к проведению процедуры. Затем анестезиолог следит за состоянием пациента в течение процедуры и после нее, вплоть до момента, когда пациент полностью отойдет от наркоза.
Перед процедурой в зависимости от возраста и состояния здоровья пациента выполняются обязательные диагностические исследования. Подготовка включает следующие этапы.
- Обследование перед процедурой. Перед эндоскопией под наркозом сдается общий и биохимический анализ крови, коагулограмма (анализ на свертываемость крови), определяется резус фактор, выполняется рентгенография грудной клетки (флюорография) и электрокардиограмма. При наличии хронических заболеваний необходима консультация узких специалистов (по профилю) и терапевта.
- За 2 суток до эндоскопии под наркозом нужно отказаться от применения аспирина, железосодержащих и нестероидных противовоспалительных препаратов (по согласованию с врачом).
- В течение 2-3 суток перед исследованием нужно придерживаться щадящей диеты, отказаться от острой, жирной, жареной пищи, сладостей и алкоголя. Накануне исследования последний прием пищи должен быть не позднее 10-12 часов до процедуры.
- За сутки до проведения колоноскопии нужно провести очищение прямой кишки слабительными средствами.
- В день обследования нельзя курить, принимать лекарства (по согласованию с врачом).
После эндоскопии с седацией или анестезией не следует садиться за руль. После ФГДС нельзя принимать пищу и пить в течение 1-2 часов. Впоследствии, если будет наблюдаться першение в горле, то не употребляйте твердую пищу.
Где сделать процедуру ФГДС?
Медицинский центр «Гайде» в Санкт-Петербурге располагает современным диагностическим оборудованием и квалифицированными специалистами в области эндоскопии, где можно в любое удобное время сделать ФГДС по доступной цене.
Как проходит процедура денситометрии
Тем, кому предстоит денситометрическое обследование, надо знать, как проводится денситометрия костей, и приготовиться к тому, что какое-то время придется соблюдать полную неподвижность, иначе снимки могут получить смазанными. В зависимости от выбранного метода диагностики процедура может проводиться по-разному, но в целом она проходит так:
- Пациента укладывают на плоскую поверхность, обитую мягким материалом, и просят принять определенную позу. Обследование позвоночника обычно проводят в позе лежа на спине, при этом голени кладут на возвышение, чтобы поясничный отдел прилегал к столу.
- Источник излучения обычно располагается под столом, а датчик — над телом пациента. Они синхронно перемещаются вдоль исследуемой зоны и передают полученные данные на компьютер.
- При денситометрии тазобедренного сустава ступню фиксируют в держателе, который разворачивает бедро в нужное положение.
- Если выполняется обследование костей руки или ноги, то конечность помещают внутрь полости специального аппарата.
Процедура не причиняет боли и дискомфорта, ее длительность составляет от получаса (исследование позвоночника и тазобедренных суставов) до 5–10 минут (обследование конечности). По окончании процедуры врач ортопед определяет плотность костей и выдает распечатку с результатами.
Общие противопоказания к эндоскопии
Эндоскопию не следует проводить, если ее результат не повлияет на дальнейшее лечение. Типичный пример — поиск первичной опухоли у пациента с далеко зашедшим неопластическим распространением аденокарциномы.
Единственное абсолютное противопоказание к эндоскопии — письменный осознанный отказ дать согласие на ее выполнение пациентом, способным выразить свою волю, несмотря на предоставление ему исчерпывающей информации о необходимости обследования или операции. В других случаях отсутствие согласия пациента является лишь относительным противопоказанием.
Все остальные противопоказания к эндоскопии относительны. Эндоскопия противопоказана при всех медицинских состояниях, при которых риск осложнений после эндоскопии больше, чем ожидаемая польза от ее выполнения.
Общие, независимо от вида процедуры, противопоказания к эндоскопии:
- острая или тяжелая хроническая сердечная недостаточность;
- острый коронарный синдром и недавно перенесенный инфаркт миокарда;
- острая или тяжелая хроническая дыхательная недостаточность;
- беременность.
Противопоказание к эндоскопии ЖКТ — диагноз или подозрение на перфорацию ЖКТ. Такое же противопоказание в отдельных, очень редких случаях может стать показанием. Например, когда предоперационная оценка пищевода требуется в случае подозрения на повреждение в случае проникающих травм грудной клетки, когда эндоскопия позволяет предпринять попытки лечения таких повреждений.
Для некоторых видов эндоскопии ЖКТ или отдельных процедур существуют определенные противопоказания:
- при гастроскопии (ФГДС – эзофагогастродуоденоскопия) – состояние сразу после еды;
- для дуоденоскопии – сужение пищевода диаметром меньше диаметра эндоскопа;
- для колоноскопии – молниеносный колит или острый дивертикулит;
- для эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ) – механическая желтуха, если дренирование желчных протоков невозможно;
- для удаления посторонних предметов – наличие капсул с веществами, которые могут быть повреждены при попытке удаления;
- для всех процедур, требующих рентгеноскопического контроля – беременность;
- для всех процедур, требующих электрохирургической резки – тяжелых нарушений свертывания крови или применения антикоагулянтов.
Эти противопоказания также являются относительными противопоказаниями. Например, хотя беременность является очевидным противопоказанием к ЭРХПГ с измерением давления для диагностики дискинезии сфинктера Одди, она не является противопоказанием к эндоскопической сфинктеротомии или дренированию желчевыводящих путей при остром панкреатите или остром холангите.
В каждом случае оценка показаний и противопоказаний к эндоскопии должна проводиться в индивидуальном порядке с учетом ожидаемой пользы и риска. В сложных случаях обоснование решения о проведении эндоскопии или об отказе от нее должно быть записано в медицинской документации.
Какого результата ожидать от лазерной шлифовки
По эффективности методика сравнима с хирургическим вмешательством. После заживления разглаживаются рубцы, морщины, уходит пигментация. Кожа становится упругой и плотной.
Сразу после процедуры начинает усиленно вырабатываться собственный коллаген. Лицо выглядит свежим и обновленным, мелкие морщинки становятся незаметны. Для эффективного избавления от шрамов одной процедуры недостаточно, нужно пройти курс.
Усиление выработки коллагена и эластина создает цветущий вид, омолаживающий эффект. Наблюдается лифтинг, кожные покровы отбеливаются, корректируются возрастные изменения.
В зависимости от проблемы и используемого лазера требуется пройти 3-7 сеансов. Но даже от одной процедуры результат будет выраженным. Оптимальным временем для процедур является осенне-зимний период.
Показания и противопоказания для процедуры
- Постакне — пятна (рубцы), которые остались после угревой сыпи;
- Акне (прыщи);
- Наличие шрамов, дефектов кожи (атрофические, келоидные рубцы);
- Мелкие мимические морщины, возрастные изменения, дряблость кожи;
- Расширенные поры, сосудистая сеточка с глубиной залегания до 4 мм, диаметром до 2 мм;
- Растяжки, стрии, дефекты после ветрянки, кесарева сечения;
- Гиперпигментация.
Противопоказанием является возраст до 18 лет, беременность. От процедуры нужно отказаться при онкологических, вирусных заболеваниях, инфекциях кожного покрова, сахарном диабете. При обострении хронических заболеваний, фотодерматите и сильном загаре лучше перенести сеанс. При некомпенсированных проблемах с сердцем и эпилепсии делать шлифовку противопоказано.
Прыщи и проблемная кожа: что делать?
Как проводится ПСГ?
Вечером вы придете к назначенному времени в Центр медицины сна (ориентируйтесь на 19-21 час). Вас проводят в палату, чтобы вы могли оставить вещи и при необходимости переодеться в удобную одежду.
Персонал подготовит все необходимое. Медсестра установит ряд датчиков на голове, конечностях, грудной клетке. Это займет порядка 30-40 минут. После этой процедуры вы сможете вернуться в палату и проводить время до отхода ко сну по своему усмотрению. Можно читать, смотреть телевизор, разговаривать по мобильному телефону, ходить. Вы будете свободны в перемещениях, движения не будут стеснены проводами. Когда захотите спать, нужно будет вызвать медсестру, она включит оборудование и запустит запись.
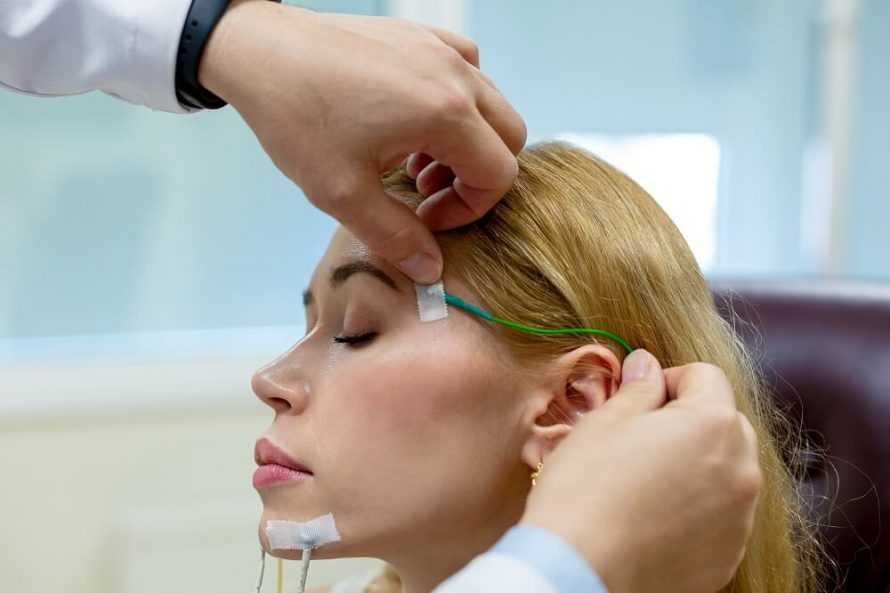



На протяжении ночи медсестра будет следить за вашим состоянием на мониторе компьютера, где в реальном времени будут отображаться дыхание, работа сердца, активность мозга и другие параметры.
Утром в 7 часов вас разбудят. Если вы окончательно проснетесь в более ранний час, вы может сообщить об этом персоналу. Исследование будет остановлено.
По вашему желанию выписка из центра может состояться в 8-12 часов. Если вы хотите получить результаты в тот же день, дождитесь, когда персонал расшифрует запись и составит заключение. В 11 часов утра вы сможете попасть на консультацию к врачу, увидеть результаты и получить рекомендации по лечению. Если вы спешите на работу, можете уйти сразу и вернуться на консультацию в другое время и даже в другой день.
Показания к сцинтиграфии костей
Зачастую сканирование костей применяют после того, как проведены другие исследования, например, КТ или МРТ. Она помогает оценить выявленные аномалии и уточнить диагноз. Также сцинтиграфия используется в первичной диагностике. С помощью нее можно диагностировать следующие заболевания:
- Первичные злокачественные опухоли и метастатические очаги в костях.
- Доброкачественные новообразования в костной ткани.
- Переломы костей: например, перелом шейки бедра, стрессовые переломы, которые плохо визуализируются на рентгеновских снимках.
- Другие патологии, затрагивающие костную систему: спондилоартропатии, ревматоидный артрит, энтезопатии, болезнь Педжета, аваскулярный остеонекроз и др.
В онкологии сканирование костей наиболее информативно для диагностики следующих заболеваний:
- Солидные (плотные) опухоли, которые с высокой вероятностью метастазируют в кости. В частности, к таким новообразованиям относят рак молочной железы, легких, простаты, почек.
- Злокачественные заболевания крови и лимфоидной ткани, которые метастазируют в кости, в том числе неходжкинские лимфомы и лимфома Ходжкина.
- Остеосаркома и другие первичные опухоли костей.
Сканирование костей может быть проведено перед биопсией, чтобы изучить область, из которой планируется взять материал для исследования.
Суть метода
Название PRP – это сокращенное Platelet rich plasma (плазма крови обогащенная тромбоцитами). Речь идет о субстанции с высоким содержанием тромбоцитов. Но, где берут такой состав и как применяют? Об этом будет рассказано далее.
Немного исторических фактов
Способ по сути не новый. Активные поиски велись еще в 20 веке. Первые источники на тему применения обогащенной тромбоцитами плазмы для устранения патологий костно-мышечной системы появились в 70-х годах минувшего столетия.
Более поздние статьи американских исследователей опубликованы в 1997-1998 годах. В них говорилось о применении обогащённого состава в челюстно-лицевой хирургии. Новая методика быстро перебралась в Европу. В 21 веке она используется практически во всех сферах медицины, а также косметологии.
Что такое PRP-терапия
В основе лечения суставов мотодом PRP лежат функциональные свойства тромбоцитов человеческой крови. Элементы известны как факторы свертываемости. Они способствуют образованию тромба при повреждении кровеносного сосуда. Благодаря им раны перестают кровоточить.
Но главная особенность в том, что эти кровяные элементы помогают регенерации клеток соединительной ткани. Этот факт стал поводом для использования их в излечении заболеваний суставов. Они стимулируют клетки — фибропласты к активному синтезу коллагена и эластогена. Эти вещества входят в состав костной и хрящевой системы, кожи, связок.
Обогащённая плазма крови содержит до 1000–2500×1009/л. тромбоцитов. В обычном виде их не более 180–320×109/л. Для манипуляции используется венозная кровь. Ее расслоение и обогащение достигается с помощью центрифуги.
Кровяные составляющие имеют разный вес и размер. В результате центрифугирования, биоматериал в пробирке расслаивается. Более тяжелые, красные элементы оседают на низ, а обогащенная плазма образует верхний слой. В итоге получается концентрированный состав.
Подгоовленная для процедуры плазма крови
Факторы роста
В этих кровяных элементах содержатся биоактивные вещества – факторы роста. Они имеют белковую структуру. Их несколько, чем и объясняется многостороннее действие лекарства.
- инсулиноподобный IGF – регулирует рост, миграцию и развитие клеток;
- тромбоцитарный PDGF – обеспечивает клеточную регенерацию (выживаемость);
- трансформирующий TGF – тормозит некроз тканей, подавляет воспаление, стимулирует выработку коллагена;
- эндотелиальный ф. р. сосудов VEGF – влияет на сосудистую проницаемость, повышает кровоснабжение органов;
- эпидермальный EGF – запускает самовосстановление на клеточном уровне. Стимулирует деление и обновление клеток;
- ф.р. фибробластов FGF – повышает концентрацию фибробластов, ускоряет развитие кровеносных сосудов.
Разрушение хрящей сложно остановить. Они не содержат кровеносных сосудов, через которые доставляются питательные вещества. Все необходимое поступает из синовиальной жидкости, наполняющей суставную полость. Поэтому, введение лекарства непосредственно в больной орган – наиболее эффективный способ лечения.
Описание процедуры, что показывает ФГДС
ФГДС проводится в специальных диагностических кабинетах планово или экстренно, строго натощак.
До процедуры пациента знакомят с техникой проведения обследования, берется письменное разрешение на ее проведение.
Процедура ФГДС
Медсестра или врач орошает глотку спреем лидокаина, если на него нет аллергии (обязательно заранее выясняется данный вопрос).
Пациента укладывают на кушетку на левый бок. Поза должна быть удобной и комфортной для пациента, в противном случае он будет напряжен, а это мешает введению зонда.
В рот вставляется загубник для удобства введения эндоскопа (иногда прибор для ФГС называют гастроскопом) и чтобы не травмировать слизистую губ и рта.
Врач начинает вводить эндоскоп, пациент по команде врача выполняет глотательное движение. В момент введения может появиться рвотный рефлекс, но, если глубоко и спокойно дышать, это состояние проходит. После введения эндоскопа глотать нельзя, слюна собирается отсосом.
Когда зонд введен, в желудок подается воздух (для расправления складок), чтобы можно было лучше рассмотреть слизистую.
Длительность процедуры 5-10 минут и, при выполнении требований врача, не доставляет большого дискомфорта пациенту.
Если проводятся какие-то лечебные мероприятия, то время ее проведения доходит до 30 минут.
В некоторых случаях исследование проводится под общим наркозом (дети, возбужденное состояние пациента, полная непереносимость боли).
При ФГДС можно увидеть:
- в каком состоянии слизистая и стенки желудка и пищевода;
- образование рубцов;
- сужение просвета пищевода;
- степень рефлюкса (рефлюкс – содержимое желудка попадает в пищевод);
- различные новообразования.
После процедуры врачом-эндоскопистом выдается заключение ФГДС — результат проведенного обследования, описание последовательно увиденной картины слизистых пищевода, желудка, привратника, луковицы ДПК (двенадцатиперстной кишки). Указывается наличие свободной проходимости, перистальтики, количества желудочного секрета/заброса желчи, варикозных вен, налета, сомкнутости/недостаточности кардиальной розетки, воспаления (гиперемия, отечность), складок, повреждений.
Довольно часто берется биопсия — микроскопический кусочек слизистой на наличие злокачественных клеток.
Гистероскопия матки что это и какие виды бывают
Гистероскопия – это процедура, которая заключается в ведении во влагалище женщины трубки с микровидеокамерой. Благодаря ей врач гинеколог может подробно рассмотреть половые органы, а именно матку и ее шейку. Она может проводиться с целью детального осмотра или небольшого хирургического вмешательства (например, удаление полипа). Выделяют следующие виды гистероскопии:
- диагностическая. Она направлена на детальный осмотр половых органов для выявления патологий, осложнений или симптомов какого-либо заболевания.
- контрольная. Применяется после хирургических исследований либо в ходе их, с помощью процедуры специалистом оценивается результат всех проведенных ранее манипуляций.
- хирургическая. Проводится какая-либо операция.
Совместимость с другими лечебными манипуляциями
В нашей клинике плазмотерапия сочетается с другими безоперационными методами лечения опорно-двигательного аппарата:
- иглоукалыванием;
- мануальной терапией;
- разными видами массажа – точечным, классическим, тайским и пр.;
- гирудотерапией – лечен6ием с использованием пиявок;
- воздействием вакуумными банками;
- кинезиолечением под действием нагрузок;
- кинезиотейпированием (использование хлопковых лент);
- блокадами с обезболивающими и противовоспалительными препаратами.
Комплексный курс лечения сустава, с применением prp-терапии и других методов, дает наиболее быстрый и стойкий эффект.
Физиологическая подготовка к ЭГДС
Главным требованием при подготовке к исследованию ЖКТ является отказ от приёма пищи перед проведением процедуры. Лучше выдержать промежуток около 12 часов, что несложно обеспечить, если диагностика назначена на утренний период. В тех случаях, когда обследование определено на вечернее время, следует ограничиться лёгким завтраком, состоящим из легко перевариваемых продуктов питания. Обязательным считается отказ от пищи за 8 часов до предполагаемого исследования.
Прохождение ЭГДС натощак облегчает работу специалиста, так как позволяет визуализировать слизистые оболочки пищевода, желудка и двенадцатиперстной кишки без остатков непереваренной пищи. Кроме того, свободный от содержимого желудок, позволяет беспрепятственно провести трубку эндоскопа к основанию двенадцатиперстной кишки, не затрудняя движение оборудования. Здесь следует отметить, что и сам пациент переносит ЭГДС проще, если между едой и данной медицинской манипуляцией прошёл достаточный временной промежуток, так как это существенно снижает риск возникновения рвотного рефлекса и затруднения дыхания.
Что касается воды, то её употребление следует ограничить в разумных пределах. Желательно не пить около трёх часов до процедуры. Если же данное условие невозможно выполнить, допускается употребление небольшого количества чистой негазированной воды, о чем следует обязательно сообщить врачу, проводящему обследование.
После проведения исследование нельзя есть и пить в течение 3 часов. В тех случаях, когда в процессе ЭГДС предполагается забор биологического материала для биопсии, ограничивают приём горячей пищи, чтобы не травмировать поврежденные участки слизистой оболочки.
Если предполагается проведение ЭГДС с использованием местной или общей анестезии (состояние медикаментозного сна), на этапе подготовки пациента, лечащий врач должен исключить возможность возникновения аллергических реакций и непереносимости медикаментозных препаратов. С этой целью врач анастезиолог подробно изучается история болезни пациента, и заранее сдается ряд анализов. Полный перечень анализов для общего наркоза при эндоскопии можно узнать здесь.
Так как любая процедура гастроскопии имеет ряд противопоказаний, следует исключить возможность их наличия у пациента, до проведения исследования. Например, если пациент принимает лекарственные средства способствующие нарушению свёртываемости крови, за несколько дней до проведения ЭГДС их приём следует прекратить. Это связано с минимальным риском травматизации слизистых оболочек пищевода или желудка, сопровождающихся кровотечениями, в процессе процедуры.
Побочные эффекты
Радиофармпрепарат – это вещество, которое испускает радиоактивное излучение. Чаще всего используют технеций−99m. Он безопасен, потому что доза, получаемая человеком при его применении, даже меньше, чем во время компьютерной томографии, и он полностью выводится из организма спустя 1–2 дня.
Побочные эффекты встречаются только у 1% пациентов, и чаще всего они не опасны, проходят самостоятельно без медицинской помощи:
- болезненность, покраснение в месте, где был введен препарат;
- необычный привкус во рту;
- изменение восприятия запахов;
- учащенное сердцебиение;
- чувство дискомфорта, боль в груди.
Ректороманоскоп
Диагностический прибор цилиндрической формы, который вводится в прямую кишку во время эндоскопического исследования, носит название ректороманоскоп.
Нижний участок пищеварительного тракта не имеет изгибов. Поэтому для его эндоскопического исследования используются как мягкие пластиковые, так и твердые металлические ректороманоскопы.
Каждый ректороманоскоп вооружен комплектом дополнительных приспособлений несъемного (осветитель) и съемного характера. Сменяя друг друга, съемные элементы позволяют выполнять дополнительные задачи.
В стандартную комплектацию ректороманоскопа входит:
- устройство для подачи воздуха;
- оптическая система, включающая окуляр и световодный жгут;
- щипцы;
- биопсийный канал;
- обтуратор.
Во время исследования светодиодное волокно ректороманоскопа передает изображение на экран монитора, так что все манипуляция проводятся под визуальным контролем.
После исследования сохраняется запись, которая имеет особое значение для диспансерных пациентов, поскольку позволяет проследить динамику развития заболевания.
Чем хороша лазерная шлифовка: плюсы и минусы процедуры
- Результат заметен сразу. После первой процедуры пациенты отмечают положительное воздействие.
- Безопасно. Луч лазера точно направляют на дефект, без захвата здоровых тканей. К тому же, современное лазерное оборудование оснащено охладительной системой, которая снижает дискомфорт пациента, а перед сеансом кожу смазывают кремом-анестетиком.
- Быстрое восстановление. Реабилитационный период занимает всего 3-5 дней (в среднем). Отечность и покраснения проходят за несколько дней самостоятельно, после чего пациент может вернуться в привычный ритм жизни. Необходимо лишь соблюдать рекомендации – отказаться от посещения тренажерного зала, бани, сауны, не загорать.
- Универсальность. Лазерную шлифовку применяют для ликвидации эстетических несовершенств на коже лица и тела, а также для устранения последствий резкого похудения (растяжек), кесарева сечения и иных операций.
Шлифовка отлично подойдет, если вы хотите навести лоск, выглядеть особенно привлекательно на мероприятии. Это идеальный выбор для возрастной кожи, а также для случаев, когда нужна глубокая шлифовка рубцов и шрамов.
По эффективности метод значительно превосходит домашние пилинги – вы сразу заметите разницу. Тем, кто делал инъекции «Ботокса», нужно учитывать, что эффективность терапии снизится.
Недостатки лазерной шлифовки
После процедуры возникает ощущения жжения (как после солнечного ожога). Оно проходит достаточно быстро, в течение нескольких часов.
В первые 2-3 дня после шлифовки возможна сильная отечность.































