Описание метода
Коагуляция сосудов в медицинской практике используется не так давно. Процедуру применяют для лечения купероза и некоторых других заболеваний. Существует лазерная и электрокоагуляция сосудов.
Электрическая коагуляция
Прижигание дефекта на коже с помощью постоянного и переменного электрического тока с применением специального оборудования называют электрокоагуляцией сосудов. Этот способ применяется для удаления различных новообразований на коже лица и тела. Процедура имеет множество преимуществ. Среди них выделяют:
- кратковременность лечения;
- хорошую эффективность;
- доступность;
- универсальность (используется для удаления многих кожных дефектов);
- относительную безопасность;
- достижение желаемого результата за 1–2 сеанса.
Несмотря на большое количество положительных сторон, метод все же имеет и недостатки. К ним относят:
- способ требует местной анестезии, так как он довольно болезненный;
- эффективность лишь при дефектах небольшого размера;
- иногда после лечения формируются рубцы, требующие коррекции;
- после сеанса краснота и отек могут сохраняться до 10 суток.
Назначает процедуру лечащий врач или косметолог, учитывая показания у пациента. Процедура проводится в условиях амбулатории с помощью специального оборудования. Пребывания в больнице не требуется.
Лазерная коагуляция
Лазерная коагуляция сосудов с каждым днем набирает все большую популярность. Техника заключается в воздействии лазерного излучения на пораженные сосуды. При этом используются волны разной длины и толщины. Лазерное лечение дает очень хороший результат, реже вызывает побочные эффекты, но требует несколько больше процедур, чем электрическая коагуляция сосудов.
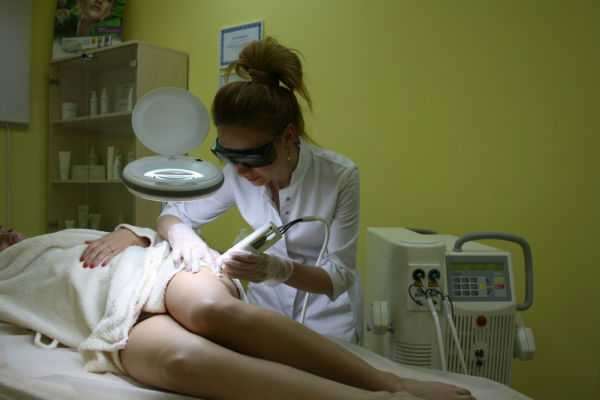 Лазерное лечение сосудов проводят в условиях амбулатории
Лазерное лечение сосудов проводят в условиях амбулатории
Существует несколько видов процедуры:
- эндовазальная лазерная коагуляция – здесь воздействие лазера осуществляется внутривенно, вследствие чего стенки поврежденного сосуда склеиваются;
- эндоваскулярная – проводится так же, как и предыдущий вариант. Через кожу пациента специальная игла проникает в сосуд, лазер воздействует изнутри, склеивая его. Метод назначается пациентам для удаления сосудистых сеток с диаметром капилляров не более 3 мм;
- фотокоагуляция – сосудистые звездочки и другие дефекты устраняются без проникновения в сам сосуд.
Важно! Преимущества и недостатки лазерной коагуляции примерно такие же, как и при лечении дефектов электричеством, но лазер хуже работает при удалении родинок и папиллом.
Кому показана коагуляция?
Для этой операции имеются особые показания, которые определяются лечащим врачом.
- Коагуляция сосудов показана лицам, страдающим от частых носовых кровотечений. Причины подобных проблем — ломкость и хрупкость сосудов, а также их поверхностное расположение. Если капилляры травмируются от любого, даже незначительного, воздействия, а лечение медикаментами не дает положительного результата, требуется оперативное вмешательство.
- Прижигание также показано больным с хроническим ринитом, при котором постоянно присутствует воспаление в носу, просвет сосудов расширяется, возникают атрофические процессы в слизистой оболочке. Пациенты на приеме у врача жалуются на затрудненное дыхание и не проходящую заложенность носа.
- С помощью прижигания назальных сосудов излечивают гайморит, который проявляется затруднением носового дыхания, болью в проекции пораженной пазухи и прочими неприятными симптомами. Кроме того, любой синусит — очаг хронической инфекции в организме, который подлежит обязательной санации. В противном случае больному рано или поздно не избежать развития септического состояния.
- При подготовке больного к ринопластике предварительным этапом является прижигание сосудов в носу. Эта методика существенно уменьшает риск кровотечения во время пластической операции у лиц, имеющих дисфункцию свертывающей системы и склонных к развитию геморрагического синдрома.
- Постоянное бесконтрольное использование деконгестантов – сосудосуживающих препаратов приводит к гипертрофии слизистой оболочки носа и развитию зависимости. Больные не могут обходиться без препаратов: постоянная заложенность носа нарушает сон и привычный жизненный ритм. Улучшение дыхания и общего состояния происходит после очередного применения капель для носа. Результатом постоянного приема деконгестантов становится ринит, нередко требующий лечения методом коагуляции сосудов.
- Прижигание сосудов в носу не только устраняет серьезные патологии носа, но и борется с такими неприятными явлениями, как гипертонус и слабость капилляров, постоянная сухость в носу. Эти состояния обусловлены экзогенными раздражителями, оказывающие свое негативное воздействие на протяжении долгого времени. К ним относятся: сухой, запыленный и загазованный воздух, неблагоприятная экологическая обстановка, профессиональные вредности — регулярное вдыхание различных химикатов, токсических веществ.
Популярные вопросы
Опасна ли кератома?
На этот вопрос однозначного ответа нет, потому что кератома — не одно заболевание, а целая группа дерматологических патологий. Кератомы бывают разные, одни из них опасные и могут превращаться в рак, а другие — безопасные, не болят и не создают никаких проблем, кроме эстетических. Чаще встречаются неопасные кератомы. Если вы желаете точно знать, опасно ли именно ваше кожное образование, его можно удалить и отправить на гистологическое исследование. Лаборатория даст однозначный ответ.
Можно ли лечить кератому в домашних условиях?
Лечить можно, вылечить нельзя. Домашние попытки удаления обычно предполагают использование растений, щелочей или кислот, вызывающих химические ожоги кожи. Это опасно и в большинстве случаев не слишком эффективно. Кератомы удаляют в клинике. Для этого используют классическую методику, радиоволновое лечение и т.д. Врач это делает аккуратно и безболезненно.
У кого появляется кератома?
Чаще всего у лиц пожилого возраста (после 60 лет). Мужчины страдают от этих кожных образований чаще женщин. Но с той или иной вероятностью кератомы могут образоваться у всех, в том числе у детей, так как некоторые виды обусловлены врожденными нарушениями обменных процессов. Тем не менее, до 30 лет кератомы появляются редко.
Как предотвратить появление кератомы?
Предотвратить появление кератом на 100% нельзя. Снизить риск их образования можно, если реже бывать на солнце. Эта рекомендация относится и к тем, кто уже прошел через процедуру удаления кератом, потому что возможен рецидив.
В медицинском центре «СМ-Клиника» для удаления кератом и других кожных новообразований используется аппарат «Сургитрон». Это современный радиохирургический аппарат, обеспечивающий минимальную травматичность и ускорение процесса регенерации. Преимущество радиоволнового метода перед другими состоит в том, что здоровые ткани не повреждаются. Это сводит к минимуму риск возникновения послеоперационного рубца. У метода почти нет противопоказаний, перед операцией проводится консультация специалиста.
- Дерматоскопия в диагностике невусов и доброкачественных опухолей кожи. Тлеугабилова Г.А. Наука о жизни и здоровье, 2014. с. 172-177
- Влияние эпигенетических механизмов на развитие доброкачественных образований кожи и слизистых, вызванных вирусом папилломы человека. Назарова М.Н., Киселев В.И., Масюкова С.А., Полозников А.А., Бабкина И.О., Ахтямов С.Н., Тарасенко Э.Н. Российский журнал кожных и венерических болезней, 2017. с. 106
- Новые технологии дифференциальной неинвазивной диагностики новообразований кожи. Козлов С.В., Захаров В.П., Каганов О.И., Морятов А.А., Орлов А.Е., Братченко И.А., Артемьев Д.Н., Копылов А.В., Андреева А.А. Злокачественные опухоли, 2017. с. 156-157
- Роль оксидативного стресса в развитии эпителиальных новообразований кожи при дерматогелиозе. Снарская Е.С., Ткаченко С.Б., Кузнецова Е.В. Российский журнал кожных и венерических болезней, 2014. с. 4-7
- Модель оказания медицинской помощи пациентам с новообразованиями кожи на базе учреждений дерматовенерологического профиля. Бакулев А.Л., Шерстобитова К.Ю., Шнайдер Д.А. Саратовский научно-медицинский журнал, 2020. с. 835-837
Виды монополярных режимов
Фотек 80-03 способен осуществлять электрокоагуляцию в таких монополярных режимах:
- «Резание» — выраженная коагуляция (искрообразование отсутствует), предназначен для осуществления биопсии, а также выполнения презиционных косметических рассечений кожного покрова, слизистых оболочек и мышц;
- «Мягкая» — коагуляция с постепенным увеличением толщины коагулируемой ткани (без образования искр), применяют в гастроэнтерологических целях для осуществления лечения эрозий, процедуры эндоскопической коагуляции, биопсии и коагуляции конизаций;
- «Спрей» — коагуляция с постепенным увеличением толщины коагулируемой ткани (с искрообразованием), применяют с целью остановки кровотечений из небольших сосудов, ликвидации сосудистых сеток, удаления родинок;
- «Форс» — форсированное коагулирование с искрообразованием, предназначен для осуществления бесконтактной коагуляции при эндоскопической диагностике, универсальной коагуляции в быстром режиме;
- «Смесь» — резание с образованием искр и небольшим слоем коагуляции, применяют для оперативных вмешательств на сосудах, на участках шеи и головы, при урологических операциях, для осуществления доступа к подкожной жировой клетчатке, а также в косметологии и ЛОР хирургии;
- «Смесь 1» — резание с толстым шаром коагуляции и форсированным образованием искр, предназначен для процедур на уздечке и корне языка, при пластике в области мягкого неба, вскрытиях копчиковых кист и фурункулов, обработке свежих и нагноившихся ран, для ликвидации образований на коже, проведения конизаций, а также с целью рассечения и коагуляции жировых тканей.
Преимущества хирургического лечения бартолинита радиоволнами
Радиоволновый нож «Фотек» — современный инструмент лечения болезней женской половой сферы. Его применяют при вскрытии абсцесса бартолиновой железы и для удаления кисты (по решению гинеколога).
Преимущества метода при лечении бартолинита:
- эффект местного обезболивания;
- сокращение кровопотери;
- отсутствие повреждения тканей;
- отличный косметический эффект (отсутствие рубцовых осложнений);
- практически нулевой процент осложнений;
- ускоренное заживление;
- минимальное количество противопоказаний;
- сокращение времени оперативного вмешательства — до 10-15 минут.
Еще одно инновационное средство лечения, набирающее популярность в сфере гинекологии – хирургический CO2 лазер. По решению врача этот метод применяется для удаления кист, вскрытия абсцесса бартолиновой железы и проведения прочих гинекологических манипуляций. Его преимущества:
- отличный косметический эффект (отсутствие рубцов);
- полный контроль глубины воздействия (предотвращение кровотечения);
- высокая скорость воздействия;
- сведение к минимуму процента рецидивов.
В клинике Диана доступны оба метода, но как уже говорилось выше, решение о выборе лечения принимает врач. Специалист опирается на результаты диагностики, показания и противопоказания, важными характеристиками являются степень и глубина процесса.
Радионож Фотек: мы за малотравматичную медицину!
Высокочастотный радиоволновый аппарат «Фотек» — эффективный инструмент борьбы с патологиями шейки матки и новообразованиями во влагалище. Мы приобрели самую последнюю модель этого аппарата, так как считаем, что наши пациентки должны лечиться без боли и осложнений. Оборудование одобрено российскими учеными и прошло все испытания, что подтверждают сертификаты качества и регистрационное удостоверение, выданное для Российской Федерации.

Целесообразность применения радиоволнового ножа определяется гинекологом индивидуально для каждой женщины. Как правило, аппарат Фотек применяется при значительной деформации шейки матки, так как его использование не приводит к образованию рубцов. Такие последствия бывают, например, при электрокоагуляции и химическом прижигании. Благодаря низкой травматичности, радиоволновое лечение подходит даже для нерожавших пациенток.
Современные методы удаления бородавок, родинок, кондилом, папиллом, полипов
Таких методик пока всего 2 — удаление новообразований лазером и радиоволновым методом.
Лазерный метод удаления новообразований
Лазерный — основан на применении лазера «выпаривающего» образование световым лучом. Метод имеет множество преимуществ:
- Избирательность. Каждая ткань реагирует на определенные параметры волн, поэтому аппарат воздействует на поражённые ткани, не задевая здоровые. Во время процедуры врач может поменять настойки, уменьшив или увеличив силу и глубину воздействия.
- Малая травматичность – метод не вызывает обширных тканевых поражений, химических и термических ожогов, отеков, пузырей и сильной боли.
- Сроки заживления после лазерного лечения короче, чем при использовании электричества, скальпеля или жидкого азота. В месте воздействия образуется коричневатая корочка, под которой формируется новая кожа. После процедуры не остаются рубцы, шрамы и участки, лишенные пигментации.
- Лазер обладает антимикробным и антивирусным действием, исключающим возникновение рецидивов. Воздействуя на сосуды, он предотвращает кровотечение.
- Процедура проводится всего 5-10 минут, а вводимые анестетики делают ее безболезненной. За один сеанс можно избавиться сразу от всех образований.
Радиоволновой метод удаления любых новообразований
Радиоволновой метод — это самая современная методика удаления любых новообразований — папиллом, кондилом, бородавок, полипов, родинок и т.д.
Образования удаляются с помощью высокочастотных волн. Радиоизлучение нагревает клетки новообразования, находящаяся в них вода закипает, разрывая ткани нароста. Горячий радионож «срезает» бородавку, родинку и т.д., прижигая ткани и сосуды, и препятствуя возникновению кровотечения. Удаление длится 5-10 минут.
После воздействия радиоволнового излучения на коже остается корочка, под которой формируется здоровая ткань. Обработка кожи после процедуры не проводится. После отпадения корочки остается гладкая кожа без рубцов и участков нарушенной пигментации.
Щадящие воздействие радионожа позволяет удалять образования даже в деликатных местах — на половых органах, лице, молочных железах, Рецидив полностью исключается.
Радиоволновая хирургия: показания и применение в гинекологии
Хирургический нож «Фотек — ЭХВЧ-80» используется в гинекологической практике в следующих целях:
- вскрытие кисты шейки матки и кист влагалища;
- бескровное прижигание (коагуляция) и удаление папиллом, кондилом влагалища, перианальной зоны (вокруг ануса) и шейки матки;
- формирование гемостаза (прижигание сосудов) при кровотечениях из-за эрозии шейки матки;
- лечение деформаций шейки матки, эрозии шейки матки любой степени;
- удаление невусов на гениталиях и полипов цервикального канала;
- биопсия шейки матки;
- удаление прочих новообразований во влагалище, на шейке матки, в зоне половых органов и ануса.
ВПЧ у женщин
ВПЧ у женщин проявляется не только папилломами на теле, но и становится причиной развития эрозии шейки матки, предраковых состояний, рака шейки матки. Кондилома у женщин достаточно сложно обнаруживается, длительное время она может существовать в организме женщины без всяких симптомов, и чисто случайно выявляется на приеме у гинеколога
Поэтому так важно регулярно, раз в полгода, посещать специалиста!
К симптомам кондиломы можно отнести:
- остроконечные кондиломы, которые могут появляться на половых органах (кондилома на половых губах, кондилома влагалища, кондилома шейки матки), в полости рта, на коже заднего прохода (анальная кондилома);
- нарушение в созревании клеток эпителия (различают 3 стадии процесса, третья стадия является предраком);
- развитие злокачественного образования из эпителия, выстилающего шейку матки.
Электрокоагуляция или криодеструкция – что выбрать
Если электрокоагуляция подразумевает нагрев тканей, то криодеструкция – их заморозка жидким азотом. Жидкий азот моментально замораживает папилломы, бородавки, аденомы и так далее, после чего они теряют жизнеспособность и хорошо удаляются
При этом нет кровопотери, но стенки сосудов сохраняются, в ток крови не проникает вирус (что важно при удалении папиллом, вызванных ПВЧ). Метод универсален, разрешен даже беременным
Это хороший способ лечения эрозии шейки матки, тем более заморозка не сопровождается болевыми ощущениями. Впрочем, они появляются при «разморозке», но снимаются обычным обезболивающим.
Что выбрать – каждый решает сам, проконсультировавшись с врачом, так как оба метода одинаково эффективны и универсальны.
При выборе методики учитывайте, что электрокоагуляция позволяет провести цитологическое исследование патологических тканей как до, так и после их удаления. Это экономит время, если есть подозрения на злокачественный характер новообразования.
При использовании лазера или криодеструкции исследование образования проводят до процедуры, так как в ее ходе ткани разрушаются.
Удаление бородавок
Лечение бородавки подбирается врачом в индивидуальном порядке в зависимости от ее типа, размера, противопоказаний и других аспектов. В клинике доступно 4 способа удаления бородавок, папиллом и кондилом:
- с использованием радиоволнового скальпеля;
- удаление СО2 лазером;
- криодеструкция;
- диатермокоагуляция.
Они подходят для удаления плоских и выпуклых бородавок. К сожалению, ни один из представленных методов не способен устранить ВПЧ из организма, что оставляет вероятность рецидива на уровне 30%. Так же ни один способ не дает 100% гарантии, может потребоваться дополнительная процедура. После удаления могут оставаться шрамы, избежать этого поможет правильный выбор клиники и методики. Опытные дерматологи сети клиник НИАРМЕДИК и качественное европейское оборудование – это комбинация, обеспечивающая высокое качество услуги, безболезненность и быстрое восстановление. Доступны инфильтрационная и аппликационная анестезия.
Лазерное удаление
Лазер выдает мощный энергетический световой поток, вызывающий резкое повышение температуры в тканях. Преимущества удаления папиллом и бородавок лазером заключается в отсутствии кровотечения, пузырей, больших шрамов. Процедура занимает 5-7 минут. Как правило, образования устраняются с первого раза.
Удаление бородавок производится по следующему плану:
- обработка кожи антисептиком;
- обработка анестетиком (укол или смазывание);
- обработка папилломы по всей поверхности;
- обработка получившейся ранки и перевязка.
Криодеструкция
Лечение производится при помощи жидкого азота. Эта процедура применяется при удалении широкого спектра новообразований и даже в лечении опухолей внутренних органов, при заболеваниях шейки матки, в хирургии печени. Под воздействием низкой температуры вода внутри клеток замерзает, клетка разрывается и умирает.
Процедура удаления:
- обезболивание (если она большая, располагается на участке с тонкой кожей);
- воздействие при помощи палочки с ватой, пропитанной жидким азотом (5-30 секунд в зависимости от размера);
- ожидание в течение 2 минут. Проверка. При необходимости повторение процедуры.
На следующий день на коже появится пузырь, который будет постепенно проходить. Задача пациента — не повредить пузырь раньше времени, аккуратно мыться, не накладывать пластырь, защищать от внешних воздействий.
Диатермокоагуляция
Этот метод лечения предполагает прижигание тканей при помощи тока высокой частоты, контактным и бесконтактным методом. Процедура проводится при помощи ЭХВЧ (аппарат электрохирургический высокочастотный). Его отличие от радиоволнового скальпеля «Сургитрон» заключается в применении тока высокой частоты – около 400кГц (в радионоже до 4мГц). Метод позволяет бескровно коагулировать кожу и эффективно справляться с образованиями.
Радиоволновой скальпель
В качестве радиоволнового скальпеля при удалении бородавок используют «Сургитрон», который работает на радиоволнах частотой 3,8-4.0 МГц. Волна испаряет клетки, на которые она направлена, и не затрагивает соседние. Часто этот способ используется на лице, шее, половых органах за счет его деликатности. К преимуществам также относятся высокая скорость работы, бескровность, минимальный отек, быстрое заживление.
Операция проводится следующим образом:
- кожа обрабатывается антисептиком;
- вводится анестезия (инъекции, крем);
- врач берет волновод нужной формы и удаляет новообразование;
- обработка антисептиком.
Что происходит после диатермокоагуляции
Ожог тканей сопровождается выделением светлых прозрачных или слегка мутноватых жидких выделений. Это абсолютно нормальная реакция организма. При прижигании участка, содержащего сосуды, возможна кровянистая «мазня» или даже небольшое кровотечение, не превышающее по объему менструальное. Выделения, как правило, длятся не более двух-трех дней.
После диатермокоагуляции на шейке образуется корочка – струп, под которым происходит регенерация ткани. После его отпадения остается чистая слизистая, а в выделениях могут появиться коричневые кусочки или прожилки.
После заживления на шеечной поверхности часто остаются следы воздействия тока, а растяжимость тканей шейки может снизиться, что увеличивает риск родовых разрывов. Поэтому диатермокоагуляцию не применяют у нерожавших женщин и тех, кто планирует еще рожать.
Однако для рожавших пациенток, особенно для тех, кто больше не собирается обзаводиться потомством, такое лечение вполне приемлемо. Поэтому метод диатермокоагуляции широко применяется в гинекологии для лечения самых разных поражений шейки.
Чтобы не нарушить процесс восстановления слизистой, после процедуры нельзя:
- Поднимать тяжести.
- Жить половой жизнью.
- Спринцеваться и вводить в половые пути лекарства, не рекомендованные гинекологом.
- Купаться в ванной, речке, бассейне.
- Перегреваться, посещая баню, сауну, долго находясь на солнце.
- Подвергаться тяжелым физическим нагрузкам и заниматься спортом.
- Пользоваться тампонами для сбора выделений.
Нарушение этих рекомендаций может привести к осложнениям диатермокоагуляции – кровотечениям, удлинению срока заживления тканей, воспалительным процессам, инфицированию болезнетворными микробами.
После диатермокоагуляции нужно несколько раз показаться врачу, который посмотрит, как происходит процесс восстановления, и, если нужно, назначит дополнительные процедуры.
Реабилитация
Реабилитация после операции длится недолго. Больные чувствуют себя удовлетворительно и быстро идут на поправку.
Чтобы ткани быстрее заживали, и не случился рецидив кровотечения, необходимо:
- Не купаться в водоемах,
- Не париться в бане,
- Отказаться от спиртного,
- Физически не перенапрягаться,
- Не сморкаться,
- Защищать нос от повреждений,
- Не трогать корочки и не отрывать их.
Правильно проведенная операция и стопроцентное выполнение всех врачебных предписаний сокращает время заживления слизистой, восстанавливает носовое дыхание, сводит к минимуму риск рецидивирования.
У пациентов, не соблюдающих врачебные предписания, могут возникнуть следующие осложнения:
- Стойкое затруднение носового дыхания, вызванное спазмом сосудов,
- Постоянное дыхание ртом,
- Снижение обоняния, обусловленное отеком тканей,
- Местное воспаление, связанное с бактериальным инфицирование раны,
- Кровотечения, вызванные самостоятельным удалением корки,
- Атрофические процессы в носу,
- Образование спаек.
Прижигание сосудов в носу – очень эффективный способ хирургического лечения различных патологий носовой полости и придаточных пазух. Его применяют, когда консервативные методики не дают ожидаемых результатов. Лечащий врач подбирает тот или иной метод коагуляции с учетом общего состояния больного, места локализации пораженного сосуда и размера очага поражения. Только устранив основную причину проблемы, можно нормализовать самочувствие пациента, восстановить носовое дыхание и укрепить стенки сосудов. Качественно и своевременно проведенная операция навсегда избавит пациентов от неприятных симптомов.
Как проводится диатермокоагуляция шейки матки
Лучшее время для проведения процедуры – 5-7 день цикла. В этом случае женщина будет гарантированно не беременна, а шейка может зарасти до следующего менструального кровотечения.
Процедура проводится амбулаторно. Поскольку шейка матки практически не имеет нервных окончаний, боли во время диатермокоагуляции женщина не испытывает. Однако в случае неприятных или болезненных ощущений пациентка получает местное обезболивание.
Для проведения процедуры женщина ложится на гинекологическое кресло. Под ягодицы или бедро укладывают специальную железную пластину. Никаких неприятных ощущений присутствие пластины не вызывает. Она просто нужна для создания электрической цепи.
В половые пути вводится зеркало, позволяющее хорошо осмотреть шейку матки. Шеечная поверхность очищается от выделений и обрабатывается специальными растворами, убивающими микробов и делающими патологические очаги более заметными. Это позволяет максимально точно определить и убрать измененные ткани.
Затем с помощью тонких игольчатых и более широких шариковых электродов проводится прижигание патологических очагов. Под действием тока высокой частоты ткани нагреваются до температуры 80-100 градусов. Происходит распад белка, который приводит к гибели клеток в патологическом очаге. Электричество прижигает не только сами ткани, но и кровеносные сосуды, поэтому на месте воздействия не возникает кровотечения.
Побочные эффекты
Как и многие другие техники, коагуляция сосудов иногда вызывает некоторые побочные эффекты. К ним относятся такие состояния:
- при прижигании сосудов глаза может развиться нарушение поля зрения;
- аллергическая реакция – появление на теле высыпаний и красных пятен. Иногда при индивидуальной непереносимости процедуры возникает дерматит;
- присоединение бактериальной инфекции, развитие воспалительного процесса. Это осложнение часто диагностируется у пациентов при неправильном уходе за кожей после процедуры;
- кровотечение – развивается при нарушении техники врачом. Чаще это случается при прижигании крупных сосудов.
Если операцию проводит квалифицированный врач и после сеанса больной придерживается всех рекомендаций специалиста, побочные эффекты возникают крайне редко.
Причины возникновения проблемы
Несмотря на все сложности классификации, можно обобщить некоторые причины маточного кровотечения. Условно их можно подразделить на органические и функциональные. Итак, аномальное маточное кровотечение может начаться:
- как проявление первых признаков менопаузы;
- по причине того, что высокий уровень эстрогена не уравновешивается соответствующим уровнем прогестерона при овуляции;
- при наличии любых гормональных сбоев, связанных с низкими показателями прогестерона;
- при ановуляции;
- перед менархе — травма по причине попадания инородного тела, насилия и прочее, раздражение зоны половых органов, проблемы с мочевыделительными путями;
- у подростков — у многих девочек встречаются эпизоды нерегулярного кровотечения в течение первых нескольких месяцев после менархе, обычно эта проблема разрешается без лечения, организм самостоятельно нормализует гормональный цикл и овуляцию, но иногда нерегулярные, обильные кровотечения не проходят — в таких случаях не обойтись без полного обследования организма;
- при инфекционных и некоторых других заболеваних (в т.ч. миоме, аденомиозе, полипах и прочее);
- при проблемах со свертываемостью крови;
- при заболеваниях эндокринной системы, печени или почек;
- при неправильно подобранных гормонах;
- при климаксе — атрофия или сильное истончение ткани во влагалище и матке, которые вызваны низкими показателями гормонов, рак или предрак эндометрия, использование средств для разжижения крови и др.
Лечение ВПЧ
Многих людей волнует вопрос: как избавиться от папиллом? Лечение папиллом так же, как и лечение остроконечных кондилом, должно быть комплексным.
Лечение вируса кондиломы предусматривает решение двух задач – нужно удалить кондилому и провести противовирусную терапию.
Для того, чтобы удалить кондиломы, используют различные методы: химиодеструкцию, криодеструкцию и радиоволновую хирургию. Применяется и удаление папиллом лазером.
Удаление кондилом в нашей клинике проводится при помощи аппарата «Surgitron» радиоволновым методом. В основе метода лежит испарение воды, содержащейся в клетках. Процедура малотравматична, заживление происходит быстро и с минимальным образованием рубцовой ткани.

1
Удаление кондилом при помощи аппарата «Surgitron»

2
Удаление кондилом при помощи аппарата «Surgitron»

3
Удаление кондилом при помощи аппарата «Surgitron»
В Интернете можно изучить всевозможные отзывы о лечении кондилом. Однако только специалист знает, как удалить папиллому и какой способ лечения ВПЧ подходит именно вам. В некоторых случаях рекомендуется лазерное удаление папиллом, в других – радиоволновое.
После удаления папиллом пациентам назначается прием противовирусных препаратов и средств для укрепления иммунной системы.
Проведение противовирусной и иммуностимулирующей терапии проводится строго индивидуально для каждого пациента с учетом клинической картины, локализации патологического процесса, данных лабораторного и инструментального исследования.
В клинике «МедикСити» работает команда высококвалифицированных врачей, применяющих самые передовые методики лечения. Мы лечим бесплодие, пиелонефрит, цистит, простатит, импотенцию, нейрогенный мочевой пузырь, недержание мочи при напряжении у женщин и другие урологические заболевания! Будьте здоровы с «МедикСити»!
Результаты колоноскопии
Дальнейшие назначения и действия врача зависят от результатов ФКС, от обнаружения или отсутствия какой-либо патологии в толстой кишке.
Неинформативная колоноскопия
Это бывает при плохом очищении кишечника, полноценный осмотр кишки не мог быть проведен из-за наличия каловых масс. В этом случае врач назначает повтор колоноскопии через год или в другое время.
Патологий не обнаружено
Дополнительные диагностические мероприятия не требуются. Повторная колоноскопия — через 5-10 лет.
Обнаружено 1-2 полипа размером менее 1 см
Если риск озлокачествления низок, то посмотреть рост полипов в динамике можно, повторно пройдя исследование через 5 лет.
Обнаружены полипы с высоким риском перерождения
Назначается повторная колоноскопия сроком менее чем через 5 лет. На опасность ситуации указывают следующие факты:
-
диагностирован полипоз (более 2 полипов в кишке);
-
размеры полипов превышают 1 см;
-
результаты биопсии показали, что полипы имеют высокую склонность к озлокачествлению;
-
наличие раковых клеток в полипе.
Также пройти ФКС в скором времени придется пациентам, у которых были обнаружены крупные полипы, но плохая подготовка кишечника помешала взятию биопсии или их удалению.
Полип есть, но его нельзя удалить во время колоноскопии
Может быть назначена полостная операция.
Диагностирован рак
Врач назначает дополнительное обследование с целью выявления стадии рака и характеристик опухолевого образования и лечение в соответствии с полученными результатами, пациент ставится на учет к онкологу и получает направление в онкологическую клинику для прохождения специализированного лечения.
Не удалось обследовать толстый кишечник полностью
Для дополнительной диагностики назначают рентгенографию с бариевой клизмой или виртуальную колоноскопию. Клизма с барием позволяет контрастно увидеть на рентгене патологические изменения толстого отдела кишечника: стенозы, опухоли, новообразования, полипы. Виртуальная колоноскопия — это альтернатива скрининговой колоноскопии, когда с помощью компьютерной томографии создается проекция толстого кишечника и анализируется его состояние.
В каких случаях электрокоагуляция противопоказана
К сожалению, для проведения данной методики по удалению бородавок допускают не всех пациентов. Как правило, врачи назначают другие процедуры пациентам с:
- индивидуальной непереносимостью к процедурам, связанным с воздействием электротока;
- нарушенный процесс свертываемости крови;
- онкологическими процессами;
- хроническими заболеваниями во время обострения;
- острыми инфекционными заболеваниями.
Электрокоагуляция переносится легко, и до сих пор остается востребованной, несмотря на появление новых и более современных методик по удалению новообразований на кожных покровах.
Электрокоагуляция вен при беременности
!
Более 30% беременных женщин подвержены возникновению сосудистых сеточек.
И возникает вопрос, можно ли делать процедуру при беременности? Беременность – деликатный период, который должен исключать все возможные риски. И при всех достоинствах метода, во время беременности и в последствии, при лактации, он противопоказан ввиду применения электрического тока и анестезии.
 Компрессионный трикотаж — эффективный метод профилактики заболеваний сосудов при беременности
Компрессионный трикотаж — эффективный метод профилактики заболеваний сосудов при беременности
Поэтому для лечения сосудов и профилактики развития варикозного расширения вен, специалист подберёт консервативный безмедикаментозный вариант лечения. Оказать помощь сосудам можно с помощью ношения компрессионного трикотажа, упражнений лечебной гимнастики, умеренной активности и правильного питания. Ежедневно можно выполнять самомассаж и наносить на конечности «НОРМАВЕН» крем для ног. Он абсолютно безопасен в период беременности, что доказано клиническими испытаниями.
Для точной диагностики обращайтесь к специалисту.
-
Золотухин И.А., Богачев В.Ю., Кириенко А.И. Особенности определения показаний к лазерной облитерации магистральных подкожных вен при варикозной болезни. Флебология. 2009. № 1.
-
Корчагина В.Ю. Эндовазальная электрокоагуляция с подкожным пересечением вен в лечении осложненных форм варикозной болезни нижних конечностей: автореф. дис. канд. мед. наук. Москва, 2008.
-
Соколов А.Л., Сапелкин С.В. Сравнительная характеристика лазерной и радиочастотной термооблитерации при варикозной болезни. Ангиология и сосудистая хирургия. 2012. Т. 18. № 1.
-
Малахов Ю.С., Аверьянов Д.А., Иванов А.В. Преимущества эндовенозной лазерной коагуляции в хирургическом лечении варикозной болезни. Ангиология и сосудистая хирургия. 2011. Т. 17. № 4.
- Proebstle T.M., Gul D., Lehr H.A., Kargl A., Knop J. Infrequent early recanalization of greater saphe.
Как проходит сеанс
Специальной подготовки для проведения коагуляции сосудов не требуется. В назначенное время больному нужно явиться в клинику для выполнения лечения. Во время процедуры специалист использует специальный лазерный светодиод, который проникает в область пораженных вен через небольшой прокол. Механизм прижигания больного сосуда заключается в лазерном облучении крови, что влечет за собой образование паровых пузырьков, которые воздействуют на венозную стенку. Этот процесс и называется прижиганием сосудистых клапанов. Сосудистые оболочки словно склеиваются между собой, а ток крови направляется в соседние здоровые сосуды.
2.Возможные причины невралгии тройничного нерва
Возможными причинами, вызывающими невралгию тройничного нерва, могут стать:
- опухолевые заболевания, сдавливающие нерв;
- травмы;
- оперативное лечение (например, у стоматолога);
- склеротические изменения.
Типичная невралгия носит волнообразный характер с периодами обострений и относительного благополучия. Начавшаяся боль достигает своего пика через 20 секунд, держится на этом уровне какое-то время, а потом «отпускает». При нетипичном течении заболевания возникшая боль постепенно нарастает в течение длительного времени без ослабления и захватывает обширные части лица.


































