Парентеральная питание
При парентеральным питании (ПП) нутриенты вводятся внутривенно. Если парентеральное питание полностью обеспечивает потребности организма в питательных веществах, его называют полным. Если частично – неполным. Вспомогательное – когда ПП назначается одновременно с энтеральным или пероральным.
Для того чтобы правильно проводить искусственное питание в целом, а парентеральное питание, в частности, в лечебном учреждении должна функционировать специальная служба нутритивной поддержки, со штатами, специальным оборудованием (контроль основного обмена, дозаторы), обеспеченная разнообразными питательными смесями и нутриентами.
В большинстве больниц, в том числе и в отделении, где я работаю, всего этого нет. Как нет и предпосылок, что в ближайшем обозримом будущем ситуация изменится в лучшую сторону. Но кормить больных надо, без этого они выздоравливают очень плохо. Ниже мы поговорим о том, как в условиях не слишком оснащенных отделений проводить ПП. Сразу скажу, что это субъективная точка зрения автора на данную проблему.
Уважаемые коллеги, следует помнить, что имеются официальные рекомендации МЗ РФ по проведению парентерального питания в хирургии. Если Вы, прочтя упомянутые рекомендации, поняли, как надо проводить ПП, располагаете соответствующими препаратами и оборудованием, написанный ниже текст можно не читать.
Контроль за остаточным объемом содержимого желудка
Причинами увеличения остаточного объема содержимого желудка (ОСЖ) может быть парез желудка, кишечника, стеноз привратника или обструкция тонкой кишки, прием препаратов, ослабляющие моторику ЖКТ (опиоиды, M-холиноблокаторы, катехоламины и др.). Понятно, что накопление жидкости и пищи в желудке увеличивает вероятность рвоты, регургитации, существенно увеличивает риск развития аспирационных осложнений. Динамический контроль за остаточным объемом содержимого желудка – обязательный компонент правильно проводимого энтерального питания.
Вот как это положение правильно реализовать:
Для определения остаточного объема желудочного содержимого в реальном масштабе времени, доступным способом является аспирация желудочного содержимого шприцом большого объема (минимум 60 мл), или опускание конца открытого зонда в емкость, расположенную ниже уровня кровати;
Проверяйте ОСЖ каждые 4 часа на протяжении первых 2 суток при проведении внутрижелудочного кормления пациента. После того как цель энтерального питания достигнута (удается обеспечить введение пациенту 70-100% смеси в сутки), контроль ОСЖ у больных не в критических состояниях может проводиться реже – каждые 6-8 часов. Однако у пациентов в критических состояниях он должен проводиться каждые 4 часа;
Если ОСЖ > 250 мл после второго измерения, у взрослых пациентов должен быть назначен препарат, стимулирующий моторную функцию;
Если ОСЖ больше 500 мл, необходимо прекратить энтеральное питание и переоценить переносимость при помощи принятого алгоритма, включающего физикальную оценку, оценку ЖКТ, динамику контроля гликемии, минимизацию обезболивания, и рассмотреть назначение препарата для стимуляции моторики, если еще не назначен;
Решение о проведении зонда ниже связки Трейца должно быть принято в случае, если при последовательных измерениях ОСЖ оставался > 500 мл;
Внимание. Особую актуальность выполнение мероприятий по контролю за ОСЖ приобретают при неизолированных верхних дыхательных путях больного
Для лечения используют прокинетики: домперидон по 10 мг в зонд 3-4 раза в сутки, при необходимости дозу повышают до 60 мг/сутки, или метоклопрамид по 10 мг в зонд или в/в 4 раза в сутки. Также стараются минимизировать применение или отменить препараты, ослабляющие кишечную моторику.
Сколько заживают швы
Каждый хирург стремится добиться заживления раны первичным натяжением. При этом восстановление тканей проходит в кратчайшие сроки, отечность минимальная, отсутствует нагноение, количество отделяемого из раны незначительное. Рубцевание при таком заживлении минимальное. Процесс проходит 3 фазы:
Воспалительная реакция (первые 5 дней), когда в область раны мигрируют лейкоциты и макрофаги, уничтожающие микробов, инородные частицы, разрушенные клетки. В этот период соединение тканей не достигло достаточной прочности, и они удерживаются вместе за счет швов. Фаза миграции и пролиферации (по 14-й день), когда в ране фибробластами производится коллаген и фибрин. Благодаря этому с 5-го дня формируется грануляционная ткань, прочность фиксации краев раны нарастает. Фаза созревания и перестройки (с 14-го дня до полного заживления). В эту фазу продолжается синтез коллагена и формирование соединительной ткани. Постепенно на месте раны формируется рубец.
Через сколько времени снимают швы?
Когда рана зажила настолько, что больше не нуждается в поддержке нерассасывающихся швов, их удаляют. Процедуру проводят в стерильных условиях. На первом этапе обрабатывают рану антисептиком, для удаления корочек используют перекись водорода. Захватив нить хирургическом пинцетом, пересекают ее у места вхождения в кожу. Аккуратно вытягивают нить с противоположной стороны.
Время снятия швов в зависимости от их локализации:
Швы на коже туловища и конечностей следует оставлять на месте от 7 до 10 дней. Швы на лице и шее снимают через 2–5 дней. Ретенционные швы оставляют на 2–6 недель.
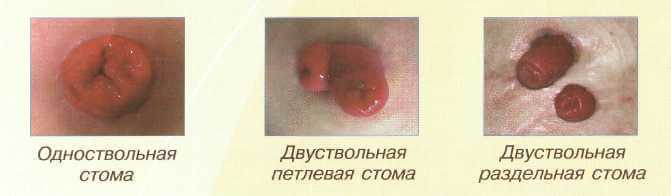
Виды стом
Если операция проводится на тонкой кишке, формируется илеостома. Если на толстой – колостома.
Стомы тонкой и толстой кишок различаются как по размерам, традиционным местам выведения на переднюю брюшную стенку, так и по характеру кишечного отделяемого, времени выделения содержимого из желудочно-кишечного тракта.
Различают одноствольные стомы (когда на животе формируется одно отверстие из кишки). Или двуствольные (выводится приводящий и отводящий конец кишечной трубки). Двуствольные стомы обеспечивают отвод кишечного содержимого из вышележащих отделов желудочно-кишечного тракта и отток содержимого из остальной части кишечника (выделяемого опухоли). Через второе отверстие стомы возможно введение лекарственных растворов.
 временнойпостоянной
временнойпостоянной
Илеостома
Размер (диаметр) стомы зависит от отдела кишечника, который подвергается стомированию. Тонкокишечная стома – илеостома – имеет меньшие размеры, так как просвет кишечной трубки в этом отделе кишечника от 2,5 до 6 см. Выделяемое илеостомы имеет жидкую консистенцию и выделяется в калоприемник непрерывно. Это связано с процессами пищеварения в данном отделе ЖКТ.
Место формирования илеостомы чаще всего по правой стороне передней брюшной стенки, на уровне пупка, несколько выше или ниже его. Точное место выведения зависит от патологического процесса в брюшной полости и оперативной необходимости.
Колостома
Толстокишечная стома – колостома – как правило больше в диаметре, ведь просвет толстой кишки составляет от 5 до 8 сантиметров. Отделяемые из колостомы массы имеют густую консистенцию и выделяются с периодичностью 2-3 раза в сутки. Такая особенность связана с пропульсивными сокращениями стенок толстой кишки и характером переваривания в толстой кишке: здесь происходит обратное всасывание воды в стенку кишки и завершается процесс пищеварения.
Место образования искусственного отверстия (колостомы) напрямую зависит от локализации поражения и следует за анатомическим расположением поперечно-ободной и терминальных отделов толстого кишечника.
1.Что такое срединная стернотомия
Срединная стернотомия – подготовительная хирургическая операция, направленная на обеспечение доступа к переднему средостению при оперативном лечении органов, расположенных в грудной клетке. Проведение срединной стернотомии позволяет не затрагивать плевральное пространство без необходимости.
В сравнении с латеральной торакотомией стернотомия является менее тяжёлым вмешательством и легче переносится пациентами, поскольку почти не затрагивает мышцы грудины. В послеоперационном периоде деятельность лёгких ограничена незначительно, а болевой синдром минимален.
Срединная стернотомия применяется не только при оперативном лечении, но и в диагностических целях. Эта операция обеспечивает доступ при заболеваниях лёгких, сердца, бронхов, лимфоузлов и важных кровеносных сосудов, питающих жизненно важные органы.
Диагностическая колоноскопия
Колоноскопия в качестве диагностики проводится для выявления патологий кишечника. Есть 2 вида диагностической колоноскопии:
1. Скрининговая. Она проводится людям старше 50 лет (реже — пациентам более молодого возраста) даже при условии отсутствия симптоматики. Задача данной процедуры: ранняя диагностика полипов толстой кишки, склонных к злокачественному перерождению, рака кишечника.
2. Контрольная. Контрольная диагностическая ФКС проводится для людей, находящихся в группе риска, то есть у которых есть или были уже полипы, рак толстой кишки, воспалительные заболевания кишечника.
Нередко в ходе проведения диагностической колоноскопии врач делает биопсию. В колоноскоп вставляются щипцы для взятия образца новообразования. Затем образец отправляют на гистологическое и цитологическое исследование.
В медицинском центре “Вита+” вы можете записаться на прием к эндоскописту, получить подробную профессиональную консультацию и пройти ФКС с анестезией, чтобы минимизировать неприятные ощущения.
Рекомендации рассмотрены и одобрены комитетом экспертов в следующем составе:
|
Аметов А.С. |
проф., зав. кафедрой эндокринологии ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Министерства здравоохранения Российской Федерации |
|
Анциферов М.Б. |
проф., главный врач ГБУЗ «Эндокринологический диспансер» Департамента здравоохранения г. Москвы, профессор кафедры эндокринологии ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Министерства здравоохранения Российской Федерации, главный внештатный специалист эндокринолог Департамента здравоохранения г. Москвы |
|
Мкртумян А.М. |
проф., зав. кафедрой эндокринологии и диабетологии ФГБОУ ВО «Московский государственный медико-стоматологический университет имени А.Е. Евдокимова» Министерства здравоохранения Российской Федерации |
|
Петунина Н.А. |
проф., зав. кафедрой эндокринологии лечебного факультета ФГАОУ ВО «Первый Московский государственный медицинский университет имени И.М. Сеченова» Министерства здравоохранения Российской Федерации (Сеченовский Университет) |
|
Халимов Ю.Ш. |
проф., начальник кафедры и клиники военно-полевой терапии ФГБВОУ ВО «Военно-медицинская академия имени С.М. Кирова», заместитель главного терапевта Министерства обороны Российской Федерации, главный внештатный специалист эндокринолог Комитета по здравоохранению Правительства Санкт-Петербурга |
Показания и противопоказания к PRP терапии.
Нужно понимать, что лечение суставов методом PRP– не панацея от всех проблем. Тем не менее это – один из наиболее безопасных способов консервативного лечения. В этом методе масса положительных сторон:
-
минимальный риск побочных явлений (пациент получает свой же биологический материал);
-
минимален риск заражения инфекциями;
-
процедура не занимает много времени (проводится в амбулаторном режиме);
-
действие не кратковременное, длительное;
-
можно ограничить прием НПВС и уберечь желудок от их влияния;
-
курс лечения отличается доступной стоимостью.
Все эти преимущества лечения тромбоцитами и плазмой обеспечивают приверженность пациентов к терапии. Ведь результат от внутрисуставной инъекции не заставляет себя долго ждать: эффект ПРП терапии начинает проявляться уже в первые часы.
Хороший результат, от введения плазмы, получается у пациентов с начальными стадиями остеоартроза и другой суставной патологией. Но когда повреждение сустава или связочного аппарата достигло декомпенсации, PRP инъекции могут оказаться малоэффективными, что безусловно является одним из недостатков методики. Кроме этого, есть еще недостатки:
-
инвазивность метода (пациенту нужно сначала сдать кровь, а потом еще получить внутрисуставную инъекцию);
-
существует риск заражения медиков инфекциями, передающимися через кровь;
-
нужно специальное оборудование, программируемые центрифуги, лабораторные расходники, антикоагулянт.
-
Все перечисленное – трудности преодолимы. Нужно лишь профессионально и ответственно относиться к процедуре PRP терапии сотрудникам клиники.
Период восстановления
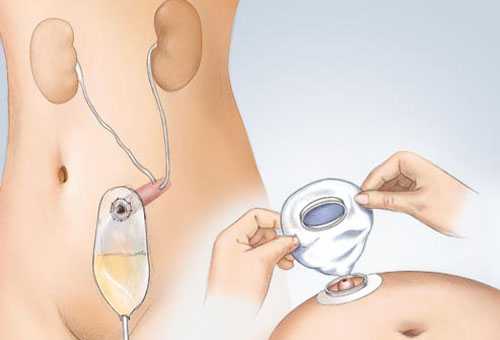 После операции пациент должен приложить максимум усилий, чтобы уменьшить риск развития осложнений. Проведение троакарной эпицистостомии чревато нарушением работы всей выделительной системы или отдельно мочевика.
После операции пациент должен приложить максимум усилий, чтобы уменьшить риск развития осложнений. Проведение троакарной эпицистостомии чревато нарушением работы всей выделительной системы или отдельно мочевика.
Для предотвращения этого пациенту надо регулярно имитировать естественное мочеиспускание. Его обучают специальным приёмам, которые тренируют орган выделительной системы. Такие манипуляции начинают проводить через 3 дня после постановки катетера.
Тренировка заключается в сохранении объёма выпиваемой жидкости и имитации акта мочеиспускания. Он заключается в регулярном пережатии дренажной трубки.
При установке эпицистостомы на длительный срок рекомендуется клапанный катетер. С ним мочевой пузырь будет периодически наполняться и опорожняться, то есть не произойдёт нарушение функции.
Эффект от постановки эпицистостомы зависит от правильного её использования. Для этого она должна быть всегда чистая, что поможет избежать послеоперационных осложнений.
В восстановительный период пациента учат ухаживать за катетером. Все действия должны выполняться тщательно вымытыми руками. Каждый день нужно обрабатывать кожу, которая прилегает к катетеру мыльным раствором, затем Хлоргексидином. Этот участок не должен мокнуть.
Нужно внимательно следить за наполняемостью мочеприёмника. Не следует дотягивать до максимального заполнения. В продаже есть одноразовые приёмники, они облегчают уход. Гигиенический душ можно принимать каждый день. От ванны придётся воздержаться в первое время после операции.
Менять катетер на новый нужно один раз в 1,5 месяца. Врачи рекомендуют всегда иметь при себе запасной катетер. Если один случайно выпадет, можно быстро вставить другой.
Питание при эпицистостоме нужно разнообразное, с большим содержанием клетчатки. Это помогает избежать запоров, которые вредны при установленном катетере. Жидкости нужно выпивать не менее 2 литров ежедневно, что предотвращает застой мочи, выводит вредные вещества из организма. Желательно исключить из меню солёные блюда и маринады.
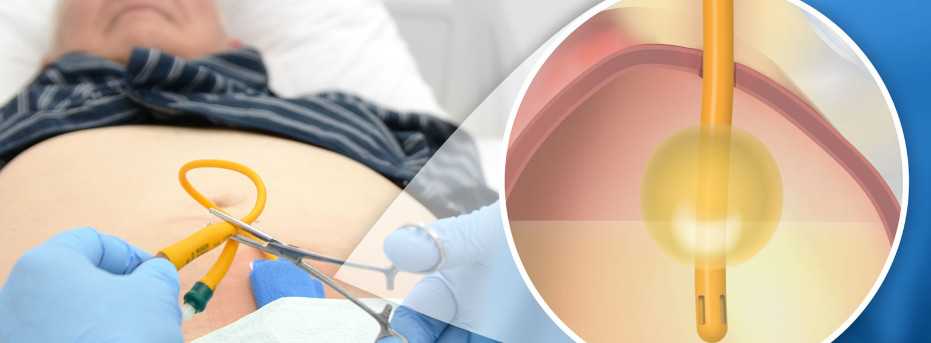
Троакарная эпицистостомия является современным и малотравматичным методом вывода мочи из организма. За таким катетером легко ухаживать, полноценной жизни он не мешает.
Цена на операцию зависит от медицинского центра, региона. Лучше записаться на приём к врачу, узнать о состоянии здоровья, необходимости проведения вмешательства, потом принимать окончательное решение.
Нужна ли подготовка
Часто троакарная эпицистостомия проводится в экстренном порядке, тогда подготовка заключается в сбривании волос в области лобка и лона. Применяется местное обезболивание. Место введения катетера обеззараживается.
Если хирургическое вмешательство идёт в обычном, плановом режиме, то назначаются лабораторные анализы мочи и крови, проверяется кровь на сахар и свёртываемость. Для проведения операции мочевой пузырь должен быть полный, что позволяет не травмировать соседние внутренние органы. Если нет возможности наполнить пузырь естественным способом, во время операции его наполнят через катетер воздухом или раствором фурацилина.
Рекомендации по уходу за очагом раны
Чтобы предотвратить распространение инфекции в послеоперационной полости и обеспечить её заживление важно держать послеоперационную полость в сухости и чистоте. Смену дренажа в период послеоперационной обработки раны следует проводить с учётом степени тяжести раны, памятки относительно использования средства по уходу за ней, советов врача
Смену дренажа в период послеоперационной обработки раны следует проводить с учётом степени тяжести раны, памятки относительно использования средства по уходу за ней, советов врача.
Ни в коем случае нельзя постоянно держать рану закрытой до момента снятия врачом швов.
Не стоит слишком часто делать перевязку, однако сменить её необходимо, когда она просочилась кровью либо гнойным отделяемым, загрязнилась либо отпала от раны.
Послеоперационный мониторинг осуществляется:
- При болезненности раны (в этом случае больному рекомендуется принимать назначенные доктором обезболивающие).
- С целью устранения болевых ощущений и отёчности вокруг раны.
- Когда, например, необходима фиксация верхней / нижней конечности в приподнятом положении после проведения операции на руке / ноге.
- Когда нужно, чтобы на ране какое-то время находился обёрнутый марлей (бинтом, стерильной салфеткой) холодный мешок в течение каждых 20 минут на протяжении двух часов.
Как при обработке раны с постхирургическим наложением швов, так и в период после удаления швов существует высокий риск раскрытия раны
В этот период соблюдайте особую осторожность и аккуратность при перевязке и смене дренажа, в частности при обработке послеоперационных полостей, размещённых на подвижных участках тела: максимально устраните напряжение в области шва / раны, чтобы они не разошлись, на протяжении 14 дней с момента хирургического вмешательства исключите физические нагрузки и подъём тяжестей. Соблюдайте рекомендации доктора
Помните, что свежая незарубцевавшаяся рана какое-то время может быть гиперчувствительной, закостеневшей, онемевшей, чуть возвышенной над поверхностью кожи. Также она может выглядеть отёкшей, покрасневшей, в то время как вокруг неё может наблюдаться зуд. Подобная симптоматика является нормальной реакцией в послеоперационный период заживления.
Обратитесь за помощью к специалисту в случае:
- образовавшегося покраснения в полости раны, болезненности, отёчности тканей внутри и вокруг неё;
- возникновения кровотечения;
- появления неприятного запаха из раны;
- увеличения гнойного экссудата;
- повышения до 38-39 °C температуры тела;
- общей вялости;
- продолжительного сохранения плохого самочувствия;
- раскрытия раны, расхождения швов.
ОБРАТИТЕ ВНИМАНИЕ!
Рубцевание и заживление раны занимает от нескольких недель до месяца. Всё это время она очень чувствительна. Этот факт следует учитывать при её обработке.
Очень важно защищать послеоперационную область, в которой установлен дренаж, от внешнего травмирования, избегать трения об узкую одежду. Перевязку и замену дренажа осуществлять по мере необходимости
В период заживления раны допускается её покрытие перевязочным материалом с предварительной обработкой антисептиком
Перевязку и замену дренажа осуществлять по мере необходимости. В период заживления раны допускается её покрытие перевязочным материалом с предварительной обработкой антисептиком.
Частые ошибки пациентов
Многие больные интересуются, нужно ли хотя бы периодически промывать свой катетер. Некоторые для осуществления задуманного используют Фурацилин, физраствор или вообще любые подручные антисептические жидкости. Но урологи категорически запрещают заниматься подобными экспериментами.
Причиной для столь твердой категоричности выступает повышение вероятности занесения инфекции. Если вводить жидкость в мочевой пузырь под давлением, используя шприц Жане или другие похожие инструменты, то это лишь позволит смыть с внутренних стенок катетера разные вещества. Речь идет о:
- слизи;
- солях;
- бактериальных пленках.
Все перечисленное отправляется через мочевой пузырь выше к почкам. При их ослабленной защите человек вместо пользы лишь навредит себе. При самом серьезном развитии сценария пациенту грозит уросепсис. Так называют распространение инфекции с последующим воспалением, которое часто заканчивается летальным исходом даже при экстренном реагировании.
Еще одним часто задаваемым вопросом по теме становится надобность применять антибиотики. Здесь однозначно точного ответа не существует, так как приходится учитывать наличие признаков воспалительного процесса. Речь идет о повышенной температуре, мутной отходящей жидкости, а также болевом синдроме в области низа живота и поясницы.
Если всего перечисленного у потерпевшего не имеется, и доктор одобряет отказ от программы антибиотиков, то причины их принимать нет. Не придется даже включать в терапевтическую схему уросептики.
Вместо этого лучше обратить внимание на правило обильного питья и следование азам лечебной диеты. Меню для нее предусматривает ограничение ряда привычных блюд, и надобность постоянно принимать фитопрепараты
Нелишним будет проконсультироваться на предмет употребления отвара мочегонного спектра действия.
Уролог подскажет, какой аптечный сбор подойдет конкретному подопечному, распишет правила приема и конкретную дозировку.
Энтеральное (зондовое) питание
Энтеральное питание – предпочтительный способ искусственного питания для пациентов с сохраненой функцией желудочно-кишечного тракта. Пища вводится при помощи назогастрального зонда, еюностомы, гастростомы, шейной эзофагостомы, назодуоденального зонда. Рано начатое зондовое питание предотвращает дегенеративные изменения кишечника и обеспечивает сохранность защитной функции ЖКТ. Оно, по сравнению с парентеральным питанием, стоит меньше и вызывает меньшее количество всяких осложнений.
Внимание. Обычно больным, у которых не ожидается наладить пероральное питание в ближайшие 3-5 суток, энтеральное питание назначают в первые 1-2 суток
Противопоказания к применению энтерального питания:
- Кишечная непроходимость;
- Непереносимость компонентов питательной смеси;
- Нарушение переваривания и всасывания.
На сегодняшний день для энтерального питания не рекомендуется использовать натуральные продукты и детское питание. Питательные смеси (включая гомоге-низированные и коммерческие молочные смеси без лактозы или на основе молока) коммерчески доступны и обеспечивают полный, сбалансированный рацион. Они могут использоваться для обычного кормления через рот или зонд.
Питательные смеси различаются по составу, калорийности, осмолярности и содержанию электролитов. Они более полно, по сравнению с натуральными жидкими продуктами, удовлетворяют по-требности организма пациента в нутриентах, лучше усваиваются, реже вызывают кишечные расстройства.
Смеси отличаются по своему назначению:
- Универсальные (стандартные) смеси содержат сбалансированный набор необходимых нутриентов, используются в качестве базового питания;
- Модульные смеси содержат только один нутриент и используются в качестве дополнения к основному питанию;
- Специализированные смеси назначаются при определенных состояниях и заболеваниях: легочной патологии, диабете, беременности, почечной, печеночной недостаточности;
- Иммуномодулирующие смеси, содержащие повышенные концентрации аргининина, современных жировых эмульсий (снижено отношение омега-6 к омега-3 жирным кислотам), назначают при септических состояниях.
Для уменьшения трудозатрат персонала, предпочтение должно отдаваться жидким, готовым к употреблению, смесям. Стандартные смеси почти изоосмолярны и содержат все необходимые элементы, их калорийность – примерно 1 ккал на 1 мл. Если нужно ограничить объем вводимой жидкости, используют малообъемные смеси с калорийностью 1,5-2 ккал/мл, они гиперосмолярны.
Восстановление после ФКС
Выполнение колоноскопии не требует обязательной госпитализации. Пациент может вернуться к своей повседневной жизни, как только пройдет действие седативных препаратов. Но в связи с этим в день прохождения обследования нельзя садиться за руль и управлять транспортными средствами. Также советуем приезжать в клинику с родственниками или друзьями, которые смогут сопроводить вас до дома.
Рекомендации пациенту по восстановлению после колоноскопии следующие:
После того как перестанут действовать седативные препараты, вы можете почувствовать спазмы и распирание в кишечнике. Эти ощущения вызваны углекислым газом, который применяется при колоноскопии, и они пройдут в скором времени. Ходьба способствует ускорению выхода газа из кишки и уменьшению неприятных ощущений.
-
В течение ближайших суток после процедуры нельзя принимать алкоголь, водить транспорт, следует освободить себя от работы, связанной с концентрацией внимания.
-
Если врач не порекомендовал вам особую диету, после колоноскопии можно вернуться к своему привычному рациону. Специальное питание назначается чаще всего после хирургического вмешательства в ходе процедуры: удаление полипов, новообразований.
-
Ближайшие сутки после исследования отдохните, на второй день уже можно выйти на работу и вернуться к привычной ежедневной деятельности.
-
Выполнение биопсии при ФКС может привести к небольшим кровяным выделениям в течение 1-2 суток после процедуры. Они чаще всего проявляются в виде незначительной примеси крови в кале.
-
Поинтересуйтесь, когда можно продолжить прием препаратов, если врач перед колоноскопией внес корректировки в их прием.
-
Процедура может привести к непродолжительному запору (не более 3 дней). Это объясняется тем, что перед исследованием вы полностью очистили кишечник с помощью слабительных препаратов, и по сути запора у вас нет. Однако если после колоноскопии стула нет более 3 дней, советуем обратиться к врачу.
Появление болей в животе, анального кровотечения, повышение температуры после колоноскопии — причины немедленно обратиться к врачу!