Как проводится торакоскопия?
Торакоскопия — это малоинвазивная операция, поэтому проводится она только в стационаре и в операционной или ином помещении, которое оснащено необходимым оборудованием:
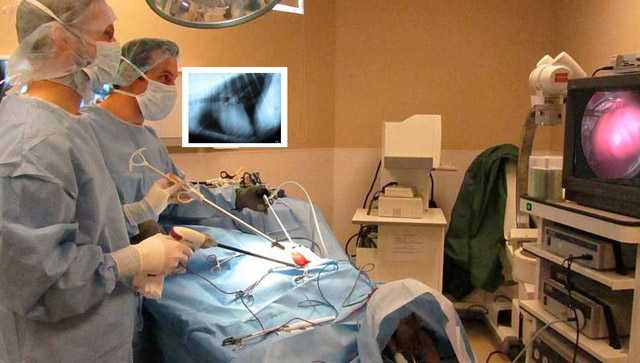
- Аппаратура для освещения, монитор;
- Аспиратор, троакары, зажимы, коагуляторы и другие инструменты;
- Эндоскоп, эндовидеокамера;
- Стерильный перевязочный материал, салфетки, перчатки.
В помещении, где будет проводится торакоскопия, соблюдаются стерильные условия. Средний и младший медицинский персонал следит за чистотой, своевременной обработкой и подготовкой инструментов, помогает хирургу во время процедуры.
От хирурга, проводящего торакоскопию, требуется крайняя аккуратность, точность движений и высокое мастерство, поскольку манипулируя в ограниченном пространстве он рискует повредить рядом расположенные структуры.
Как правило, торакоскопические вмешательства проводятся под общей анестезией ввиду необходимости односторонней легочной вентиляции и довольно большой продолжительности операции, во время которой пациент должен сохранять неподвижность. В редких случаях (биопсия плевры, например, противопоказания к общему наркозу), возможна местная анестезия.
Операция торакоскопия проходит в несколько последовательных этапов:
- Пациент снимает одежду с верхней половины тела, ложится на здоровый бок, под который кладут валик, руку поднимает к голове, мужчинам медсестра удаляет волосяной покров в области предстоящих проколов;
- Местное обезболивание достигается инфильтрацией тканей новокаином, лидокаином, тримекаином, при необходимости общей анестезии вводятся соответствующие препараты внутривенно, а в трахею помещается интубационная трубка для обеспечения вентиляции легкого на противоположной операции стороне;
-
Определение места прокола грудной стенки, куда будет введен торакоскоп — обычно на уровне IV, V или VI межреберий по задней подмышечной линии, обработка точки прокола антисептическим средством, ограничение ее стерильными салфетками;
- Обеспечение вентиляции только одного легкого;
- Когда орган немного спадется, хирург производит разрез кожи и мягких тканей межреберного промежутка скальпелем, а прокол осуществляется троакаром;
- После извлечения острого стержня из троакара, в него помещают торакоскоп с видеокамерой, которой хирург будет аккуратно вращать и двигать в полости тела, осматривая те зоны, которые интересуют больше всего;
- При необходимости эвакуации содержимого грудной полости, производства некоторых манипуляций хирург может сделать еще несколько проколов, сквозь которые будут введены дополнительные инструменты (биопсийные иглы, ножницы, щипцы и др.);
- Выведение инструментов, установка дренажных трубок по завершении торакоскопии, наложение швов на разрезы, обработка кожи антисептиками, укрытие ран стерильными салфетками или пластырем.
Подготовка к колоноскопии с помощью препарата «Флит фосфо-сода»
В день накануне исследования утром (оптимально — в 7-00) следует выпить 200 мл прозрачной жидкости (вода, сок). Чрез 1-2 часа можно позавтракать – завтрак должен быть легким (каша или хлеб). После завтрака следует принять препарат, разведя содержимое флакона (45 мл) в половине стакана воды. Раствор надо запить одним или (лучше) двумя стаканами прозрачной жидкости. Вместо обеда (оптимально – в 13-00) пьют не менее 1 л жидкости (воды). В место ужина (в 19-00) – 200 мл (1 стакан). Сразу после этого принимается вторая доза препарата (45 мл, разведенные в половине стакана воды). До того, как лечь спать, надо будет выпить еще жидкости, так, чтобы общий суточный объем составил не менее 2,5-3 литров.
Утром до проведения колоносокпии ничего есть нельзя.
Попить и покушать можно будет сразу после проведения исследования.
Как подготовить пациента к процедуре
Так как методика инвазивна, перед ее назначением рекомендуется лабораторное обследование больного. Это анализы на инфекции, передающиеся через кровь (сифилис, ВИЧ, вирусные гепатиты) и клиническое исследование крови: уточняем уровень гемоглобина, тромбоцитов, оцениваем общее состояние здоровья.
Кроме анализов, подготовка к PRP требует от пациента: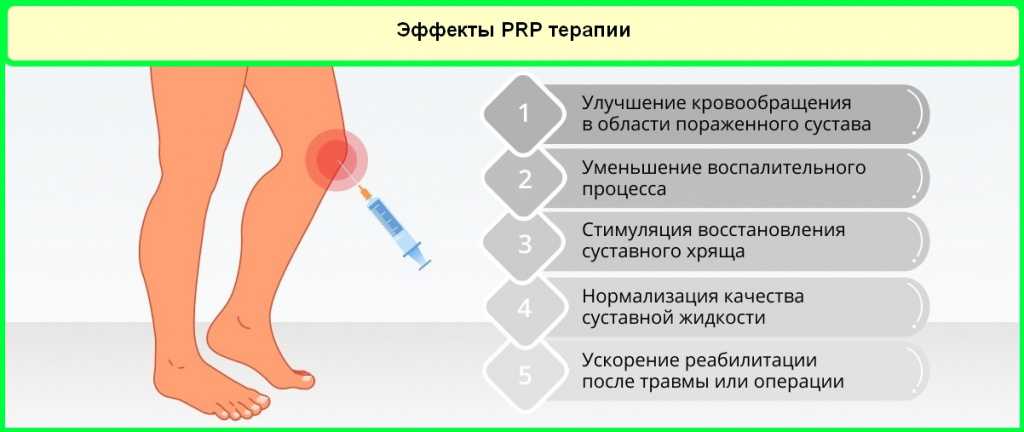
-
не применять антикоагулянты и другие антитромботические препараты в течение 3-4 дней перед процедурой забора крови;
-
по возможности, ограничить прием НПВС за 2-3 дня до взятия порции крови, так как эти препараты ухудшают свертываемость;
-
за три дня до визита отказаться от курения и употребления алкоголя;
-
ограничить, по возможности, прием анальгетиков, что может стать проблемой при выраженной патологии суставов;
-
расширить меню за счет фруктов и свежих овощей с аскорбиновой кислотой;
-
организовать себе полноценный сон и отдых за 2-3 дня до и после взятия порции крови;
-
исключить или скорректировать стрессовые ситуации, чтоб уберечься от неприятных расстройств при уколе – головокружения, обморока.
Сама процедура взятия биологического материала проста: в шприц, обработанный изнутри антикоагулянтом или специальный вакутайнер, набирают 10-15 мл венозной крови пациента и берут в работу, готовят из цельной крови препарат плазмы PRP для внутрисуставного введения.
Технологический процесс не длительный, получают PRP плазму за 10 мин. После чего делают внутрисуставную инъекцию.
Проведение
Выполнение инъекций может проводиться несколькими (разными) методами, разновидность выбирается косметологом в зависимости от зоны и состояния кожных покровов.
Папульная техника
Препарат вводят в средние и поверхностные слои дермы. Иглу располагают под острым углом (примерно 15 градусов) и держат ее срезом вверх. На поверхности кожи образуются небольшие возвышения – папулы, заполненные введенным веществом, которое постепенно распределяется в окружающих тканях. При использовании средств на основе синтезированной гиалуроновой кислоты процесс восстановления может занять до 3-х дней. При использовании препарата CURACEN – от 20 до 60 минут. Последствия такой косметической процедуры положительные, биоревитализация отличается долговременным сохранением эффекта благодаря замедленному рассасыванию препарата.
Средний размер бугорков составляет около 4 мм. В особо нежных участках (вокруг глаз и губ) создают папулы меньшего размера, диаметром до 2-х мм.
Бугорковая или микропапульная техника
Уколы делают иглой длиной 4 мм, под углом 45 градусов. За счет этого действующие вещества попадают в самые глубокие слои дермы. Внешне кожа остается ровной, визуально заметны только следы от инъекций.
Линейно-ретроградная техника
Суть методики состоит во введении состава длинной иглой (до 13 мм), которую после прокола проводят параллельно поверхности кожи через средние слои. На обратном движении шприца вводят действующее вещество.
За счет использования этой техники специалистам удается снизить количество уколов, а глубокое проникновение иглы дополнительно стимулирует регенеративные процессы кожи. На сколько хватит эффекта от биоревитализации лица таким способом, во многом зависит от мастерства косметолога, индивидуальных особенностей пациента и домашнего ухода. В среднем этот срок составляет от 6 месяцев до 1 года.
Подготовка пациента к торакоскопии
Медицинская торакоскопия обычно проводится в кабинете эндоскопии. Применяется седация с местной анестезией. Эпинефрин может быть добавлен к лидокаину, чтобы минимизировать кровотечение в месте введения троакара.
Пациентов помещают в положении лежа на боку, пораженной стороной вверх. Круглый валик помещается под грудную клетку, когда пациент находится в нужном положении, чтобы изогнуть позвоночный столб вверх, максимально расширив межреберные промежутки пораженной стороны. Чтобы еще больше расширить межреберные промежутки, рука пациента расположена под прямым углом к телу. В очень редких случаях используется положение лежа на спине или на животе.
Из-за минимально инвазивного характера процедуры многие пациенты могут быть выписаны в тот же день. В большинстве случаев полное разрешение пневмоторакса происходит в течение нескольких минут. После того, как рентгенограмма грудной клетки подтверждает расширение легких, грудную канюлю удаляют, пока пациент еще находится в процедурном кабинете.
Как проводится торакоскопия?
Торакоскопия — это малоинвазивная операция, поэтому проводится она только в стационаре и в операционной или ином помещении, которое оснащено необходимым оборудованием:
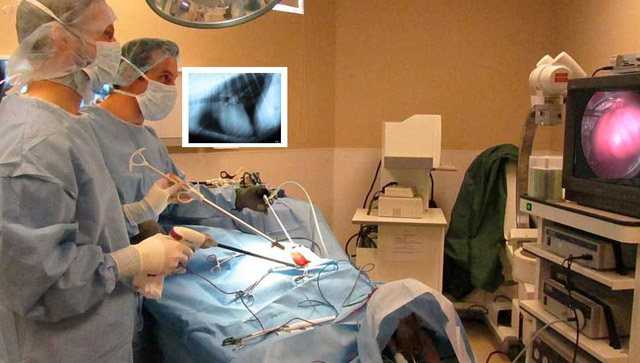
- Аппаратура для освещения, монитор;
- Аспиратор, троакары, зажимы, коагуляторы и другие инструменты;
- Эндоскоп, эндовидеокамера;
- Стерильный перевязочный материал, салфетки, перчатки.
В помещении, где будет проводится торакоскопия, соблюдаются стерильные условия. Средний и младший медицинский персонал следит за чистотой, своевременной обработкой и подготовкой инструментов, помогает хирургу во время процедуры.
От хирурга, проводящего торакоскопию, требуется крайняя аккуратность, точность движений и высокое мастерство, поскольку манипулируя в ограниченном пространстве он рискует повредить рядом расположенные структуры.
Как правило, торакоскопические вмешательства проводятся под общей анестезией ввиду необходимости односторонней легочной вентиляции и довольно большой продолжительности операции, во время которой пациент должен сохранять неподвижность. В редких случаях (биопсия плевры, например, противопоказания к общему наркозу), возможна местная анестезия.
Операция торакоскопия проходит в несколько последовательных этапов:
- Пациент снимает одежду с верхней половины тела, ложится на здоровый бок, под который кладут валик, руку поднимает к голове, мужчинам медсестра удаляет волосяной покров в области предстоящих проколов;
- Местное обезболивание достигается инфильтрацией тканей новокаином, лидокаином, тримекаином, при необходимости общей анестезии вводятся соответствующие препараты внутривенно, а в трахею помещается интубационная трубка для обеспечения вентиляции легкого на противоположной операции стороне;
-
точки доступа при торакоскопии Определение места прокола грудной стенки, куда будет введен торакоскоп — обычно на уровне IV, V или VI межреберий по задней подмышечной линии, обработка точки прокола антисептическим средством, ограничение ее стерильными салфетками;
- Обеспечение вентиляции только одного легкого;
- Когда орган немного спадется, хирург производит разрез кожи и мягких тканей межреберного промежутка скальпелем, а прокол осуществляется троакаром;
- После извлечения острого стержня из троакара, в него помещают торакоскоп с видеокамерой, которой хирург будет аккуратно вращать и двигать в полости тела, осматривая те зоны, которые интересуют больше всего;
- При необходимости эвакуации содержимого грудной полости, производства некоторых манипуляций хирург может сделать еще несколько проколов, сквозь которые будут введены дополнительные инструменты (биопсийные иглы, ножницы, щипцы и др.);
- Выведение инструментов, установка дренажных трубок по завершении торакоскопии, наложение швов на разрезы, обработка кожи антисептиками, укрытие ран стерильными салфетками или пластырем.
К какому врачу обратиться
Назначить выполнение торакоскопии может пульмонолог или торакальный хирург. При необходимости пациенту может рекомендоваться консультация онколога и проведение других диагностических процедур (КТ, МРТ, ангиография сосудов легких и пр.).
Торакоскопия относится к малоинвазивным и высокоинформативным видам исследования плевральной полости, легких, органов средостения и перикарда. При необходимости эта процедура может дополняться забором биопсийного материала, лечебными манипуляциями и иногда заменяет полостные травматичные вмешательства. В некоторых случаях торакоскопия не может заменяться другими видами исследования и является единственным малоинвазивным способом для получения всех данных о заболевании.
Торакальный хирург А. В. Маслов рассказывает о торакоскопии:
Виды
Вводить гиалуроновую кислоту можно разными способами. В зависимости от метода введения будет отличаться стоимость и другие особенности. Наиболее простой вид ревитализации – инъекционный. Степень травматизма минимальная и затрагивает только поверхностные слои.
Инъекционная биоревитализация
Ревитализация проводится в стерильных условиях с использованием современных проверенных препаратов. Инъекция вводится в глубоко в дерму при помощи шприца, оснащенного тонкой иглой. Чаще всего используется точечная техника (проколы следуют друг за другом на расстоянии до 1,5 см).
Так как процедура травматичная, ее проводят в сочетании с местной анестезией
Вместе с косметологом важно заранее выбрать правильный метод, как делать биоревитализацию лица, чтобы исключить противопоказания и подобрать оптимальный вариант. Существует два основных:
- Ручной. Специалист лично выполняет инъекции, за счет этого снижается количество повреждений.
- Аппаратный. Вещество вводят специальным прибором. Отличается более агрессивным воздействием, косметическое средство распределяется максимально равномерно.
Восстановление занимает 1-3 дня, по истечении этого срока эффект становится хорошо заметен.
Безинъекционная биоревитализация
В этом случае гиалуроновая кислота вводится с использованием вспомогательных технологий. Риск осложнений минимален, восстановления после сеанса не требуется. Методика делится на несколько разновидностей:
- Крио-биоревитализация. Подразумевает использование жидкого азота.
- Ультрафонофорез. Препарат попадает в кожу под воздействием ультразвука.
- Ионофорез. Вещество проникает в дерму благодаря гальваническому току. Также он стимулирует обменные процессы и регенерацию.
- Магнитофорез. Гиалуроновая кислота вводится с помощью магнитных волн.
Любой из этих вариантов можно использовать при наличии определенных противопоказаний или для клиентов, которые боятся уколов.
Лазерная биоревитализация
Ее выделяют в особую категорию, так как помимо препарата эффект оказывает и само лазерное излучение. За счет этого удается получить следующие результаты:
- Улучшение микроциркуляции крови и лимфы. Это обеспечивает дополнительный приток кислорода и полезных веществ.
- Уменьшение воспалений.
- Усиление выработки каркасных белков.
- Корректировка неровностей микрорельефа и микрошрамов от акне.
С помощью лазера косметологи вводят низкомолекулярные разновидности гиалуроновой кислоты. Она лучше проникает в кожу, обладает повышенным стимулирующим воздействием на фибробласты.
Диагностическая колоноскопия
Колоноскопия в качестве диагностики проводится для выявления патологий кишечника. Есть 2 вида диагностической колоноскопии:
1. Скрининговая. Она проводится людям старше 50 лет (реже — пациентам более молодого возраста) даже при условии отсутствия симптоматики. Задача данной процедуры: ранняя диагностика полипов толстой кишки, склонных к злокачественному перерождению, рака кишечника.
2. Контрольная. Контрольная диагностическая ФКС проводится для людей, находящихся в группе риска, то есть у которых есть или были уже полипы, рак толстой кишки, воспалительные заболевания кишечника.
Нередко в ходе проведения диагностической колоноскопии врач делает биопсию. В колоноскоп вставляются щипцы для взятия образца новообразования. Затем образец отправляют на гистологическое и цитологическое исследование.
В медицинском центре “Вита+” вы можете записаться на прием к эндоскописту, получить подробную профессиональную консультацию и пройти ФКС с анестезией, чтобы минимизировать неприятные ощущения.
Причины патологии
Медицинская практика показывает, что причинами образования плевритов в полости плевры довольно часто являются те или иные формы онкологических патологий, чаще – рака легкого.
Нормально функционирующие плевральные листки каждый час выделяют около 100 мл жидкости, способной помочь свободному движению лёгкого при дыхании. Лимфатические сосуды, пронизывающие плевру, всасывают жидкость. Поэтому рентгенография не обнаруживает экссудата в полости плевры у здорового человека.
Если же равновесие между скоростью выделения плевральной жидкости и ее всасывания нарушается, то это приводит к образованию плеврита. Часто они – сигналы распространения первичной онкологии лёгкого на плевральные листки либо, если речь идет о раке других органов, сигналы проникновения в плевру метастазов.
Развитие раковой опухоли способствует циркуляции оторвавшихся атипичных клеток в кровеносном русле, часть из которых прикрепляется к плевральным листкам.
Метастазы в листках плевры провоцируют обструкцию лимфососудов, вследствие чего всасывание жидкости из грудной полости нарушается.
Опухоль сосудов лимфатической системы также вносит дисбаланс в нормальную транспортировку жидкости по лимфатическому руслу. Лимфатические узлы, засоренные атипичными клетками, перестают выполнять функцию насоса. Если опухоль поражает легочную паренхиму, скорее всего, произойдет попадание жидкости в полость груди вследствие повышения гидростатического давления.
Все описанное может проявляться одновременно, возможно и превалирование одного над другим. От этого будет зависеть выбор лечебной тактики.
Конечно же, появление плеврита не всегда обусловлено раковым заболеванием. Он может возникнуть без повреждения листов плевры, например, при доброкачественных опухолях яичников. В подавляющем большинстве случаев специальное лечение не требуется, плеврит проходит сам при удалении яичника, измененного новообразованием.
Интенсивность накопления жидкости может быть разной: от нескольких трех дней до нескольких недель образуется клинически ощутимый литр. Почему клинически ощутимый? Меньший объем скопившейся жидкости, как правило, человека не беспокоит. Когда жидкости примерно литр, происходит уменьшение объёма полости груди. Легким невозможно полностью расправляться, начинает «поджимать» сердце, так как сокращения даются ему сложнее. Впоследствии возникают:
- Недостаточность полноты вдоха;
- Утяжеленное сердцебиение;
- Сухой кашель;
- Отёки ног;
- Одышка.
Техника проведения
Торакоскопия выполняется в условиях стационара в специально оборудованном помещении. Торакоскопический кабинет должен быть оснащен необходимыми осветительными приборами, мониторами, инсуфляторами, аспираторами, эндовидеокамерами, эндоскопами с набором инструментов для лапароскопических манипуляций (троакары, зажимы, ножницы, захваты, электрокоагуляторы, щипцы).
Перед началом проведения исследования пациент подписывает согласие на выполнение торакоскопии. Если больной является ребенком, то эта процедура проводится его родителями или опекунами.
Торакоскопия выполняется в такой последовательности:
- Больной раздевается до пояса и укладывается на кушетку на здоровый бок. Примерно посередине грудной клетки под бок подкладывается валик. При необходимости медицинская сестра сбривает волосы в области разреза.
- Для обезболивания процедуры проводится местная анестезия (инфильтрационное введение растворов новокаина, лидокаина или тримекаина) или общий эндотрахеальный наркоз (после введения внутривенного обезболивающего и снотворного препарата больной засыпает и в его дыхательные пути вводится эндотрахеальная трубка для дыхания через специальный наркозный аппарат, обеспечивающий ИВЛ).
- Врач определяет точку разреза (прокола), через который будет вводиться торакоскоп. Как правило, она располагается в области 4-го или 5-го межреберья. Выбранную зону обрабатывают антисептическими растворами и обкладывают стерильными салфетками.
- После спадения легкого врач выполняет небольшой разрез при помощи скальпеля, а прокалывание тканей межреберья проводит при помощи троакара.
- Стилет, находящийся в этом инструменте, извлекают и через канюлю троакара вводят торакоскоп. Для того чтобы оптическая система прибора не запотевала, его конец на некоторое время (перед введением) погружают в стакан с нагретой стерильной водой.
- После введения торакоскопа в плевральную полость врач начинает аккуратно продвигать и поворачивать прибор, осматривая необходимые области.
- Для выполнения манипуляций и аспирации жидкости делается еще 2-3 дополнительных разреза, в которые вставляются троакары. Впоследствии через них вводятся иглы для биопсии, ножницы, бронхоскопические щипцы и другие необходимые инструменты. Эти действия выполняются под контролем зрения – врач видит весь процесс на мониторе. При заборе тканей для анализа образцы биопсийного материала сразу же направляются в лабораторию.
- При необходимости процедура торакоскопии дополняется лечебными манипуляциями.
- После завершения исследования устанавливается дренажная система.
- Через один из разрезов врач проводит вакуумный дренаж, а остальные заклеивает лейкопластырем и дополняет антисептической повязкой.
В зависимости от сложности клинического случая торакоскопия может длиться около 1-2 часов. Торакоскопические операции выполняются на протяжении 2,5-3 часов.
Пациент после проведения торакоскопии остается в стационаре под медицинским наблюдением. В течение первого часа после процедуры основные физиологические показатели и состояние дренажной системы контролируются через каждые 15 минут. Следующие два часа показатели снимаются через каждые 30 минут, а в последующие два – через каждый час. При возникновении болей пациенту сразу же вводятся наркотические анальгетики, обеспечивающие быстрый обезболивающий эффект.
Спирометрия с бронхолитиком
Один из вариантов проведения ФВД – исследование с ингаляционным тестом. Такое исследование похоже на обычную спирометрию, но показатели замеряют после вдыхания специального аэрозольного препарата, содержащего бронхолитик. Бронхолитик – это препарат, расширяющий бронхи. Исследование покажет, есть ли скрытый бронхоспазм, а также поможет подобрать подходящие для лечения бронхорасширяющие средства.
Как правило, проведение исследования занимает не больше 20 минут. О том, что и как нужно делать во время процедуры, расскажет врач. Спирометрия с бронхолитиком также совершенно безвредна и не доставляет никаких дискомфортных ощущений.
Врачи, выполняющие исследование функции внешнего дыхания
Шундева Оксана Вениаминовна
Врач-аллерголог, врач высшей категории
Стаж 39 лет
Записаться на прием
Орлова Татьяна Владимировна
Врач — аллерголог-иммунолог, пульмонолог, врач высшей категории
Стаж 38 лет
Записаться на прием
Методика проведения
Функция внешнего дыхания – это исследование, которое проводят с использованием специального прибора – спирометра. Он позволяет зафиксировать скорость, а также объем воздуха, который попадает в легкие и выходит из них. В прибор встроен специальный датчик, который позволяет преобразовать полученную информацию в формат цифровых данных. Эти расчетные показатели обрабатывает врач, проводящий исследование.
Обследование проводят в положении сидя. Пациент берет в рот одноразовый загубник, соединенный с трубкой спирометра, нос закрывает зажимом (это необходимо для того, чтобы все дыхание происходило через рот, и спирометр учитывал бы весь воздух). При необходимости врач подробно расскажет алгоритм процедуры, чтобы убедиться в том, что пациент все понял правильно.
Затем начинается само исследования. Нужно выполнять все указания врача, дышать определенным образом. Обычно тесты проводят несколько раз и рассчитывают среднее значение – чтобы минимизировать погрешность.
Пробу с бронхолитиком проводят для оценки степени обструкции бронхов. Так, проба помогает отличить ХОБЛ от астмы, а также уточнить стадию развития патологии. Как правило, сначала проводят спирометрию в классическом варианте, затем – с ингаляционным тестом. Поэтому исследование занимает примерно в два раза больше времени.
Предварительные (не интерпретированные врачом) результаты готовы практически сразу.
- Суточное мониторирование артериального давления
- Регистрация акустических стволовых вызванных потенциалов (АСВП)

































