Источники
- Lipoma. NHS, https://www.nhs.uk/conditions/lipoma/.
- Lipoma – arm. MedLine Plus, https://medlineplus.gov/ency/imagepages/1209.htm.
- Lipoma. Ocerview. Mayo Clinic, https://www.mayoclinic.org/diseases-conditions/lipoma/symptoms-causes/syc-20374470.
- МКБ 10 — Международная классификация болезней 10-го пересмотра, https://mkb-10.com/index.php?pid=1680.
- What is Lipoma? WebMD, .
- Adiposis dolorosa. U.S. National Library of Medicine, https://ghr.nlm.nih.gov/condition/adiposis-dolorosa.
- Breast lipoma. Dr Ayla Al Kabbani and Radswiki et al. https://radiopaedia.org/articles/breast-lipoma.
- Spinal Lipomas, Jeffrey P. Blount and Scott Elton, Medscape, https://www.medscape.com/viewarticle/405673_2.
- «Фиксированный» спинной мозг (обзор литературы) – тема, АВ Рудакова, 2011, https://cyberleninka.ru/article/n/fiksirovannyy-spinnoy-mozg-obzor-literatury.
Как пациента готовят к операции по поводу рака легкого?
Перед хирургическим вмешательством больной проходит всестороннее обследование, которое помогает оценить размер, локализацию, количество опухолевых очагов, стадию заболевания, выявить очаги в регионарных лимфатических узлах и отдаленные метастазы. Это помогает разобраться, возможна ли радикальная операция в данном случае, и какой вариант хирургического вмешательства оптимален. Применяют такие методы диагностики, как компьютерная томография, магнитно-резонансная томография, ПЭТ-КТ, цитологическое исследование мокроты, биопсия ткани легкого. Могут быть назначены эндоскопические исследования: бронхоскопия, эзофагоскопия (исследование пищевода), эндоУЗИ. Чтобы оценить состояние внутригрудных лимфатических узлов, выполняют медиастиноскопию. Торакоскопия позволяет провести биопсию, оценить состояние плевры.
Также в предоперационное обследование входят:
- Функциональные легочные тесты. Они помогают оценить дыхательную функцию, выяснить, сможет ли ее обеспечить оставшаяся легочная ткань.
- Оценка состояния сердечно-сосудистой системы и других внутренних органов.
- Стандартное предоперационное обследование, которое включает общий и биохимический анализы крови, общий анализ мочи, исследование свертываемости, группы крови, резус-фактора, тесты на инфекции (ВИЧ, сифилис, вирусные гепатиты).
Хирург должен выяснить, какими сопутствующими заболеваниями страдает пациент, какие лекарственные препараты он постоянно принимает, есть ли у него аллергические реакции на лекарства.
Предварительно врач объясняет пациенту, какой вид операции планируется, с какой целью, каковы возможные риски, какие могут быть осложнения, последствия. Получив от доктора всю необходимую информацию, пациент или его законный представитель должен подписать информированное письменное согласие.
Как показывает статистика, удаление злокачественных опухолей легких возможно лишь примерно у 30% пациентов. У остальных противопоказаниями к радикальной операции становятся:
- прорастание злокачественной опухоли в соседние органы, в результате чего ее невозможно удалить полностью;
- злокачественная опухоль в пределах легкого, которая неоперабельная из-за размеров, особенностей локализации;
- множественные метастазы;
- выраженная дыхательная, сердечно-сосудистая недостаточность;
- тяжелые поражения внутренних органов.
Когда в период реабилитации нужно обратиться к врачу
Немедленно обращайтесь к врачу, если появились такие симптомы:
- боль в спине, которая не утихает, усиливается;
- жжение в районе поврежденного диска;
- нарушение мочеиспускания;
- боль в животе, руках, ногах;
- онемение рук, ног;
- жар;
- спазм, напряженность мышц спины;
- слишком сильный отек в районе больного диска;
- сукровица, которая сочится из швов.
Эти симптомы говорят об осложнениях, которые могут быть следствием попадания в рану инфекции, гнойного воспаления, начала патологического сужение (стеноз) позвоночного канала, когда костные/хрящевые структуры задевают нервные корешки, и других осложнений, включая рецидив межпозвонковой грыжи.
А если возникают показания к восстановительной операции? Кто и как принимает решение?
Здесь ситуация нередко выглядит иначе. Дело в том, что пациенты, уже добившись значимого результата по снижению веса, нередко замалчивают имеющиеся у них сопутствующие проблемы и обращаются к бариатрическому хирургу уже в запущенных ситуациях. До этого пациенты с белковой недостаточностью могут долго и безуспешно лечиться у , лимфолога, с болями в костях почему-то предпочитают обращаться к ортопедам, , ревматологам
Хотя мы всех заранее предупреждаем о необходимости систематического наблюдения в бариатрическом центре, приеме витаминно- минеральных препаратов, своевременной сдаче контрольных анализов, и что немаловажно — о необходимости своевременно извещать нас обо всех нежелательных побочных эффектах. Для специалиста причина тех или иных нежелательных симптомов часто выглядит вполне очевидно
Возможные осложнения в послеоперационный период
После проведения больших медицинских манипуляций у пациента часто развивается тяжелое состояние, как ответная реакция организма на травму. В основном такое состояние проходит через некоторое время без последствий. Однако в силу различных факторов у пациента могут развиться осложнения. Рассмотрим признаки таких патологий более детально.
Признаки осложнений
- Со стороны надреза – кровотечение, абсцесс, расхождение швов.
- Со стороны нервной системы – бессонница, шок, невралгические боли, расстройство психики.
- Со стороны сердечнососудистой системы – анемия, слабость сердечной деятельности, интоксикация.
- Со стороны дыхательных органов – пневмония, бронхит, плеврит, ателектаз.
- Со стороны ЖКТ – вздутие, перитонит, жидкость в брюшной полости, парез ЖКТ, кишечная непроходимость.
Внимание! Очень важно при появлении каких-либо симптомов у пациента, сообщить лечащему врачу, который внесет коррективы в лечение и не допустит развитее более тяжелых осложнений и патологий
Показания и противопоказания к холецистэктомии
Холецистэктомия – хирургическое удаление жёлчного пузыря, проводят его при различных формах холецистита, развитии атрофических процессов в органе. Основные причины развития патологий – погрешности в питании, малоподвижный образ жизни, глистные инвазии, гормональный дисбаланс, болезни ЖКТ, ожирение.
Когда требуется операция:
- закупорка конкрементами жёлчных протоков, выводящих путей;
- холецистит в стадии обострения;
- желчнокаменная болезнь;
- выраженное нарушение функций, разрыв жёлчного пузыря;
- наличие полипов на слизистой органа.
Противопоказания
Холецистэктомия – необходимое оперативное вмешательство, которое помогает избежать развития тяжёлых осложнений, но в некоторых случаях проводить его нельзя.
Основные противопоказания:
- желчнокаменная болезнь без выраженных признаков у пациентов преклонного возраста;
- серьёзные проблемы с органами дыхательной системы, сердцем, почками;
- III триместр беременности;
- перитонит;
- спаечные процессы в органах пищеварительного тракта, наличие злокачественных новообразований в организме;
- цирроз, панкреатит в стадии обострения;
- проблемы со свёртываемостью крови.
Операцию не проводят, если приступ острого холецистита длится более 72 часов, для начала купируют основные симптомы, затем удаляют поражённый орган.
Поздняя реабилитация после удаления матки
Если операция была произведена путем лапароскопии, то больничный лист предоставляется на 30 дней, а при обычной неосложненной операции – 45 дней. Хотя известны случаи, когда женщины уже через 3 недели чувствовали себя хорошо и выходили на работу.
Этот период начинается сразу после выписки и считается не менее важным, чем период ранней реабилитации. Нужно не менее ответственно относиться к своему здоровью и все усилия направить на восстановление нормальной жизнедеятельности всех органов.
На протяжении послеоперационного периода реабилитации женщина также принимает лекарственные препараты, среди которых ферментные, гормональные и общеукрепляющие средства. Находясь дома, нужно ограничить физические нагрузки, не создавать нагрузку на мышцы тазового дна и брюшной полости. Если была рекомендована лекарственная физкультура, то ею не стоит пренебрегать, чтобы не возникли осложнения.
На протяжении месяца нужно воздержаться от секса. Если присутствуют болезненные ощущения и подозрительные выделения, нужно обратиться к доктору. Скорее всего, он назначит дополнительные препараты и продлит период полового покоя.
После выхода из больницы питание также не нужно оставлять без внимания. Кушать нужно только полезные продукты, при этом ограничить кондитерские изделия, алкоголь, острую, копченую и жирную пищу. Пить нужно как можно больше жидкости, так как она способствует детоксикации организма.
Физиотерапия
Физиотерапевтические процедуры назначают, когда основной этап реабилитации завершен. Их действие направлено на улучшение кровообращения и лимфотока в больной спине. Это способствует снятию отека, воспалению, улучшает поставку питательных веществ к больной зоне. Результат – быстрое заживление тканей, восстановление мышц, нервных волокон.
В большинстве случаев врач назначает несколько процедур, которые улучшают действие друг друга. Это:
- Электромиостимуляция – электрическая стимуляция нервов и мышц, направленная на улучшение их работы.
- Ионофорез – ток малой силы и напряжения подается через электроды. Его действие направлено на улучшение состояния гладких мышц, кровеносных сосудов. Также с помощью процедуры можно доставить лекарства в более глубокие слои кожи.
- Магнитотерапия – воздействие на организм с помощью магнитных полей, что способствует улучшению нервных, иммунных, обменных процессов.
- УВЧ – воздействие на организм высокочастотного магнитного поля, что повышает проницаемость кровеносных сосудов. Улучшается проникновение к больной области питательных веществ, иммунных клеток. Это стимулирует рост, развитие и заживление тканей после удаления грыжи.
- Лазеротерапия – воздействие на больную область пучка концентрированного света, что способствует прогреванию мягких тканей, улучшению кровотока, заживлению больного участка.
- Диадинамотерапия – лечение током разной частоты, что оказывает обезболивающий эффект, улучшает обмен веществ, работу нервов и мышц.
Каждый курс физиотерапии состоит из 10-15 сеансов. Лечение можно продолжить после небольшого перерыва, если есть медицинские показания.
Мануальная терапия, массаж
Методы мануальной терапии, прежде всего – массаж, улучшат состояние мышц, нервной ткани. С их помощью можно:
- быстро восстановить объем движений;
- стимулировать регенерацию тканей;
- убрать неврологическую симптоматику, которая часто сохраняется после операции.
Массаж назначают не раньше третьего этапа реабилитации после операции грыжи позвоночника, иначе можно повредить недавно зажившие ткани. Хороший эффект дает сочетание мануальной терапии с другими физиотерапевтическими процедурами. Массаж должен проводить квалифицированный специалист, что подтверждается медицинским дипломом, отзывами, комментариями клиентов.
Корсет и шейный воротник
Корсет и шейный воротник — фиксирующие аксесуары, которые нужно носить после операции по удалению поясничной и шейной грыжи
Если была операция на межпозвоночную грыжу поясничного отдела, реабилитация предусматривает ношение полужесткого корсета. Если грыжа была в верхней части спины, нужен воротник Шанца.
Задача фиксирующих аксесуаров:
- правильно распределить нагрузку, снизив давление на шейный, грудной или поясничный отделы позвоночника;
- защитить спину от перегрузки;
- предупредить резкие движения;
- снизить болевые ощущения;
- быстрее восстановиться после операции.
Корсет и/или воротник надевают, выполняя ЛФК, занимаясь домашней работой. По отзывам, они очень помогают во время пеших прогулок, на работе. Когда врач разрешит ездить в машине за рулем, без корсета также не обойтись.
Надевают корсет и снимают, лежа на спине. Носить надо его не меньше 2 мес. после операции от 3 до 6 часов в сутки, а снимать – только на ночь и перед дневным отдыхом. Если врач разрешил выходить на работу, уточните у него, сколько часов надо быть в корсете. Постоянно носить его нельзя, поскольку слишком сильно ослабнут мышцы спины, что плохо отразится на работе опорно-двигательного аппарата.
Диета
В период реабилитации особое внимание уделяйте диете. Организм извлекает из продуктов питательные вещества, которые идут на построение клеток
Поэтому пища должна быть полезной, легкоусвояемой.
Мясной бульон, хрящи, холодец – природный аналог хондопротекторов, которые укрепляют ткани межпозвоночного диска, не допускают рецидива грыжи. Также продукты должны содержать клетчатку, витамины A, B, C, D, фосфор, марганец, калий, кальций. Именно поэтому включите в меню продукты их содержащие:
- нежирное мясо;
- субпродукты – почки, сердце, печень, мозги;
- яйца;
- орехи;
- бобовые;
- овощи, фрукты;
- мед;
- кисломолочные продукты.
Откажитесь от пищи, которая способствует набору веса, что создает нагрузку на позвоночник. Диетологи не рекомендуют жирные, маринованные, соленые, копченые продукты, советуют ограничить сладости.
В период реабилитации важно соблюдать диету
Как уменьшить послеоперациооную боль
К задачам послеоперационного обезболивания специалисты относят4:
- качественный период восстановления,
- ускорение реабилитации и выписки из стационара,
- уменьшение числа осложнений, в том числе развития хронической послеоперационной боли.
Наиболее эффективной считается так называемая мультимодальная схема4 послеоперационного обезболивания, концепция которой предполагает использование оптимальной комбинации лекарственных средств из разных групп в минимальных дозах4.
Группы препаратов, которые используются как обезболивающие после операции:
- Опиоидные анальгетики. Традиционно считались основой для операционного обезболивания, однако их изолированное применение дает ожидаемый результат всего в 25-30% случаев4, а введение максимально эффективной дозы связано с высоким риском побочных эффектов4, в том числе угнетение дыхания. Также после их отмены часто возникает еще большая болевая чувствительность.
- Нестероидные противовоспалительные средства (НПВС). Формирование послеоперационного болевого синдрома напрямую связано с травмой тканей и воспалением. Поэтому назначение НПВС, как препаратов, обладающих мощным противовоспалительным и обезболивающим эффектом, показано с первых минут после операции, а иногда во время хирургического вмешательства.
Они действуют непосредственно на причину развития повышенной чувствительности, а именно – на выработку простагландинов и других биологически активных веществ, участвующих в воспалительном процессе. Есть методики, которые предлагают использовать НПВС еще за 20-30 минут до разреза, что позволяет снизить интенсивность боли в области послеоперационных швов.4
При назначении с препаратами из предыдущей группы, НПВС дают возможность уменьшить дозу и усилить эффект опиоидов и предупредить их побочные эффекты4.
- Неопиоидные обезболивающие средства центрального действия. Не оказывают влияния на механизмы воспаления, но способны подавлять вторичную повышенную болевую чувствительность на уровне передачи нервных импульсов. Их применение за полчаса до окончания операции обеспечивает спокойное и безболезненное пробуждение после наркоза4. Хорошо зарекомендовали себя в комплексном обезболивании.
- Средства, влияющие на восприятие боли. Вводятся для предупреждения гиперчувствительности и развития хронического болевого синдрома4.
- Регионарное обезболивание (анальгезия). Применение метода основано на прерывании потока болевых импульсов от зоны повреждения к спинному и головному мозгу4.
Для каждого пациента комплексная схема обезболивания подбирается индивидуально
Во внимание принимаются такие факторы, как возраст, пол, объем хирургического вмешательства, сопутствующая патология, психические особенности, чувствительность к боли и ее наличие до операции

Фиброма кожи:
Фиброма кожи – частое доброкачественное новообразование, которое может локализоваться на любом участке кожи или слизистых, но чаще появляется на голове и туловище. Фиброма представляет собой плотное безболезненное образование, подкожное или внутрикожное, состоящее из волокнистой соединительной ткани. Фибромы кожи могут длительное время не увеличиваться в размерах и не причинять никаких неудобств. Однако, при увеличении фибромы, появлении болевых ощущений, физических неудобств или травмировании фибромы рекомендуется срочно обратиться к хирургу. Избавиться от фибромы кожи можно с помощью хирургического иссечения. Удаление фибромы хирургическим путем проводится амбулаторно под местной анестезией и занимает около 20 минут. Все удаленные ткани отправляются на последующее гистологическое исследование для исключения злокачественных процессов. Выполнить квалифицированную диагностику и провести удаление фибромы кожи Вы можете в нашей клинике.
Операция удаления липомы
Лечение липомы только оперативное. Если липома очень больших размеров, операция выполняется в условиях стационара. Если липома небольших размеров, то она удаляется в амбулаторных условиях.
При липоме небольших размеров, операция проводится под местной анестезией и обычно длится около 15-20 минут. Если липома больших размеров, то удаление проводится под наркозом.
Операционное поле обрабатывают и накрывают стерильным хирургическим бельем, после чего выполняется анестезия.
В основание липомы и по линии разреза делается несколько уколов местного анестетика. После введения анестетика, выполняется небольшой разрез над липомой.
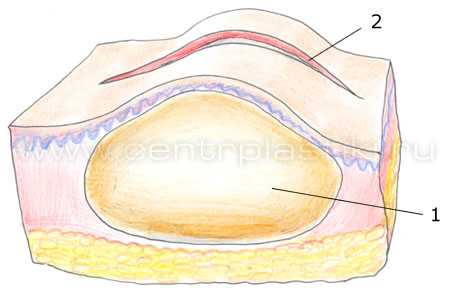
1 — Липома;
2 — Разрез кожи над липомой
Края кожного разреза разводят в разные стороны, захватывают капсулу липомы зажимом и, осторожно подтягивают. Подводят под липому бранши ножниц или зажима
Разводя и смыкая ножницы, липому вылущивают из окружающих тканей.
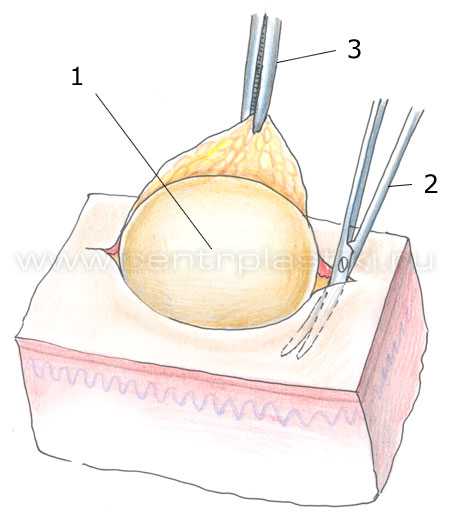
Выделение и удаление липомы.1 — Липома;
2 — Ножницы;
3 — Пинцет
Кровотечение во время операции обычно незначительное. После удаления липомы на подкожную клетчатку накладывают отдельные рассасывающиеся швы.
После удаления липомы больших размеров устанавливают тонкие полудренажи, которые удаляются на 1-2 сутки. На кожу накладывают внутрикожные швы, которые рассасываются самостоятельно в течение 3 месяцев. Снятие швов обычно не требуется.
Операция заканчивается наложением тугой повязки или пластырной наклейки, после чего пациент может быть отпущен домой, соблюдая несложные рекомендации. После операции пациенту назначают анальгетики, не влияющие на свертывающую систему крови.
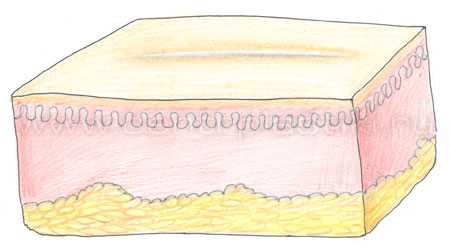
Послеоперационный рубец на коже после удаления липомы
После удаления липомы в области разреза, как правило, остается небольшой рубец, который со временем становится малозаметным.
Минифлебэктомия или микросклерозирование?
Минифлебэктомия — операция, во время которой пораженную вену удаляют без разрезов кожного покрова через небольшие проколы. Она может быть самостоятельной операцией, но чаще комбинируется с прочими методами терапии варикозной болезни.
Как самостоятельный метод лечения минифлебэктомия применяется в таких случаях:
- на начальных стадиях варикозной болезни;
- при удалении притоков большой/малой подкожной вены (при условии отсутствия рефлюкса по основному стволу);
- при ограниченных варикозных узлах;
- при расширенных венах на нетипичных участках тела;
- для удаления вены после проведенного основного лечения тромбофлебита;
- при восходящем тромбофлебите подкожной вены.
Минифлебэктомия в качестве дополнительной операции может сочетаться:
- с перевязкой перфорантных вен;
- эндовазальной лазерной коагуляцией;
- удалением притоков после кроссэктомии основного ствола подкожной вены.
Минифлебэктомия обладает хорошим косметическим эффектом, не имеет возрастных ограничений и исключает необходимость в повторных процедурах, поскольку отсутствует риск рецидива.
Микросклеротерапия — щадящая методика, применимая на ранних этапах развития варикоза. Она показана для удаления расширенных подкожных капилляров. С ее помощью можно убрать варикозные сеточки и змееподобно расширенные вены.
В полость сосуда вводится склерозант, который в буквальном смысле склеивает его стенки. Минусом этого метода, в отличие от минифлебэктомии, является высокая вероятность рецидива варикозной болезни. Однако этого можно избежать, если следовать профилактическим рекомендациям: правильно питаться, исключить чрезмерные физические нагрузки, избавиться от лишнего веса.
Удаление липомы: как избавиться от жировика?
Если липома большая, находится на видном месте, а также если она причиняет неудобство, например, давит на мышцы или нервное сплетение, вызывая боль, ее нужно лечить. Единственным эффективным способом лечения липомы (жировика) является хирургическая операция. Самостоятельно избавиться от липомы, пытаясь её выдавить — бесполезно. Кроме того, такие попытки могут привести к инфицированию и нагноению образования.
Удалить липому небольшого размера можно в амбулаторных условиях — без госпитализации в больницу. В этом случае применяется местная анестезия (обезболивание). Операция длится 15-20 минут, и можно уйти домой практически сразу после её окончания.
Если в результате диагностики выясняется, что опухоль имеет большие размеры, расположена в труднодоступном месте или глубоко проникает в мягкие ткани и внутренние органы, для лечения липомы потребуется лечь в больницу на несколько дней. В сложных случаях операцию по удалению жировика проводят под наркозом (общей анестезией).
Чаще всего удаление жировика производят с помощью простого хирургического надреза кожи над опухолью и вылущивания её из окружающих тканей. Операция заканчивается ушиванием раны. После лечения на коже остается рубчик.
Лучшие косметические результаты дает эндоскопическое удаление липомы. В этом случае точечный надрез делают не над жировиком, а на отдалении от опухоли, маскируя его в естественных складках кожи, в подмышках, на волосистой части головы и др. Через надрез к липоме проводят тонкие микрохирургические инструменты и эндоскоп, с помощью которого хирург визуально контролирует свою работу.
Еще одним щадящим методом является липосакция липомы. В этом случае жировую ткань из опухоли отсасывают через широкую иглу, введенную под кожу. Однако после таких операций липома может со временем появиться вновь.
Осложнения после удаления матки
Как упоминалось выше, операция по удалению матки проходит быстро и без осложнений. Очень редко при тяжелых формах заболевания во время операции могут возникнуть кровотечения. После нее, как правило, состояние пациентки улучшается. Редко бывают осложнения в виде:
- болезненных ощущений внизу живота;
- недержания мочи;
- выделений из половых органов;
- образования свищевого хода;
- опущения стенок влагалища;
- симптомов климакса;
- нервных расстройств.
Также могут наблюдаться головные боли, сухость слизистых оболочек, расстройство сна, сильное сердцебиение, понижение либидо. Все эти осложнения поддаются консервативному лечению, но в отдельных случаях может понадобиться повторная операция.
При возникновении кровотечений нужно сразу обратиться к доктору. Он сможет установить их причину и назначить лечение. Свищевой ход можно устранить только с помощью дополнительной операции, так как швы при удалении матки были наложены неправильно. Опущение стенок влагалища и недержание мочи связаны с ослаблением мышц. В этой ситуации врач порекомендует специальный комплекс упражнений, направленных на восстановление тонуса мышц тазового дна, или комплекс гормональных препаратов. Болезненные ощущения чаще всего связаны с несостоятельностью швов. Если ферментные препараты не дадут результата, понадобится дополнительная диагностика и операция. Симптомы климакса легко можно устранить, если принимать комплекс эстрогенов и прогестерона. Также положительный результат дадут физические упражнения и фитопроцедуры.
Возможные осложнения после гистероскопии
После простого осмотра кровотечение будет незначительным и очень быстро прекратится. Однако после операций и процедур – взятия образцов ткани на биопсию, удаления полипов, опухолей, рассечения спаек, выскабливаний, кровянистые выделения длятся гораздо дольше.
Вместе с кровью могут выходить фрагменты эндометрия, спаек, полипов и других удалённых тканей. В это время могут наблюдаться незначительные боли внизу живота, которые также связаны с травматизацией матки.
Для сбора кровянистых выделений можно использовать только прокладки – тампоны в этом случае не применяются
Все эти явления постепенно стихают даже без лечения. При обильных кровотечениях, не стихающих в течение недели или сопровождающихся сильной болью, нужно обратиться к врачу. Гинеколог проведет осмотр и при необходимости назначит кровоостанавливающие, обезболивающие или другие препараты.
К доктору надо обратиться, если поднялась температура, появились гнойные выделения с неприятным запахом или ухудшилось общее состояние. Это признаки присоединения инфекции, требующей назначения антибиотиков.
Постельный режим после гистероскопии

































