Какие существуют виды химиотерапии
Различают несколько разновидностей этой медицинской процедуры. Врач назначает терапию, руководствуясь степенью развития заболевания, возрастом и особенностями течения болезни в целом.
Адъювантная
Такую терапию назначают в случае, если опухоль поражает слизистую оболочку органа, на второй и третьей стадии болезни.
Препараты применяют после хирургической операции, когда новообразование удалено. Они применяются в таблетках или в виде внутривенных растворов.
Длительность курса лечения, комбинацию, дозировку, а также количество курсов определяет онколог в зависимости от стадии болезни. Чаще всего длительность составляет по 5 дней ежемесячно или 1-2 раза в течение 14 дней.
В процессе терапии пациент должен посещать врача, регулярно сдавать анализы, чтобы контролировать состояние. Это необходимо, чтобы определить, каким образом препараты влияют на состояние пациента, оказывают ли они положительное воздействие на организм.
Неодъювантная
Препараты назначаются после операции. Благодаря их воздействию уничтожаются раковые клетки, которые остались в организме.
Часто эту методику объединяют с лучевой терапией, чтобы получить максимальный эффект.
Паллиативная
Назначается в случае, если опухоль неоперабельна, из-за чего проведение операции невозможно.
Этот вид химиотерапии применяют также для уменьшения размера опухоли, улучшения общего состояния больного, а такжепродления жизни.
Последствия
Дополнительно к тем рискам, которые могут возникнуть при анестезии или в ходе оперативного вмешательства, также дополняется ряд возможных осложнений. Так, во время операции не исключается повреждение мочевого пузыря, сосудистой системы брюшной полости, мочеиспускательного канала, почек. Если данные анатомические структуры нарушаются, то хирургия дополняется новым объемом работ.
Разрез, сделанный на поверхности кожи в области брюшин, может спровоцировать грыжу, что также требует дополнительного проведения операции. Зафиксированы случаи, когда резекция приводила пациентов к инвалидности.
Также не стоит исключать вероятность, что анастомоз может разорваться. В результате повышается риск инфицирования и развития перитонита.
Обструктивная резекция сигмовидной кишки относится к тяжелым видам хирургического вмешательства в плане выполнения. Если выполнить операцию с соблюдением всех правил, а со стороны пациента придерживаться всех предписаний врача, то можно избежать многих проблем.
Материал и методы
В отделении колопроктологии с хирургией тазового дна РНЦХ им. акад. Б.В. Петровского с февраля 2006 г. по сентябрь 2011 г. накоплен опыт лечения 43 больных раком сигмовидной кишки I—III стадии. В исследование не включены больные, у которых до операции или интраоперационно выявлены отдаленные метастазы опухоли. Средний возраст больных 64,9±9,7 года (возрастной диапазон 31—83 года). Соотношение между мужчинами и женщинами составило 30:13. В 10 наблюдениях из-за распространенности опухолевого процесса были выполнены комбинированные оперативные вмешательства: резекция мочевого пузыря (я=4), мочеточника (я=2) и тонкой кишки (я=4). В зависимости от расположения опухоли были выполнены оперативные вмешательства в следующем объеме: 9 больным раком проксимальной трети сигмовидной кишки произведена резекция левых отделов ободочной кишки, 13 пациентам с расположением опухоли в дистальном отделе сигмовидной кишки — дистальная резекция сигмовидной кишки. При поражении средней трети сигмовидной кишки 21 больному была выполнена сегментарная резекция сигмовидной кишки с пересечением всех сигмовидных артерий и сохранением восходящей ветви НБА и верхней прямокишечной артерии.
С целью оценки безопасности предлагаемых хирургических вмешательств были проанализированы показатели интраоперационного периода (продолжительность операции, объем кровопотери, частота и характер интраоперационных осложнений). Кроме того, каждый удаленный препарат был подвергнут патоморфологическому исследованию с мор-фометрией, при которой измерялась длина удаленного препарата, расстояние от проксимальной и дистальной границ опухоли до соответствующих линий резекции, длина сосудистой ножки. Все лимфоузлы были картированы по отношению к артериальным сосудам, т.е. раздельно исследованы лимфоузлы, расположенные вдоль краевого сосуда (первый порядок), вдоль основных сосудистых стволов (второй порядок) и апикальные (третий порядок).
В послеоперационном периоде все пациенты проходили регулярное обследование по программе мониторинга больных колоректальным раком, которая включает выполнение УЗИ органов брюшной полости, КТ грудной клетки и брюшной полости, колоноскопию в сроки 3, 6, 9, 12 мес и далее каждые 6 мес.
Онкологические результаты оценивали по частоте рецидива заболевания и кумулятивной общей выживаемости, а также выживаемости без рецидива заболевания (местного и отдаленного) с использованием метода Каплана—Майера. Провели унива-риантный анализ факторов, оказывающих влияние на выживаемость. В качестве факторов были заданы следующие параметры: поражение лимфоузлов по порядкам, стадия рТ4, степень дифференцировки опухоли.
Примерное меню
В составлении программы питания принимают участие лечащий врач и диетолог. Она не требует введения дополнительных блюд, так как вероятность возникновения неприятной симптоматики остаётся высокой. В домашних условиях рацион составляется самим прооперированным, но с учётом всех рекомендаций специалистов.
Сразу после операции
В первый день кишечнику дают возможность отдохнуть, не допуская процессов переваривания, всасывания и опорожнения. Капельница позволяет восполнить запасы пищи и заключённой в ней энергии. Объём потребляемой жидкости приблизительно равен 1,5 л в сутки.
На второй и третий день показана нулевая диета. В неё включены продукты, богатые витаминами. Приёмы пищи осуществляются через каждые 3 часа. Разрешено употребление разведённых мясных бульонов, процеженных компотов, овощных отваров с небольшим количеством сливок.
На третий день можно съесть одно яйцо всмятку. Противопоказана грубая твёрдая пища, овощные соки, сметана, молоко, газированная вода. На завтрак рекомендуется съесть 100 г киселя, выпить 100 мл тёплого сладкого чая. Меню на целый день предлагается в таблице ниже.
| Завтрак | Компот (разбавленный). |
| Обед | Лёгкий мясной бульон, желе. |
| Ужин | Рисовый отвар. |
Через 3 дня
На 4 сутки можно кушать протёртые каши. В мясной бульон разрешено добавлять манную крупу. Полезны слизистые супы, омлеты на пару, рыбные и мясные паровые суфле, сладкие муссы. Противопоказана сухая плотная еда с высоким содержанием клетчатки, стимулирующая моторику пищеварительного канала.
Расширение списка продуктов
Через неделю рацион дополняется кефиром, ряженкой, фруктовыми и овощными пюре, мясными суфле, печёными яблоками, блюдами из нежирного творога. При этом нельзя вводить одновременно более 2 новых продуктов в день. Ржаной хлеб включается постепенно. После одобрения хирурга можно есть зефир, мёд, омлет, нежирные сливки. Со временем разрешается употребление каш с добавлением молока, сладкого чая. На обед готовят котлеты на пару, фрикадельки, отварную рыбу, мясо, фруктовые муссы, картофельное пюре, суп с вермишелью.
Когда в период реабилитации нужно обратиться к врачу
Немедленно обращайтесь к врачу, если появились такие симптомы:
- боль в спине, которая не утихает, усиливается;
- жжение в районе поврежденного диска;
- нарушение мочеиспускания;
- боль в животе, руках, ногах;
- онемение рук, ног;
- жар;
- спазм, напряженность мышц спины;
- слишком сильный отек в районе больного диска;
- сукровица, которая сочится из швов.
Эти симптомы говорят об осложнениях, которые могут быть следствием попадания в рану инфекции, гнойного воспаления, начала патологического сужение (стеноз) позвоночного канала, когда костные/хрящевые структуры задевают нервные корешки, и других осложнений, включая рецидив межпозвонковой грыжи.
Дивертикулы
Еще одно характерное заболевание, характерное для данной локализации, — дивертикулы. Это приобретенные незначительные грыжи или выпячивания слизистой оболочки через мышечную стенку, напоминающие мешочек. Наиболее частое осложнение — дивертикулит (воспаление) сигмовидной кишки.
Причина появления дивертикулов – нарушение эластичности коллагена в стенке кишечника. Патология может развиваться из-за длительного наличия каловых масс в толстом кишечнике – запора. Также вследствие типичных ошибок питания. По статистике дивертикулы встречаются у 30% людей старше 60 лет.
Острый дивертикулит
Подготовка
Правильное проведение подготовки к операции значительно уменьшает риск развития осложнений и сокращает сроки реабилитации:
За 7-10 дней до вмешательства пациенту назначается специальный диетический режим, который полностью исключает употребление тяжелой, трудноперевариваемой и приводящей к брожению пищи.
Проводится полное обследование пациента. Назначаются общеклинические исследования (общий и биохимический анализ крови, мочи, ФЛГ). Это проводится для выявления сопутствующих заболеваний и своевременного их лечения. Недиагностированное общесоматическое заболевание может осложнить ход операции и ухудшить прогноз для пациента. Если больной постоянно принимает какие-либо препараты, то врач может отменить их либо изменить дозировку, если это необходимо.
Детально обследуется желудочно-кишечный тракт. Проводится колоноскопия (по показаниям берется биопсия из пораженных участков), ректороманоскопия. В некоторых случаях хирург может назначить обзорную рентгенографию брюшной полости или ирригоскопию. Показания для проведения этих исследований определяются в индивидуальном порядке.
За сутки до операции обязательно проводится очищение кишечника. Очистка может проводиться несколькими способами: прием слабительных средств, очистительные клизмы. Более современным методом считается прием осмотических растворов (Фортранс), однако эти растворы имеют довольно высокую стоимость. Выбор способа очищения зависит от назначения врача и от предпочтений пациента
Важно, чтобы пациент придерживался назначенного рациона питания на протяжении недели перед операцией, поскольку это также оказывает очистительное действие.
Последний прием пищи и воды должен быть за 12-16 часов до операции.
За несколько часов до начала оперативного вмешательства вводят антибактериальные препараты, так как бактериальная обсеменённость кишечника очень высока и есть риск развития инфекционных осложнений в послеоперационном периоде.
Предоперационная подготовка
Перед резекцией кишки проводится предоперационное обследование пациента. В рамках него назначают следующие процедуры:
- анализы крови и мочи;
- рентген грудной клетки;
- ЭКГ (электрокардиографию);
- эндоскопическое исследование кишечника;
- КТ, ангиографию и/или УЗИ кишечника.
Также лечащий врач может назначить дополнительные исследования — все зависит от конкретного клинического случая.
Пациенту также требуется проведение специальной подготовки. Она включает в себя:
- Соблюдение 3-дневной диеты, исключающей из рациона алкоголь, кофе, газированные напитки, бобовые, сладкую выпечку, свежие овощи и фрукты.
- За 1 день до операции пациента переводят на жидкое питание.
- В день проведения резекции нельзя принимать пищу. За 4–6 часов до нее исключается любое питье.
- Накануне операции необходимо провести чистку кишечника по методике, предложенной лечащим врачом.
Для минимизации осложнений перед операцией пациенту назначают антибактериальную терапию
Важно сообщить врачу о принимаемых лекарствах. Если они могут повлиять на ход и последствия операции, потребуется отмена медикаментозной терапии
Показания
В первую очередь, процедура химиотерапии при онкологическом заболевании сигмовидной кишки назначается на второй стадии болезни.
Препараты назначают в том случае, если раковые клетки распространяются на большую область органа.
На ранней стадии препараты применяют как до операции, так и после. Это необходимо, чтобы уменьшить опухоль, а также уничтожить оставшиеся в организме видоизмененные клетки. Кроме того, предотвращается появление и распространение метастазов.
В случае, если болезнь на третьей стадии, химиотерапия назначается в случае распространения новообразования по организму. Уничтожаются метастазы и замедляется процесс их формирования и распространения.
Если опухоль неоперабельна, химиотерапия назначается онкологом для улучшения состояния пациента и увеличения продолжительности жизни.
Противопоказания
Не всегда возможно применение химиотерапии. Существуют определенные противопоказания к этой процедуре.
-
Тяжёлая форма какого-либо инфекционного заболевания.
-
Нарушения психики у пациента.
-
Не инвазивное онкологическое заболевание.
-
Когда желчные протоки закупорены.
-
При иммунодефицитных болезнях.
-
Если пациенту более 75 лет.
Иногда химиотерапия возможна после устранения заболеваний, которые препятствовали ее проведению.
После диагностики лечащий врач определяет возможность приема препаратов химиотерапии индивидуально для каждого пациента.
Этапы химиотерапии
Осуществление химиотерапии проходит в несколько этапов. Перед применением токсических препаратов организм необходимо тщательно подготовить. В зависимости от того, на какой стадии находится болезнь, насколько тяжело она протекает, лекарственные препараты могут вводиться в организм разными способами.
Подготовка
В первую очередь, при подготовке к проведению терапии назначают гепатопротекторные препараты, а также инфузионные лекарственные средства. Благодаря этому ускоряется обмен веществ.
Кроме того, назначается специальная диета. Нельзя употреблять в пищу жареные блюда, слишком жирные и другие вредные для здоровья продукты
Важно, чтобы пациент употреблял овощи, свежие фрукты в достаточном объеме. Благодаря соблюдению этих рекомендаций нагрузка на желудочно-кишечный тракт будет снижена.
Кроме того, на стадии подготовки пациенты принимают противорвотные препараты. Это необходимо, чтобы предотвратить часто встречающийся побочный эффект – рвоту.
Проведение процедуры
Препараты вводятся в организм разными способами. Это зависит от того, на какой стадии находится болезнь, а также от степени ее развития. Врач подбирает способ для каждого пациента, так как необходим индивидуальный подход.
Внутрибрюшинное введение
Силиконовая трубка вводится внутрь брюшной полости пациента. В первую очередь, откачивают жидкость, нередко накапливающаяся в полости. Только после этого вводят лекарственное средство.
Вместе с основным препаратом вводится средство, предотвращающее рвотные позывы. Они почти не попадают в кровь, а из организма выводятся естественным способом.
Внутривенное введение
При таком способе препараты вводят в больших количествах, но медленно. За счёт этого уменьшается вероятность ухудшения состояния больного.
Область, в которую вводят препарат, зависит от расположения очага и метастатических образований.
Через печеночную артерию
Такое введение производится исключительно под наркозом, когда пациент находится в стационаре. Ведь эта манипуляция очень болезненна. Чаще всего методику назначают при третьей или четвертой стадии рака.
Когда наркоз полноценно подействует, устанавливается катетер прямо в печеночную артерию. Через него в необходимых количествах вводятся химиотерапевтические препараты, назначенные онкологом.
Врач определяет длительность курса. Затем назначается операция, в ходе которой проводят резекцию пораженного участка кишки.
Процесс восстановления
Когда химиотерапия закончена, необходимо восстановить ослабленный иммунитет, а также устранить плохие симптомы.
Важно, чтобы пациент правильно питался. Чтобы уменьшить отрицательное влияние препаратов на организм, назначают средства для ускорения обмена веществ и улучшения состояния иммунитета.. В процессе проведения химиотерапии или после нее появляются разнообразные осложнения.
В процессе проведения химиотерапии или после нее появляются разнообразные осложнения.
Для чего выполняется данная процедура?
Операция по удалению – частичному или полному – толстой кишки производится с целью удаления первичных или вторичных раковых опухолей (рака, который начался в толстом кишечнике, или метастазов, которые распространились из другого органа, соответственно), в связи с воспалительным (Inflammatory Bowel Disease) или каким-либо другим заболеванием кишечника, нарушением кровоснабжения кишечника (ишемией), кровотечением или кишечной непроходимостью.
В большинстве случаев операция будет выполнена в рамках лечения рака толстой кишки, который на сегодняшний день считается вторым по распространенности злокачественным онкологическим заболеванием среди мужчин и женщин. Средний возраст больных раком толстой кишки – 70 лет, однако частота заболевания данной болезнью увеличивается с возрастом. Люди, страдающие воспалительными заболеваниями кишечника (например, колитом или болезнью Крона), страдающие от полипов или имеющие историю заболевания раком толстой кишки в семье, находятся в группе повышенного риска для данного заболевания.
Проявления болезни зависят от местоположения опухоли в толстой кишке, и они могут включать в себя: кровотечение, кровь в кале, понос или запор (иногда оба этих явления возникают у одного и того же пациента попеременно), непроходимость кишечника, образование отверстия в стенке кишечника (перфорация), необъяснимое снижение веса (вследствие нарушения способности толстой кишки к всасыванию питательных веществ), боли в животе и спазмы внизу живота, общее плохое самочувствие.
Общепринятое направление лечения рака толстой кишки включает в себя операцию по удалению опухоли. Объем операции, а также необходимость в удалении толстой кишки будут установлены в соответствии с размером опухоли и ее местоположением в толстой кишке. Можно выполнить полное или частичное удаление толстой кишки. При частичном удалении будет удалена только та ее часть, в которой расположена опухоль. В большинстве случаев будет удалена сигмовидная кишка или слепая кишка (цекум). Сигмовидная кишка – это заключительная часть толстой кишки, ведущая в прямую кишку (ректум). Удаление этой части называется сигмоидэктомией (Sigmoidectomy). Слепая кишка – это верхняя часть толстой кишки, соединяющая ее с тонкой кишкой. От слепой кишки также отходит аппендикс. Удаление слепой кишки называется цекэктомией (Cecectomy).
Когда речь идет об особенно крупной или труднодоступной опухоли, пациенту будет предложено провести нео-адъювантную терапию (neo-adjuvant therapy) –предоперационное лечение, которое в большинстве случаев включает в себя облучение (радиотерапию) в сочетании с химиотерапией. Целью этого лечения является уменьшение размеров опухоли перед операцией, сокращение объема самой операции, а иногда и объема необходимого удаления кишки.
Лечебная тактика
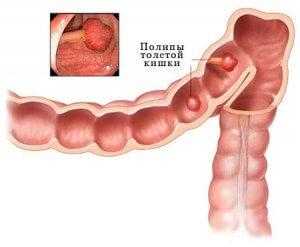
Полипоз в сигмовидной кишке лечится только хирургическим путем.
Это заболевание не лечится консервативными методами или настойками или отварами из народной медицины.
Только удаление хирургическим путем, так же как и при полипозе прочих полых органов. Существуют следующие виды оперативного лечения:
- колоноскопия с удалением полипов и ложа новообразования;
- трансанальной резекцией;
- эндоскопическим иссечением;
- резекцией частичной или радикальной.
Выбор методики зависит от количества и размеров полипа, степени их злокачественности.
Полипэктомия для небольших новообразований
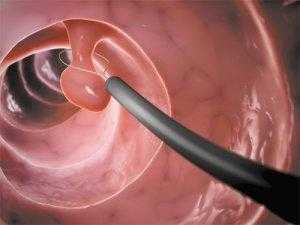
Полипэктомия — процесс удаления полипов электрическим током.
Во время процедуры на полип накидывается петля электрода. Пропускается ток. Через несколько секунд новообразование отваливается, а его ножка обугливается. Полип извлекают и отправляют на гистологическое исследование.
Ложе разрастания дополнительно обрабатывается током высокой частоты. Если полип небольшого размера, то достаточно 1 процедуры.
Если же новообразование отличается крупными размерами и имеет широкое ложе, то полип придется удалять постепенно, иногда в несколько процедур.
Врач будет менять силу тока и место для набрасывания электрода. Повторную полипэктомию проводят через 21 день после предыдущей.
Траснанальная резекция
Манипуляция проводится под местной анестезией. Врач при помощи инструмента растягивает анальный проход. Полип убирается скальпелем, а образовавшийся дефект участка кишечника ушивается.
После этой процедуры велика вероятность повторного разрастания полипа, так как из-за сложности манипуляции не всегда удается убрать новообразование в полном объеме.
Эндоскопическое иссечение
Для проведения манипуляции используется эндоскоп и набор инструментов для микрохирургии. Эта методика позволяет удалить новообразование любого вида и генеза на расстоянии не более 20 см от заднего прохода. Дефект стенки кишечника ушивается немедленно.
Полная или частичная резекция сигмовидной кишки
Частичное удаление участка сигмовидной кишки проводится под общим наркозом. Это широкополосная операция. Участок с новообразованием иссекается, накладывается анастомоз с нормальными тканями.
Показанием к проведению этой процедуры является массовое поражение полипами сигмовидной кишки.
Полное удаление показано при подтвержденной злокачественной природе нароста. В этом случае проводится резекция пораженного органа, региональных лимфатических узлов. Формируется выходное отверстие в передней стенке живота – стому.
Симптомы
Поражение этого отдела толстой кишки часто имеет характерные симптомы.
Дивертикулит, рак, перекрут сигмовидной кишки вызывают локальную, реже диффузную боль в левой подвздошной области.
Другие симптомы рака сигмовидной кишки включают:
- наличие свежей крови в стуле;
- утомляемость, слабость из-за анемии;
- потеря веса;
- проблемы с прохождением стула: увеличение или уменьшение объема, сужение стула, запор.
Симптомы, связанные с обструкцией, например, полипами: метеоризм, боль, тошнота, рвота.
Симптоматический дивертикулез (наличие дивертикулов) сигмовидной кишки, кроме боли, проявляется изменением ритма дефекации: запорами, чередующимися с диареей. При возникновении осложнения в виде воспаления (дивертикулита), кроме того, наблюдается повышение температуры тела, пальпируемая шишка.
Перекрут сигмовидной кишки обычно проявляется внезапной, усиливающейся и волнообразной болью, тошнотой, рвотой (иногда фекалиями). Обычно стул и газы задерживаются. Позже наблюдается вздутие живота.
Острый сигмоидит проявляется:
- внезапным ухудшением состояния (разбитость, гипертермия);
- выраженной болью слева, чаще спастической. Может иррадиировать в поясницу или левую ногу;
- учащенной дефекацией (кал зловонный с обильными примесями слизи,крови, даже гноя);
- тенезмами.
Как подготовиться к операции и госпитализации в больницу?
Для того чтобы определить точное местоположение и объем опухоли, необходимо пройти полную колоноскопию или виртуальную колоноскопию (включающую в себя компьютерную томографию (КТ) кишки после приема внутрь контрастного вещества и после выполнения бариевой клизмы с контрастным веществом), а также МРТ пищеварительной системы или КТ кишечника.
Если существует подозрение на метастазы в других органах тела и на то, что в процесс вовлечены лимфатические узлы, от пациента потребуется пройти дополнительные обследования методами визуализации – например, ПЭТ-КТ.
Необходимо выполнить анализы крови, которые включают в себя общий и биохимический анализ крови, анализ крови на свертываемость.
Лицам старше 40 лет необходимо выполнить и представить результаты ЭКГ-исследования.
Перед операцией требуется провести подготовку кишечника при помощи слабительных препаратов. Целью подготовки является опорожнение кишечника от кала и бактерий.
Непосредственно в день операции, за 6 часов до ее начала, нужно полностью отказаться от приема пищи и воды.
Лапароскопическая резекция сигмовидной кишки
Резекция кишечника не традиционным открытым доступом, а лапароскопическим методом распространена довольно широко.
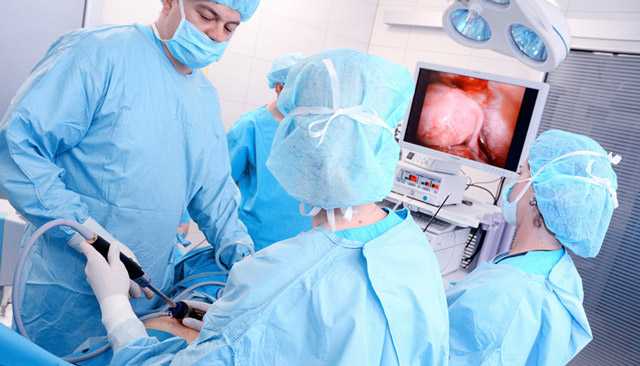
Преимущества лапароскопических операций:
- Небольшая травматичность: вместо большого разреза применяется три-пять небольших проколов, которые после заживления почти не оставляют следов на коже (дополнительный косметический эффект).
- В несколько раз ниже кровопотеря.
- Практически отсутствуют послеоперационные боли.
- Нет необходимости в соблюдении длительного постельного режима, что снижает риск тромбоэмболических осложнений.
- Короткий реабилитационный период.
- Почти сведен к минимуиму риск развития послеоперационных спаек и грыж.
Подготовка к лапароскопической резекции такая же, как и для открытой операции. Операция проводится под общим наркозом. Этапы практически те же, что и при открытом доступе. Формирование анастомоза осуществляется сшивающим аппаратом, введенным в прямую кишку.
Лапароскопически также может быть выполнена операция восстановления непрерывности кишечника через некоторое время после формирования колостомы.
Недостатки лапароскопической резекции:
- Требуется применение дорогостоящего оборудования и специально обученного хирурга, что значительно увеличивает стоимость операции.
- Лапароскопическая резекция длится в 1,5 раза дольше обычной лапаротомической операции.
- Хирурги неохотно идут на лапароскопическую резекцию при онкологических заболеваниях, когда требуется тщательная ревизия брюшной полости.
Показания к резекции толстой кишки
Резекция по экстренным показаниям.
Нижний отдел кишечной трубки, к которому относится толстая и прямая кишка, имееют ряд особенностей. Прежде всего это сегментарное кровоснабжение, не такое обильное, как у тонкой кишки, а также очень агрессивная кишечная флора просвета нижних отделов. В этих условиях экстренная резекция не всегда может быть закончена наложением анастомоза. Слишком велика опасность несостоятельности. В подавляющем большинстве случаев производится так называемая обструктивная резекция кишки, при которой после удаления участка кишки с очагом поражения анастомоз не накладывается. Нижний (отводящий) коней кишки ушивается наглухо. Верхний (приводящий) выводится в виде колостомы на переднюю брюшную стенку.
Операция безопасна тем, что нет слабого звена — «анастомоза». Она выполняется при осложненных заболеваниях толстой кишки: разрывах дивертикула с образованием воспалительного инфильтрата или абсцесса, массивных ранениях кишки, острой обструктивной непроходимости, других ситуациях, сопровождающихся воспалением и некрозом стенки кишки.
Восстановление целостности кишки, наложение анастомоза производят в плановом порядке не ранее чем через четыре и более меяцев после обструктивной резекции.
Частые вопросы
Когда можно садиться после операции?
Не раньше, чем позвоночник достаточно окрепнет. Если проблем нет, сидеть можно через 4 недели после операции по удалению грыжи.
Бывают ли рецидивы в период реабилитации?
Бывают, но правильная реабилитация снизит риск рецидива грыжи.
Как устранить боль в ноге в период реабилитации?
Боль в ноге после удаления грыжи – нормальное явление. Причина – долгое давление грыжи на нервы, через которые головной мозг управляет работой ног. Во время операции давление снимается, но, чтобы нервная ткань восстановилась, может уйти несколько недель. В течение этого времени будет болеть голень, тянуть в бедре, тревожить онемение в конечностях.
Если на фоне выздоровления, нога вдруг начала резко болеть и неметь, обязательно скажите врачу. Чем раньше он определит причину осложнения, тем быстрее шансы на скорое выздоровление, и вам не придется тратить на лечение несколько лет.
Когда после окончания реабилитации можно планировать беременность?
В течение года после удаления грыжи нельзя планировать зачатие. Плод будет давить на позвоночник, спровоцирует рецидив. Если вы забеременели, сразу свяжитесь с врачом.
Дают ли инвалидность после завершения реабилитации?
Редко, только если подвижность больного не восстановилась. Решение об инвалидности принимает комиссия МСЭ после всестороннего обследования. Статус присваивается на полгода, после чего его надо подтвердить. Можете ли вы получить инвалидность, вам скажет врач.
Когда закрывают больничный лист в период реабилитации?
Если реабилитация проходит успешно, нет осложнений, врач закрывает больничные после окончания реабилитации – через 2-3 месяца. После этого больной может выйти на работу или сменить ее, если она связана с тяжелыми условиями труда.
Список литературы
- Бадалян Л. О. Невропатология. — М.: Просвещение, 1982. — 317 с.
- Боголюбов, Медицинская реабилитация (руководство, в 3 томах). // Москва — Пермь. — 1998. – 1885 с.
- Попов С. Н. Физическая реабилитация. 2005. — 608 с.
- Фещенко, Я. В. Нехирургическое лечение и профилактика рецидива грыж межпозвоночных дисков / Я. В. Фещенко, Л. Д. Кравчук // Боль. Суставы. Позвоночник. ─ 2014. ─ № 3(15). ─ С. 59-61.
Основные плюсы и минусы различных модификаций калоприемников
Одноразовые калоприемники
Двухкомпонентные калоприемники состоят из пластины на клеевой основе и сменного мешка. Пластина меняется раз в 2-4 дня. А мешок по мере заполнения (до половины). Мешок и пластина прочно соединяются между собой при помощи фланца.
И те, и другие приемники могут быть дренируемыми или нет.

Фото: Дренируемый однокомпонентный калоприемник

Фото: Недренируемый однокомпонентный калоприемник
Плюсы:
- гибкая пластина дает большую свободу движения пациенту, плотно примыкая к коже и обеспечивая отсутствие запаха и уверенность в креплении;
- практически незаметны под одеждой.
Минусы:
- дороже в использовании (стоимость одного изделия от 100 руб); стоимость использования увеличивает и необходимая для герметичности барьерная паста для стомы (от 250 руб);
- клеевая основа пластины может вызывать раздражение на коже, несмотря на использование гипоаллергенных составов.
Многоразовые калоприемники
Недостатки:
- Основной недостаток конструкции – ее «ненадежность». Применяется негибкое кольцо с проушинами. Оно фиксируется к телу за счет придавливания эластичной лентой. Лента одевается вокруг торса. При изменении положения тела (наклоне, повороте корпуса) может возникнуть неплотность примыкания кольца к коже. Из-за чего случается подтекание содержимого емкости и выделение неприятного запаха. Выходом в некоторых ситуациях являются специально разработанные пластины-накладки, предупреждающие чрезмерные движения и сохраняющие стабильность соединения.
- Другой вопрос, смущающий пациентов – это немалые размеры. Кольцо и удерживающая его резинка могут быть заметны под одеждой.
Преимущества:
Многоразовые калоприемники дешевле в использовании, так как основной компонент изделия используется длительно и многократно. Может подвергаться гигиенической обработке (мытью, стерилизации). Регулярно меняются на новые только полимерные пакеты с ZIP зажимом, их стоимость сравнительно невелика (20-40 руб).
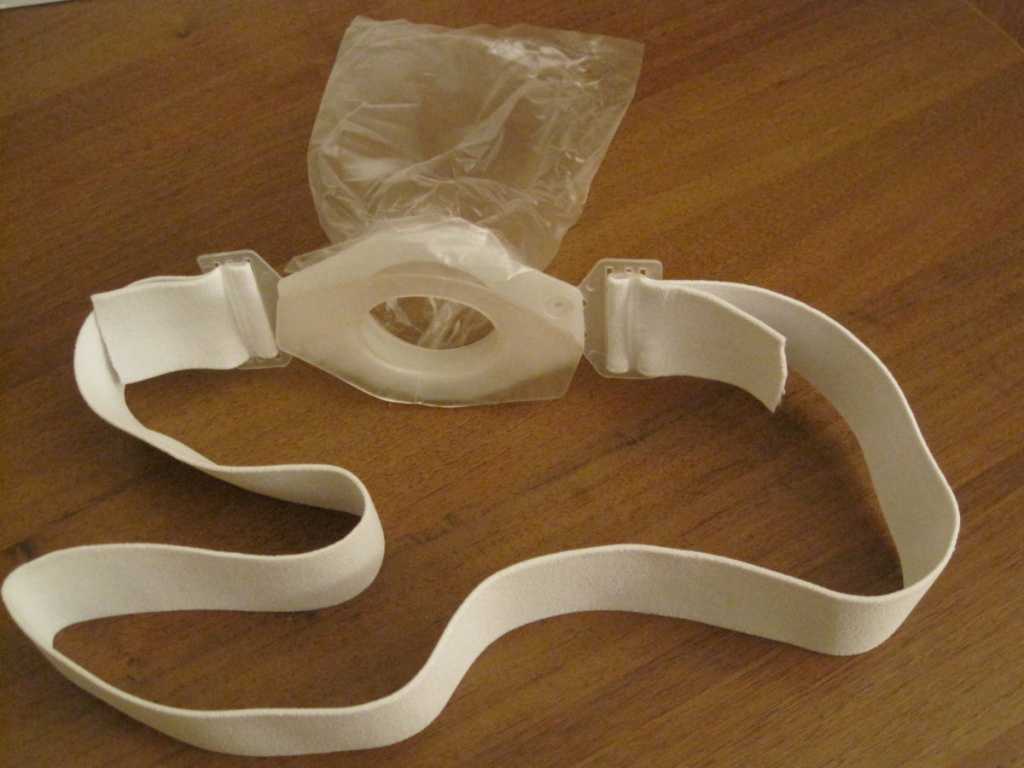
Фото: Многоразовый калоприемник с фиксирующей лентой
Хирургическое отделение МНОЦ МГУ им.М.В. Ломоносова
Основным направлением работы отделения хирургии Университетской клиники МГУ им. М.В. Ломоносова является лечения пациентов с доброкачественными и злокачественными заболеваниями органов брюшной полости, малого таза и промежности. В работе используют новейшие минимально-инвазивные технологии, что позволяет выполнять весь спектр лапароскопических операций при злокачественных и доброкачественных заболеваниях органов брюшной полости. В клинике к каждому пациенту применяется индивидуальный подход. У сотрудников отделения есть время и возможности, Вас выслушать, найти ответы на Ваши вопросы, предоставить Вам лечение и уход.
Примерный рацион питания на 1 неделю
Сразу после операции пациента консультирует врач-диетолог. Он должен составить список продуктов, который ему требуется употреблять ежедневно. После выписки из стационара диету продолжают. Это помогает восстанавливать пищеварительный тракт и дальше. Дома можно использовать диету, указанную в таблице.
| День | Меню |
| Пн | Завтрак — гречневая каша, компот из сухофруктов. Ланч — омлет на пару, стакан воды. Обед — куриный бульон, зеленый чай. Перекус — ягоды. Ужин — рыбное филе на пару, компот. Поздний ужин — ряженка |
| Вт | Завтрак — овсяная каша, черный чай. Ланч — сухарики из ржаного хлеба, ягодный морс. Обед — овощной суп, компот из сухофруктов. Перекус — галетное печенье, чай. Ужин — запеканка из творога с небольшим количеством меда, компота. Поздний ужин — кефир |
| Ср | Завтрак — перловая каша, компот из сухофруктов. Ланч — банан. Обед — уха, черный чай. Полдник — отварное яйцо, компот. Ужин — котлета, картофельное пюре. Поздний ужин — обезжиренный йогурт |
| Чт | Завтрак — гречневая каша, зеленый чай. Ланч — яичное суфле. Обед — постный борщ, кусочек хлеба, чай. Перекус — фрукты. Ужин — рыба на пару, овощи. Поздний ужин — ряженка |
| Пт | Завтрак — овсяная каша, зеленый чай. Ланч — фрукты, компот. Обед — сухарики. Перекус — фруктовое желе. Ужин — тефтели на пару, картофельное пюре. Поздний ужин — кефир |
| Сб | Завтрак — омлет на пару, сухарик, компот. Ланч — свежие фрукты. Обед — овощной суп, компот. Перекус — галетное печенье, чай. Ужин — котлета, пюре. Поздний ужин — кефир |
| Вскр | Завтрак — рисовая каша, отвар шиповника. Ланч — отварное яйцо, компот. Обед — куриный суп, овощи, зеленый чай. Полдник — обезжиренный творог, зеленый чай. Ужин — овощное рагу, компот. Поздний ужин — кисель |
Рацион питания на каждый день может незначительно меняться в зависимости от вкусовых предпочтений пациента.
Период реабилитации
Стоит понимать, что удаление части кишечника влияет на функции ЖКТ в целом
Поэтому в течение восстановительного периода важно соблюдать все врачебные предписания касательно питания. Изначально в рационе будут присутствовать исключительно жидкие блюда, затем постепенно добавляются пюре, каши, твердая еда
Вся пища должна быть легкоусвояемой.
В первые 10 дней после операции показана особенно строгая диета, затем постепенно в рацион добавляется отварная рыба, курица. Добавление новых продуктов весьма похоже на первый прикорм ребенка – требуется пару дней, чтобы проверить реакцию организма на них. В среднем для адаптации кишечника к «новым условиям» необходимо 1,5-2 месяца.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Будем признательны, если воспользуетесь кнопочками:
Выводы
Для некоторых людей с болезнью Крона врач может порекомендовать резекцию кишечника для лечения тяжелых осложнений, таких как стриктуры и свищи. Операция включает в себя удаление поврежденного участка тонкой кишки и затем соединение здоровых участков. Успешная операция по резекции кишечника может позволить человеку жить годами без симптомов. Однако у некоторых людей симптомы могут вернуться, и иногда может потребоваться повторная операция
Для человека важно заботиться о своем организме перед операцией и во время восстановления, чтобы дать себе шанс на излечение. Тесное сотрудничество с врачом может помочь поддержать правильное выздоровление и снизить риск осложнений
Авторы другого исследования утверждают, что у пациентов с болезнью Крона чаще отмечаются тревожные расстройства.


































