Ощущения во время гастроскопии
Хотя процедура не болезненна, ощущения могут вызывать определенный дискомфорт. Она длится в среднем 15-20 минут.
Однако персонал будет делать все возможное, чтобы облегчить процедуру: при нервозности пациента могут применяться уколы успокоительного, а для облегчения проведения эндоскопа через глотку, ее орошают раствором анестетика (чаще всего 1% раствор лидокаина). Между зубами вставляют пластиковый загубник, чтобы не прикусывать трубку эндоскопа.
При введении трубки необходимо глубоко дышать и расслабиться, иногда врач будет просить совершать глотательные движения. По трубке подают немного воздуха для расправления стенок пищевода и желудка.
После исследования в течение суток может быть неприятное ощущение в горле, которое постепенно исчезает. Пищу можно принимать через 1 час после исследования.
Ингибиторы протонной помпы (ИПП)
Это сильнейшие препараты, подавляющие желудочную секрецию. Клинические исследования показали, что они наиболее эффективны при лечении ГЭРБ. ИПП обычно хорошо переносятся, вызывая относительно мало побочных эффектов. Однако ИПП могут нарушать гомеостаз кальция, усугубляя существующие нарушения сердечной проводимости. ИПП повышают риск переломов бедренной кости у женщин в постменопаузе.
На основании множества клинических испытаний были сделаны выводы, что ИПП более эффективны, чем блокаторы H2, в контроле симптомов ГЭРБ в течение 4 недель. И более эффективны при лечении эзофагита в течение 8 недель. Также сообщается, что не обнаружено, что какой-либо препарат PSI более эффективен, чем другие, в борьбе с симптомами ГЭРБ в течение 8 недель.
Хотя ИПП являются наиболее эффективными антисекреторными препаратами, их применение, особенно в течение длительного периода времени, связано со многими побочными эффектами. Во-первых, у ИПП есть ограничения по применению: их нельзя применять детям до 1 года, беременным и кормящим женщинам. Было показано, что использование ИПП во время беременности увеличивает риск врожденных дефектов (пороков сердца).
Ограничения по применению ИПП
Исследования, проведенные в США, показывают, что чрезмерное использование ИПП имеет опасные последствия. Поэтому FDA США предупреждает врачей и пациентов о том, что в год не должно быть более трех 14-дневных курсов лечения. Длительное или частое использование ИПП связано с повышенным риском переломов костей, гиповитаминоза B12, электролитного дисбаланса (в первую очередь гипомагниемии), мышечных спазмов и даже судорог.
Чрезмерное подавление секреции желудочного сока при приеме ИПП может вызвать дискомфорт в эпигастрии, расстройство желудка, усиление кишечных инфекций (C. difficile и др.), Риск аспирационной пневмонии. Риск инфекционных осложнений еще выше, когда ИПП используются с блокаторами Н2-рецепторов.
Лечение рака пищевода
Лечебные мероприятия подбираются онкологом, хирургом, радиологом и другими специалистами в зависимости от времени выявления злокачественного новообразования, локализации опухоли, ее стадии, отсутствия или наличия метастазов, общего состояния больного.
При возможности оперативного лечения оно, как правило, сочетается с лучевой терапией. Во время операции может проводиться как полное иссечение опухоли с прилежащими тканями и расположенными рядом лимфоузлами, так и ее частичная резекция для освобождения просвета пищевода. Для замещения части удаленного пищевода используется ткань тонкого или толстого кишечника.
При невозможности хирургического лечения рака пищевода методикой выбора становится лучевая терапия. Также, в качестве паллиативного лечения, может применяться фотодинамическая терапия – в опухолевую ткань вводится светочувствительный элемент, и она разрушается лазером. Процедура проводится для облегчения глотания, полностью уничтожить с ее помощью опухоль нельзя.
Химиотерапия при этом виде рака обычно применяется как вспомогательный метод, для подавления активности малигнизированных клеток.
После лечения все пациенты состоят на учете у онколога, регулярно проходят обследование.
Показания
Гастроскопия (ЭГДС) выполняется как с диагностическими, так и с лечебными целями. Исследование проводится для выявления и подтверждения целого ряда заболеваний пищевода, желудка, двенадцатиперстной кишки и некоторых общесоматических патологий. В частности, речь идет о воспалительных процессах (эзофагиты, гастриты, бульбиты и др.) токсического, инфекционного и другого генеза. Эзофагогастродуоденоскопия – один из основных методов диагностики язвенной болезни желудка и двенадцатиперстной кишки. При таком диагнозе процедура назначается также с лечебной целью, эндоскопия желудка используется для введения различных препаратов, способствующих заживлению язвы.
Еще одним показанием для ЭГДС являются опухолевые образования пищевода, желудка и двенадцатиперстной кишки. Это могут быть доброкачественные процессы (полипы) и злокачественные неоплазии. Именно на заключении биопсии, проведенной в ходе исследования, базируется дальнейшая тактика ведения больного. Эзофагогастродуоденоскопия позволяет визуализировать специфические изменения слизистой оболочки двенадцатиперстной кишки и выполнить забор материала для гистологического исследования при болезни Уиппла, болезни Крона и некоторых других патологиях. ЭГДС дает возможность достоверно подтвердить наличие пищеводного или желудочно-кишечного кровотечения. Во время процедуры применяются механические и химические способы остановки кровотечения, осуществляется введение гемостатиков.
Кровавая рвота и мелена наблюдаются при множестве нозологий, поэтому эзофагогастродуоденоскопия проводится с целью дифференциальной диагностики заболеваний пищевода, желудка и других отделов ЖКТ, способных спровоцировать кровотечение. Кроме того, ЭГДС в отдельных случаях используется для выявления причины кишечной непроходимости (дуоденальная обструкция различной природы). Исследование широко применяется для хирургического удаления полипов, предраковых образований, бужирования при наличии стенозов, удаления инородных тел и т. д. Также эзофагогастродуоденоскопия назначается в ходе подготовки больных к оперативному лечению целого ряда заболеваний.
Что представляет собой процедура?
Возможно проведение ЭГДС как с наркозом, так и без него. У каждого варианта есть свои положительные и отрицательные стороны, сложности и особенности. Рассмотрим каждый способ в отдельности, чтобы более точно понимать все нюансы.
Без наркоза
Подготовительный этап заключается в отказе от пищи в течение 8-12 часов. За несколько дней до начала процесса необходимо отказаться от консервированной, острой, соленой, копченой, вызывающей вздутие кишечника пищи и алкоголя
Важно исключить табакокурение, так как оно может усилить рвотный рефлекс. Не менее необходим правильный психологический настрой.
Пациент должен четко понимать, что с ним будет происходить, быть готовым к неприятным ощущениям и точно выполнять рекомендации специалистов. Перед гастроскопией нужно будет снять все украшения и съемные протезы.
В ходе процедуры пациента попросят лечь на левый бок, оросят глотку анестетиком и поставят специальную капу в ротовую полость. Далее, при введении гастроскопа, врач будет давать указания по вдохам и выдохам для нейтрализации рвотного рефлекса и свободного продвижения аппарата в пищевод.
Неприятные ощущения возможны не только в гортани и пищеводе, для оптимальной визуализации слизистой нагнетается небольшое количество воздуха, что вызывает чувство распирания в желудке. Этот этап длится от 10 до 30 минут.
По окончании манипуляций пациенту необходимо отдохнуть минут 20, не вставая. Воздерживаться от приема пищи 3-4 часа. Не курить, исключить физические нагрузки в течение суток.
Противопоказания к гастроскопии без наркоза:
- Психические нарушения.
- Непреодолимый рвотный рефлекс.
- Ранний детский возраст.
- Повышенная чувствительность, потеря самоконтроля из-за страха.
С применением наркоза
Подготовительный этап схож с вышеописанным, только для безопасного проведения гастроскопии во сне врачу необходимо будет убедиться в отсутствии противопоказаний у пациента к действующему составу и подобрать индивидуально подходящий препарат и дозировку.
Эмоциональное состояние объекта воздействия в данном случае более стабильно, ведь процесс проходит под наркозом, а значит, и волнений будет меньше. Врачу проще проводить все необходимые манипуляции, если больной не боится, не напрягает мышцы гортани и не борется с рвотными позывами.
Пациента укладывают на левый бок, вставляют капу и проводят местную и общую анестезию заранее подобранными препаратами, после обследования и консультации специалиста. Когда начинает действовать наркоз, врач осуществляет процесс.
Гастроскопия проходит быстрее (5-15 минут), а результат более продуктивен и информативен. Клиент просыпается только после окончания ЭГДС и испытывает минимальный дискомфорт. Единственным минусом такого способа является отсутствие осознанного контакта больного с врачом.
Противопоказания:
- Беременность.
- Сердечно-сосудистые заболевания.
- Сужение просвета пищевода и верхнего отдела желудка.
- Индивидуальная непереносимость анестетиков и седативных препаратов.
- Деформационные изменения шейного и грудного отдела опорно-двигательного аппарата.
Последующая реабилитация происходит под наблюдением профессионалов. Они наблюдают за пациентом и контролируют изменения его самочувствия в течение нескольких часов.
ЛИТЕРАТУРА
- Петровский Б.В. (1947) Внутриплевральная резекция пищевода, кардии и тотальная гастрэктомия с одновременным эзофагогастро- и эзофагоеюноанастомозом при раке. Хирургия, 9: 79–94.
- Петровский Б.В., Ванцян Э.Н., Тощаков Р.А. (1967) Пластика пищевода при рубцовой стриктуре коротким кишечным трансплантатом. Хирургия, 1: 154–157.
- Саенко В.Ф., Андреещев С.А., Кондратенко П.Н., Мясоедов С.Д. (2002) Восстановительные операции по поводу рубцовой послеожоговой стриктуры пищевода. Клін. хірургія, 5–6: 4.
- Черноусов А.Ф., Андрианов В.А., Домрачеев С.А., Богопольский П.М. (1998) Опыт 1100 пластик пищевода. Хирургия, 6: 21–25.
- Черноусов А.Ф., Богопольский П.М., Курбанов Ф.С. (2000) Хирургия пищевода. Медицина, Москва, 350 с.
- Шалимов А.А., Гоер Я.В., Шалимов С.А. (1979) Внутригрудная пластика пищевода. Клин. хирургия, 10: 44–45.
- Garlock J.H. (1944) The re-establishment of esophago-gastric continuity following resection of esophagus for carcinoma of the middle third. Surg. Gynecol. Obstet., 78(1): 23–28.
- Garlock J.H. (1947) Technical problems in the surgical treatment of carcinoma of the esophagus and upper stomach. J. Thorac. Surg., 16: 215.
- Ohsawa T. (1933) Surgery of the esophagus. Arch. Jpn. Chir., 10(111): 646–653.
Внутрішньогрудна езофагопластика при рубцевому стенозі стравоходу
Верещако Роман Іванович
Резюме. Викладено досвід внутрішньогрудної пластики стравоходу при його рубцевому стенозі. Наведено варіанти операцій залежно від довжини ураженого сегмента стравоходу. Мета виконаних пластик стравоходу — зберегти незмінену частину власного стравоходу і тим самим досягти кращих функціональних результатів порівняно із субтотальною і тотальною езофагопластикою. Летальних випадків не було. Функція відновленого стравоходу у віддалений період хороша.
Ключові слова:рубцевий стеноз, стравохід, пластика стравоходу
Intrathoracic esophagoplasty at cicatrical stenosis of esophagus
Vereshchaco Roman I
Summary. Experience of intrathoracic esophagoplasty at cicatrical esophageal stenosis is represented in the article. The variants of operations are expounded depending on the length of the affected segment of the esophagus. The purpose of the performed esophagoplasties was to save the unaffected part of the esophagus and thus to obtain the best functional results in comparison with subtotal and total esophagoplasty. Fatal outcomes were not observed. The function of the restored esophagus in a period was good.
Key words: cicatrical stenosis, esophagus, esophagoplasty
Возможные осложнения
После операции на пищевод нужно быть готовым к тому, что хирургическое вмешательство может привести к следующим неблагоприятным последствиям:
- образование тромбов;
- кровоизлияние;
- проникновение инфекционных микроорганизмов;
- сердечная недостаточность при проведении оперативного воздействия;
- аллергия на анестезирующие медикаменты;
- нарушения в дыхательном процессе.
При открытой операции на пищевод риск осложнений несколько ниже. Однако могут возникнуть следующие:
- поражение легочного органа;
- попадание инфекции в грудную полость;
- механическое повреждение соседних органов;
- закрытие прохода между пищеводом и желудком.
Кишечник может начать отторгать продукты питания. Это связано с тем, что после операции образуется желудочная недостаточность (потеря способности усваивать жиры и глюкозу). Называется такое патологическое состояние демпинг-синдромом. Его лечением занимается врач-диетолог. Как правило, достаточно полугода, чтобы организм смог перестроиться к новому образу жизни.
Показания к проведению
Операцию по пластике пищевода назначают в следующих случаях:
- Атрезия пищевода – когда наблюдается большой диастаз. Если отсроченный анастомоз не получилось наложить или он был наложен, но неудачно (возникновение эзофагостомии).
- При каустическом ожоге желудка, если бужирование не дало должного результата.
- Травмирование пищевода из-за продолжительного пребывания в нем постороннего предмета.
- Опухоли пищевода.
- Нарушения двигательной функции.
Существует 4 вида хирургического вмешательства:
- толстокишечным трансплантатом;
- желудочной трубкой;
- тощекишечным трансплантатом;
- мобилизация желудка в грудину.
Последний способ является самым популярным в наши дни. Этот метод имеет ряд преимуществ перед прочими. Схему и технику проведения оперативного воздействия подбирает врач исходя из вида и запущенности заболевания, а также индивидуальных особенностей пациента.
Подготовка к рентгену желудка и пищевода
диетыгазообразовании
Диета перед рентгеном желудка и пищевода
Врачи рекомендуют ограничить употребление следующих газообразующих продуктов перед рентгеном желудка и пищевода:
- бобовые (фасоль, горох);
- овощи (лук, капуста);
- картофель;
- хлеб;
- торты, сладкие мучные изделия;
- дрожжевое тесто;
- молочные продукты;
- яйца;
- свинина, говядина, баранина;
- газированные напитки;
- алкоголь.
Питание
Что можно есть во время диеты перед рентгеном желудка?
Перед рентгеном желудка и пищевода к употреблению разрешены следующие продукты:
- злаковые каши на воде;
- куриный бульон;
- мясо курицы, отваренное на пару;
- рыба и морепродукты;
- сыр твердых сортов.
Можно ли использовать медикаменты перед рентгеном желудка и пищевода?
За несколько дней до рентгена желудка и пищевода можно принимать один из следующих препаратов:
- активированный уголь;
- полисорб;
- энтеросгель;
- эспумизан и некоторые другие медикаменты.
Можно ли курить и принимать алкоголь перед рентгеном желудка и пищевода?
КурениеПосле курения всего лишь одной сигареты в желудке происходят следующие изменения:
- ослабление перистальтики желудка;
- уменьшение тонуса желудочной стенки;
- повышение количества желудочного сока и его кислотности.
Когда показана процедура стентирования пищевода?
Процедура по стентированию осуществляется в тех ситуациях, когда нарушена проходимость пищевода. Подобное состояние бывает результатом развития сопутствующих болезней. Зачастую данная малоинвазивная методика используется в следующих ситуациях:
- уменьшение просвета при растущем раке пищевода или же вследствие увеличения доброкачественного образования;
- неопухолевые стриктуры пищевода – могут возникать из-за термических или химических ожогов;
- возникновение опухолей средостения и в грудной клетке, которые могут сдавливать полую трубку и препятствовать продвижению пищи;
- сужение просвета из-за прочих хирургических вмешательств на данном органе.
Для каждого больного в индивидуальном порядке определяется целесообразность в стентировании пищевода. Чаще всего у больных с показаниями к данной процедуре есть и прочие сопутствующие заболевания, которые следует учитывать. Кроме того, за счет стентирования удается существенно повысить качество жизни, поэтому перечень противопоказаний к манипуляции минимален.
Перед установкой стента необходимо пройти обследование. Чтобы точно установить диагноз, уточнить протяженность новообразования требуется сделать рентгеноскопию с контрастным веществом и эндоскопическую диагностику с биопсией тканей. Для определения стадии злокачественности опухоли и оценки ее операбельности пациент должен пройти УЗИ, МРТ и КТ.
Подготовка пациента
Перед операцией в обязательном порядке назначаются следующие диагностические обследования:
- общий анализ мочи и крови;
- биохимический анализ;
- коагулограмма;
- ЭКГ;
- флюорограмма;
- консультации терапевта и специалиста по профилю при хроническом заболевании.
Для подбора метода проведения операции и ее объема при тяжелых патологических состояниях необходимо сделать следующие исследования:
- рентгенографию;
- ФГДС;
- исследование кислотности пищевого комка в пищеводе и желудке на протяжении суток;
- манометрию;
- эндоскопическое УЗИ;
- КТ или МРТ.
Чтобы операция прошла успешно, перед ее проведением нужно перевести в стадию ремиссии все имеющиеся хронические патологии. Перед хирургическим вмешательством запрещается проходить курс лечения кроверазжижающими препаратами и медикаментами для снижения тонуса мышечных волокон. Также за месяц до проведения операции нужно отказаться от курения.
Противопоказания
Гастроскопия является достаточно безопасным и несложным методом обследования, но, не смотря на это, к ней существуют определенные противопоказания.
К абсолютным противопоказаниям относят:
- шок;
- тяжелая одышка со сниженными показателями кислорода крови;
- инфаркт миокарда в острой стадии;
- инсульт;
- аневризму аорты ;
- коматозное состояние (кроме ситуаций, когда пациент интубирован);
- судороги;
- перфорации пищевода, желудка.
К относительным противопоказаниям можно отнести достаточно обширную группу болезней и состояний – выраженные сердечная и легочная недостаточности, нарушение свертываемости крови (коагулопатии), состояние после перенесенного менее чем полгода назад инфаркта или инсульта, серьезные болезни нервной системы,состояния, когда пациент не может самостоятельно выполнять команды врача (например тяжелое ожирение , общее истощение), увеличение щитовидной железы, спазм и рубцовое сужение пищевода, выраженная деформация позвоночника,
При наличии у больного острых процессов ротоглотки, насморка, увеличеных загрудинных и шейных лимфоузлах, больших дивертикулах пищевода врач-эндоскопист должен быть поставлен в известность
Основные достоинства метода эмболизации вен, применяемого в центре профессора Капранова
Эндоваскулярная эмболизация в нашем центре представляет собой малотравматичную процедуру. Она кардинально отличается от стандартных хирургических вмешательств отсутствием больших разрезов на вене и тканях. Кроме того, при эмболизации не требуется вводить пациента в общий наркоз. Это снижает многочисленные риски, делает вмешательство возможным при наличии общих противопоказаний к стандартной операции.
К достоинствам проведения вмешательства в центре профессора Капранова также относят:
Опыт профессионалов. Все врачи провели массу вмешательств по восстановлению функциональности пищевода. Они готовы помочь и вам.
Комфортные условия пребывания в любой клинике. Эмболизация сосудов пищевода не станет причиной боли и выраженного дискомфорта.
Снижение вероятности рецидивов. Методика, применяемая для закупоривания сосуда, позволяет быстро и надежно прекратить кровоток вены (сосуда) пищевода.
Отсутствие дискомфорта при восстановлении функциональности пищевода. Во время эмболизации вены пациент не испытывает боли. Все неприятные ощущения устраняются с помощью специальных препаратов.
Короткий восстановительный период после вмешательства по поводу варикозного расширения вен пищевода. При небольших вмешательствах на сосудах пациента могут выписать уже в день процедуры. При этом специального ухода, сложного лечения, регулярных перевязок не потребуется.
Минимальное количество противопоказаний и осложнений. Успешность операции по эмболизации сосудов пищевода во многом зависит от профессионализма врача
Именно поэтому важно грамотно подойти к выбору хирурга.
Возможности для сохранения органа. Эмболизация пищевода, например, позволяет избежать ряда серьезных проблем.
Цель исследования
Суточная рН импедансометрия пищевода и желудка с мониторингом кислотности ставит перед собой следующие задачи:
- Оценка процесса суточной выработки желудочного сока в обычных условиях работы организма с учетом влияния внешних факторов (курение, физическая активность, положение тела, прием медикаментов) на кислотность;
- Диагностика гастроэзофагеального или дуоденогастрального рефлюксов, частоты и остроты их проявления, а также степени агрессивности влияния содержимого, забрасываемого из двенадцатиперстной кишки и желудка на слизистые желудка и пищевода соответственно;
- Обнаружение факторов, провоцирующих формирование рефлюкса;
- Оценка эффективности назначенной терапии;
- Оценка состояния желудка и пищевода в периоды подготовки к оперативному вмешательству и после хирургического лечения;
- Конструирование графика индивидуальных ритмов кислотности и коррекция дневного рациона пациента с учетом полученных данных;
- Подбор медикаментов длительного действия, позволяющие снизить уровень кислотности, контролировать его.
Показания к внутрижелудочной pH метрии:
- апноэ;
- изжога;
- боли за грудиной;
- кашель;
- хрипота и осиплость голоса;
- распространенный рецидивирующий кариес;
- запах изо рта при условии регулярности гигиенических процедур.
Показания при ГЭРБ:
- неэрозивный тип заболевания;
- внепищеводная симптоматика (хрипота голоса, першение в горле, боли в грудине, приступообразное удушье, стоматологические заболевания, ассоциация с бронхиальной астмой);
- рефрактерная форма ГЭРБ;
- функциональная изжога;
- гиперчувствительность пищевода;
- индивидуальный подбор антисекреторного лечения;
- период до и после операции, например, при резекции желудка или устранении ГПОД (Грыжа пищеводного отверстия диафрагмы) — заболевания, при котором происходит смещение нижней части пищевода или желудка относительно диафрагмы.
Часто задаваемые вопросы
Как подготовиться к исследованию?
Курильщикам придется отказаться от вредной привычки хотя бы на 4 часа до исследования.
Общие правила подготовки:
- Исключить физические нагрузки.
- Исключить любые ингаляции (за исключением ингаляций для астматиков и других случаев обязательного приема лекарственных средств).
- Последний прием пищи должен быть за 2 часа до обследования.
- Воздержаться от приема бронхорасширяющих препаратов (если терапию нельзя отменить, то решение о необходимости и способе обследования принимает лечащий врач).
- Отказаться от пищи, напитков и лекарственных средств с кофеином.
- Необходимо убрать с губ помаду.
- Перед процедурой нужно расслабить галстук, расстегнуть воротник – чтобы ничего не мешало свободному дыханию.
О других рекомендациях по подготовке расскажет врач.
Какие ощущения во время процедуры?
Спирометрия не доставляет никаких неприятных ощущений. Это безболезненное и безопасное исследование.После пробы с бронхолитическим средством иногда могут наблюдаться учащенное сердцебиение и тремор. Это временные побочные симптомы, которые быстро проходят и не представляют никакой опасности для здоровья.Если процедура проводится при наличии скрытых противопоказаний, обследование может привести к бронхоспазму или приступу затяжного кашля. Это крайне редкая ситуация. В таком случае врач тут же окажет необходимую помощь.
Бывают ли ошибки?
Ошибки возникают при нарушении техники исследования, а также из-за неисправностей оборудования. Если врач заподозрит неточности в результатах, скорее всего, пациенту будет предложено пройти процедуру еще раз.
Куда обратиться для обследования?
В клинике ЦЭЛТ обследование проводят квалифицированные специалисты. При необходимости пациент может сразу получить или пульмонолога. Качественные приборы, внимательные и компетентные специалисты – это залог точных результатов диагностики и эффективного лечения пациентов.
Этапы проведения
Ход хирургического вмешательства:
- Совершается лапаротомия. На шее делают элиптоидный надрез эзофагостомы или «низкий» поперечный правосторонний, левосторонний – для выделения шейного отдела пищевода. В некоторых случаях может быть нужна торакотомия.
- Желудок выводится через разрез. Отверстие зашивается. Мобилизуют желудок по большой и малой кривизне. При этом не задевают аркады правой желудочно-сальниковой и желудочной артерий.
- Перемещение продолжают проксимально. При этом перевязывают и пересекают короткие сосуды между дном желудка и селезенкой, левые желудочные артерию и вену.
- При большом диастазе культю дистального отдела пищевода мобилизуют из заднего средостения при помощи пересечения диафрагмально-пищеводной оболочки. Пересекают передний и задний стволы блуждающего нервного окончания. Пищевод отсекают на уровне пищеводно-желудочного перехода и дефект в желудке ушивают.
- Совершают пилоропластику. Эзофагогастроанастомоз имеет расположение на «вершине» дна желудка. Различными нитями делаются 2 шва.
- Из шейного надреза мобилизуют пищевод. Возвратный гортанный нерв при этом не задевают.
- Медиастинальный туннель создают от превертебральной фасции. Выделение производится сверху в заднем средостении кзади от трахеи и вниз, снизу в превертебральном пространстве позади сердечного органа.
- Применяя швы-держатели в качестве проводников, желудок выводят вверх через пищеводное отверстие и туннель в заднем средостении, пока его дно не станет видно.
- Однорядный анастомоз между шейным отделом пищевода и дном желудка накладывают нитью специальным инструментом. Перед завершением сшивания передней губы анастомоза в желудок проводят назогастральную трубку. Накладываются швы. Устанавливается мягкий резиновый дренаж на шею
Операция в большинстве случаев проходит успешно. Число смертельных исходов составляет всего 5%.
Как проводится лечение варикоза пищевода?
Основной целью терапии при варикозном расширении вен пищевода является профилактика кровотечения. В некоторых случаях специалистам приходится устранять и последствия уже перенесенных кровотечений.
Расширение вен лечится путем назначения:
- Витаминов, антацидов и вяжущих препаратов.
- Кровоостанавливающих средств.
- Препаратов, сужающих сосуды.
В некоторых случаях осуществляется введение специальных коллоидных растворов. Также проводятся переливания плазмы, крови и эритроцитарной массы.
К операциям на пищеводе прибегают тогда, когда медикаментозная терапия не дает желаемого результата.
Все вмешательства делятся на 2 группы:
- Эндоскопические.
- Хирургические.
Эндоскопические вмешательства на пищеводе проводятся путем:
- Электрокоагуляции. При таком вмешательстве поврежденные ткани вен эффективно удаляются под воздействием электротока.
- Легирования вен пищевода. Данная методика сводится к тщательному перевязыванию вен пищевода. Для проведения вмешательства специалисты пользуются небольшими кольцами. На каждую вену накладывается 1, 2 или 3 кольца. Также легирование возможно с применением нейлоновых петель.
- Бандажирования. Данная методика применяется для фиксации расширенных вен. Благодаря этому можно быстро остановить уже начавшееся из-за расширения сосудов кровотечение.
- Введения зонда, сдавливающего вены. Зонды для вены изготавливаются из резины. Они прижимают кровоточащий сосуд.
- Нанесения на пораженные участки вен специальной клеевой пленки или такого вещества, как тромбин.
Хирургические операции по предупреждению кровотечений в результате расширений вен пищевода проводятся путем:
- Склерозирования. В расширенные вены вводится особый раствор. Раствор поставляется путем инъекций. Вкалываются они в просвет вен пищевода. Методика является достаточно эффективной. Существует один ее существенный недостаток. Процедура должна проводиться постоянно и регулярно. Обычно склеротерапию повторяют каждые 5 дней. Затем процедура проводится 1 раз в месяц. В дальнейшем склерозирование осуществляется раз в 3 месяца. В год нужно провести не менее 4-5 процедур. Только в этом случае можно добиться достаточной эффективности методики.
- Портосистемного стент-шунтирования. Данная методика устранения варикозных патологий заключается во введении в среднюю часть печени специального стента. Он соединяет функционал печеночной и портальной вен.
- Наложения аностомоза. Объектами вмешательства являются вена селезенки и левая почка.
- Обшивания сосудов.
- Устранения вен пищевода, не подлежащих восстановлению.
Все операции на венах пищевода являются достаточно опасными. Кроме того, варикозные патологии с их помощью невозможно устранить полностью. Нередко возникают рецидивы, а операции провоцируют риски ряда осложнений.
Именно поэтому с варикозными патологиями сегодня борются с применением еще одного метода. Он является инновационным и позволяет забыть о проблеме!
Эмболизация при расширенных венах не напрасно пользуется популярностью!
Где сделать суточную pH метрию желудка и пищевода в СПб
рН метрию (импедансометрию) желудка и пищевода вы можете сделать в комфортных условиях дневного стационара ЮНИОН КЛИНИК. При первичном обращении к нашим специалистам, вы проходите полное обследование. Гастроэнтеролог определяет ряд показаний и противопоказаний к проведению исследования и помогает вам подготовиться к нему. Перед назначением суточного мониторинга могут быть проведены дополнительные анализы. В процессе консультации вы сможете уточнить все подробности прохождения процедуры. Чтобы записаться на pH метрию, вы можете воспользоваться онлайн формой на сайте «Запись на прием».
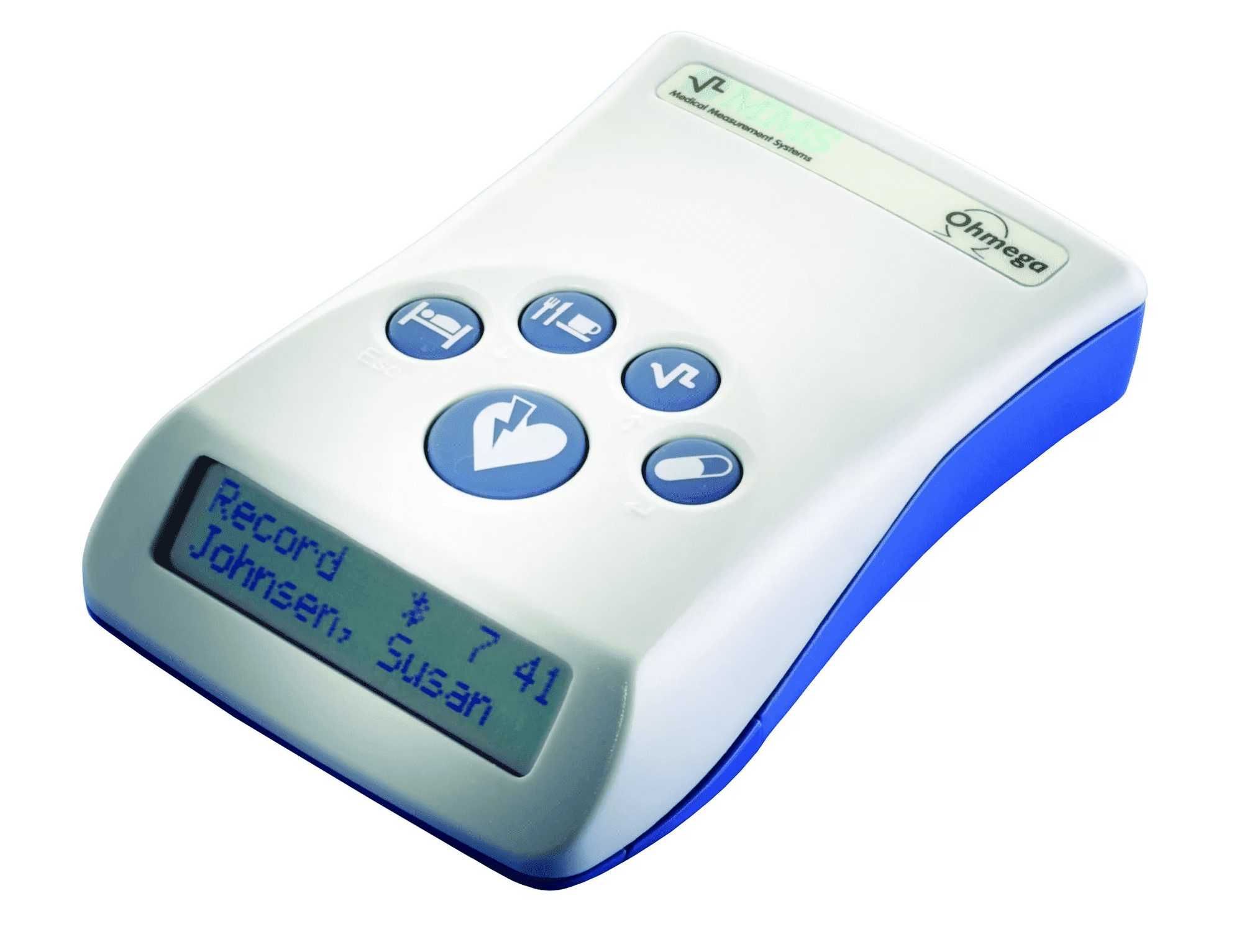
В ЮНИОН КЛИНИК для проведения 24 часовой рН импедансометрии пищевода и желудка применяется современный амбулаторный рН-рекордер. Компактный легкий прибор одновременно записывает значения кислотности и импеданса, позволяет классифицировать рефлюксы на кислотные, газовые и смешанные, а также на кислые и не кислые. Данный метод особенно удобен в определении специфики беспричинных симптомов, возникающих на фоне некислых рефлюксов при лечении ингибиторами протонной помпы (ИПП).
Прогноз заболевания
Как и при других онкопатологиях, выживаемость и возможность излечения зависят от времени обнаружения опухоли. Рак пищевода – один из наиболее трудно поддающихся лечению. В целом, при поздней диагностике и отсутствии терапии продолжительность жизни с момента постановки диагноза составляет не более 5-7 месяцев. При раннем выявлении – до 6-7 лет.
Прогноз выживаемости зависит от локализации опухоли и наличия метастазов. При проведении комплексной терапии (оперативное лечение и лучевая/химиотерапия) выживаемость более 5 лет составляет:
- при выявлении рака на I стадии – 80-90%;
- на II – 40-50%;
- на III – 5-10%.
Новые методики лечения помогают повысить продолжительность жизни пациентов. Применение стереотаксической радиохирургии (кибернож) в комплексе с лучевой терапией на линейном ускорителе увеличивает выживаемость на 25%. Радикальная программа лучевой терапии с дифференцированным облучением первичной опухоли, зон перифокальной инфильтрации, а также путей регионарного метастазирования, повышает выживаемость при всех стадиях рака пищевода на 15%.
При неоперабельной опухоли применяется лучевая терапия, которая позволяет увеличить продолжительность жизни до 12 месяцев у 10% больных.

































