Преимущества клиники
В клинике «Энергия здоровья» имеется современная аппаратура для диагностики и лечения самых разных заболеваний. Мы предлагаем каждому клиенту:
- комплексные программы обследования для выявления различных заболеваний;
- эффективные методы лабораторной и инструментальной диагностики;
- современные подходы к лечению болезней, включающие не только лекарственные препараты, но и физиотерапию, ЛФК, массаж и диету по показаниям;
- консультации высококлассных специалистов;
- безукоризненное выполнение медицинских манипуляций;
- комфортабельные условия и максимальный комфорт в стенах клиники;
- адекватные цены на все услуги.
Здоровье — это величайшая ценность. Мы поможем восстановить и укрепить его. Сделайте первый шаг к отличному самочувствию, запишитесь на обследование в «Энергию здоровья»!
Проведение
Выполнение инъекций может проводиться несколькими (разными) методами, разновидность выбирается косметологом в зависимости от зоны и состояния кожных покровов.
Папульная техника
Препарат вводят в средние и поверхностные слои дермы. Иглу располагают под острым углом (примерно 15 градусов) и держат ее срезом вверх. На поверхности кожи образуются небольшие возвышения – папулы, заполненные введенным веществом, которое постепенно распределяется в окружающих тканях. При использовании средств на основе синтезированной гиалуроновой кислоты процесс восстановления может занять до 3-х дней. При использовании препарата CURACEN – от 20 до 60 минут. Последствия такой косметической процедуры положительные, биоревитализация отличается долговременным сохранением эффекта благодаря замедленному рассасыванию препарата.
Средний размер бугорков составляет около 4 мм. В особо нежных участках (вокруг глаз и губ) создают папулы меньшего размера, диаметром до 2-х мм.
Бугорковая или микропапульная техника
Уколы делают иглой длиной 4 мм, под углом 45 градусов. За счет этого действующие вещества попадают в самые глубокие слои дермы. Внешне кожа остается ровной, визуально заметны только следы от инъекций.
Линейно-ретроградная техника
Суть методики состоит во введении состава длинной иглой (до 13 мм), которую после прокола проводят параллельно поверхности кожи через средние слои. На обратном движении шприца вводят действующее вещество.
За счет использования этой техники специалистам удается снизить количество уколов, а глубокое проникновение иглы дополнительно стимулирует регенеративные процессы кожи. На сколько хватит эффекта от биоревитализации лица таким способом, во многом зависит от мастерства косметолога, индивидуальных особенностей пациента и домашнего ухода. В среднем этот срок составляет от 6 месяцев до 1 года.
Кому нельзя проводить лечение PRP плазмой
Методика безопасная, благодаря чему и привлекает внимание ортопедов-травматологов, косметологов, клиницистов. К ней нет абсолютных противопоказаний. Противопоказания к PRP терапии — относительные, то есть такие, которые можно устранить и провести назначенное лечение.
С осторожностью применяют процедуру в случаях:
С осторожностью применяют процедуру в случаях:
-
низкое число тромбоцитов у пациента (тромбоцитопения, когда их меньше 100 тыс. в 1 мкл крови);
-
аномалии строения тромбоцитов – тромбоцитопатии, (бывают врожденные и приобретенные, например, при дефиците витаминов);
-
малокровие, анемия средней и тяжелой степени, гемоглобин ниже 90 г/л;
-
лечение препаратами, нарушающими свертывание крови (назначаются при серьезных проблемах с сердцем);
-
острое инфекционное воспаление в области сустава или системная инфекция (грипп, ОРЗ, COVID-19, пневмония и т.д.);
-
онкологические болезни;
-
реакция организма на применяемые антикоагулянты;
-
беременность.
Как видно, большинство из перечисленных противопоказаний к PRP можно скорректировать: вылечить инфекцию, восполнить уровень гемоглобина, принять витамины и т.д.
Общая информация
Коленный сустав регулярно испытывает колоссальные нагрузки. Ходьба, бег, прыжки, подъем по лестнице и просто пребывание в стоячем положении – все это оказывает влияние на состояние хряща. Процессы разрушения и восстановления находятся в постоянном равновесии, но, если под влиянием тех или иных причин, этот баланс нарушается, начинается постепенное развитие артроза.
Изначально в толще хряща появляются микротрещины, которые способствуют уменьшению его толщины в некоторых участках. В результате перераспределяется нагрузка на соприкасающиеся поверхности костей, что ускоряет патологический процесс. Постепенно в колене происходит целый комплекс изменений:
- истончение хряща вплоть до полного исчезновения;
- изменение состава и сокращение количества синовиальной жидкости;
- повреждение костей вследствие трения друг о друга;
- появление костных выступов (остеофитов) сначала по краям сустава, а затем и по всей его площади;
- уплотнение суставной сумки в результате хронического воспалительного процесса, что приводит к тугоподвижности сустава;
- компенсаторный спазм окружающих мышц.
В конечном итоге колено значительно деформируется, а подвижность ограничивается, что приводит к инвалидности человека.
В зависимости от локализации процесса, артроз коленного сустава может быть односторонним и поражать правое или левое колено, или двусторонним. В этом случае страдают обе ноги.
Анатомия лучезапястного сустава
Лучезапястный сустав представляет собой синовиальное соединение в верхней конечности, обозначающее область перехода между предплечьем и кистью.
Сустав состоит из:
- дистально: проксимального ряда кистевых костей, кроме гороховидной;
- проксимально: дистального конца лучевой кости и суставного диска.
Локтевая кость не является частью запястного сустава – она частично соединена с лучевой костью, прямо проксимально с лучезапястным суставом, возле дистального лучелоктевого сустава. Ее разделяет от сочленения с запястными костями связка волокнистого хряща, называема суставным диском, которая лежит над верхней поверхностью локтевой кости. Вместе кистевидные кости образуют выпуклую поверхность, которая сочленяется с вогнутой поверхностью радиальной кости и суставного диска.
Суставная капсула является двухслойной, как и любой синовиальный сустав. Волокнистый наружный слой прикрепляется к лучевой и локтевой кости, проксимальному ряду костей запястья. Внутренний слой состоит из синовиальной мембраны, выделяющей синовиальную жидкость, которая смазывает и смягчает сустав.
В запястье есть четыре связки, каждая из которых проходит с разных сторон сустава:
- Ладонная лучезапястная связка. Она находится на ладонной (передней) стороне руки и проходит от радиуса к обоим рядам кистевых костей. Ее функция, помимо поддержания стабильности, заключается в том, чтобы убедиться, что кисть следует за предплечьем во время супинации.
- Тыльная лучезапястная связка. Она находится на задней стороне руки и проходит от радиуса к обоим рядам кистевых костей. Это способствует устойчивости запястья, но также гарантирует, что рука следует за предплечьем во время пронации.
- Боковая локтевая связка запястья. Она располагается между трехгранной костью и шиловидным отростком локтевой кости. Работает в основном в соединении с другой коллатеральной связкой для предотвращения чрезмерного смещения боковых суставов. И отвечает за отведение кисти.
- Боковая лучевая связка. Лежит между ладьевидной костью и шиловидным отростком лучевой кости. Также отвечает за приведение кисти.
Запястье кровоснабжается из анастомозов ладонных запястных ветвей локтевой и лучевой артерий, и ветвей передней межкостной артерии и глубокой ладонной дуги. Иннервируется тремя нервами – срединным (передняя межкостная ветвь), лучевым (задняя межкостная ветвь), локтевым нервом (глубокие и спинные ветви). Запястье представляет собой синовиальное соединение эллипсоидного типа, позволяющее перемещаться вдоль двух осей. Это означает, в запястье происходит сгибание, разгибание, отведение и приведение. Все движения выполняются мышцами предплечья.
Виды
Вводить гиалуроновую кислоту можно разными способами. В зависимости от метода введения будет отличаться стоимость и другие особенности. Наиболее простой вид ревитализации – инъекционный. Степень травматизма минимальная и затрагивает только поверхностные слои.
Инъекционная биоревитализация
Ревитализация проводится в стерильных условиях с использованием современных проверенных препаратов. Инъекция вводится в глубоко в дерму при помощи шприца, оснащенного тонкой иглой. Чаще всего используется точечная техника (проколы следуют друг за другом на расстоянии до 1,5 см).
Так как процедура травматичная, ее проводят в сочетании с местной анестезией
Вместе с косметологом важно заранее выбрать правильный метод, как делать биоревитализацию лица, чтобы исключить противопоказания и подобрать оптимальный вариант. Существует два основных:
- Ручной. Специалист лично выполняет инъекции, за счет этого снижается количество повреждений.
- Аппаратный. Вещество вводят специальным прибором. Отличается более агрессивным воздействием, косметическое средство распределяется максимально равномерно.
Восстановление занимает 1-3 дня, по истечении этого срока эффект становится хорошо заметен.
Безинъекционная биоревитализация
В этом случае гиалуроновая кислота вводится с использованием вспомогательных технологий. Риск осложнений минимален, восстановления после сеанса не требуется. Методика делится на несколько разновидностей:
- Крио-биоревитализация. Подразумевает использование жидкого азота.
- Ультрафонофорез. Препарат попадает в кожу под воздействием ультразвука.
- Ионофорез. Вещество проникает в дерму благодаря гальваническому току. Также он стимулирует обменные процессы и регенерацию.
- Магнитофорез. Гиалуроновая кислота вводится с помощью магнитных волн.
Любой из этих вариантов можно использовать при наличии определенных противопоказаний или для клиентов, которые боятся уколов.
Лазерная биоревитализация
Ее выделяют в особую категорию, так как помимо препарата эффект оказывает и само лазерное излучение. За счет этого удается получить следующие результаты:
- Улучшение микроциркуляции крови и лимфы. Это обеспечивает дополнительный приток кислорода и полезных веществ.
- Уменьшение воспалений.
- Усиление выработки каркасных белков.
- Корректировка неровностей микрорельефа и микрошрамов от акне.
С помощью лазера косметологи вводят низкомолекулярные разновидности гиалуроновой кислоты. Она лучше проникает в кожу, обладает повышенным стимулирующим воздействием на фибробласты.
Что делать после проведения пункции?
Довольно часто пациенты встречаются с таким заболеванием, как бурсит локтевого сустава. Пункция в этом случае должна быть проведена в обязательном порядке
После проведения данной процедуры на локте, а также на любом другом суставе очень важно соблюдать все рекомендации по безопасности, которые даст ваш лечащий врач. В первые два дня после проведения процедуры ни в коем случае не снимайте повязку, а также не мочите поврежденную кожу и не прикладывайте к ней компрессы
Это может привести к тому, что вы занесете серьезную инфекцию в сустав, избавиться от которой будет непросто.

Бурсит локтевого сустава, пункция при котором будет обязательно проведена квалифицированным врачом, лечится с помощью антибиотиков. Как правило, их вводят в область самого сустава. Будьте готовы к появлению сильных болевых ощущений после окончания действия наркоза. Однако они исчезнут уже через пару дней после проведения процедуры.
Также многие пациенты замечали, что сустав начинает опухать. Не переживайте, такое случается. В период восстановления после пункции постарайтесь ограничить двигательную активность, а также защитите сустав от внешних воздействий окружающей среды.
Также специалист может назначить вам специальные препараты, которые помогут снять болевые ощущения и ликвидировать воспалительные процессы.
Результаты использования ортеза
ПРОП Прометр осуществляет разгрузку, а также закрепление сустава в определенном положении и при помощи ортеза уменьшает болевые ощущения. Травмированный участок пребывает в неподвижном состоянии, компрессия и согревающие действие приводят к увеличению кровообращения и лимфатического тока.
В случаях смещения фиксатор используют в комплексной терапии и способен ликвидировать образовавшуюся деформацию. Эффективность работы фиксатора зависит от корректности его выбора, который должен проводиться совместно с доктором после диагностики и обследования пострадавшего. Именно врач регламентирует уровень фиксации ортеза и срок его носки.
Показания к проведению манипуляции
Пункция коленного сустава и других сочленений проводится по таким показаниям:
- острое воспаление, при котором в полости соединения скапливается синовиальная жидкость;
- хронические воспалительные процессы, во время которых необходимо дополнительное диагностическое исследование;
- тяжелая травма или ушиб с образованием отека и гематомы;
- аллергические поражения в колене или других суставах;
- специфические системные болезни — волчанка, туберкулез, бруцеллез, ревматизм.
Проведение пунктирования на анализ обязательно перед хирургическими манипуляциями на суставе. Микроскопия суставной жидкости поможет хирургу определиться с методикой терапии, благодаря чему удастся избежать опасных последствий. После манипуляций самочувствие пациента на время улучшается, но пункция никак не влияет на состояние мягких тканей, поэтому если не продолжать лечение, симптомы вернутся.
Диагностика
Диагностика артроза коленного сустава проводится ортопедом-травматологом. Отличить заболевание от патологий со сходной картиной, а также определить степень поражения помогают:
- опрос и сбор анамнеза: врач выясняет основные жалобы, историю развития заболевания, узнает о перенесенных травмах и т.п.;
- осмотр: выявляется степень подвижности колена, деформация тканей, особенности болевого синдрома;
- лабораторная диагностика: общий анализ крови позволяет выявить воспаление, биохимический – возможные причины проблем;
- рентгенологические методы: рентген и КТ – главный способ диагностики, позволяющий обнаружить типичные признаки артроза: сужение суставной щели, остеофиты, деформации костей;
- МРТ: дает возможность визуализировать и мягкие ткани, оценить состояние мышц и связок;
- УЗИ: оценка состояния мышц, сухожилий, суставной капсулы;
- пункция сустава: позволяет взять анализ суставной жидкости, а также ввести миниатюрную камеру для осмотра полости изнутри (артроскопия).
При необходимости назначаются дополнительные исследования и консультации узких специалистов.
Побочные эффекты
Радиофармпрепарат – это вещество, которое испускает радиоактивное излучение. Чаще всего используют технеций−99m. Он безопасен, потому что доза, получаемая человеком при его применении, даже меньше, чем во время компьютерной томографии, и он полностью выводится из организма спустя 1–2 дня.
Побочные эффекты встречаются только у 1% пациентов, и чаще всего они не опасны, проходят самостоятельно без медицинской помощи:
- болезненность, покраснение в месте, где был введен препарат;
- необычный привкус во рту;
- изменение восприятия запахов;
- учащенное сердцебиение;
- чувство дискомфорта, боль в груди.
Возможные осложнения
Осложнения после артроскопии составляют всего 1% от общего количества операций. К ним относятся внутрисуставные инфекции, ятрогенные повреждения внутрисуставной полости (неумышленные повреждения вследствие медицинских манипуляций), гемартроз (скопление крови внутри сустава), спайки, болезненные рубцы, свищи, флеботромбоз (образование тромбов в глубоких венах) и тромбоэмболия (закупорка просвета сосуда оторвавшимся тромбом).
Указанные осложнения являются, скорее исключением из правил, т.к. артроскопия считается обыденной процедурой, малотравматичной и безопасной для человека. Артроскопия дает минимум осложнений.
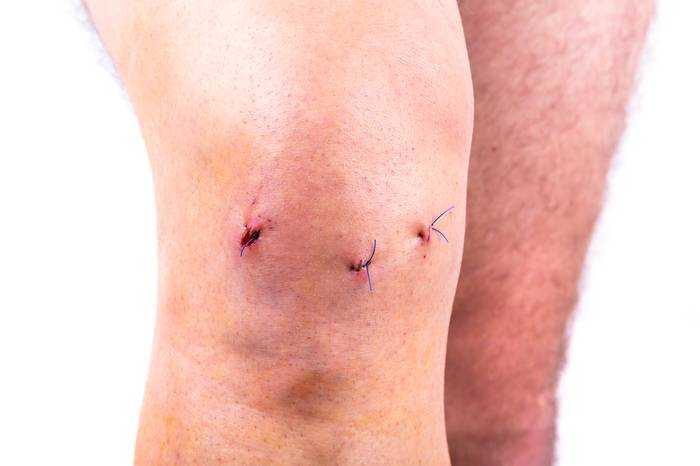
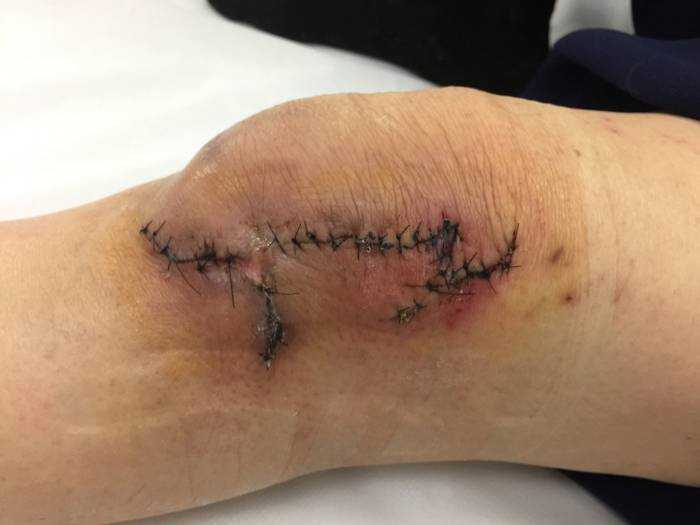
Что делать если болит рука после блокады?
Обратите внимание, блокада большого пальца руки, кубитального канала, других зон может лишь на время убрать симптомы и отёчность. Для полного устранения проблемы нужен комплекс
При проведении процедуры обязательно проконсультируйтесь с лечащим врачом, уточните, какова схема терапии, сколько нужно будет манипуляций, какие признаки будут исчезать полностью, а с чем ещё стоит побороться.
Если появился резкий дискомфорт, состояние ухудшилось, есть подозрение, что блокада правой руки или левой была выполнена не до конца, немедленно звоните доктору.
Стоимость купирования болезненности разная и зависит от выбранных аптечных препаратов, их концентрации, длительности терапевтического курса. Это не просто метод обезболивания. Это проверенная технология, снимающая воспаление, убирающая отечностью тканей и симптом болезненности, которая может беспокоить как в спокойном состоянии, так и при движениях, другой физической активности.
Если лечащий невролог рекомендовал вышеупомянутую методику, то не стоит сомневаться в ее необходимости. Примечательно, что это безопасный способ восстановления не только для верхних конечностей, но и позвоночника, плечевого сустава, грушевидной мышцы, большеберцового и седалищного нерва, а также тазобедренных суставов и колен.
Риски и осложнения
Синовиальная оболочка, составляющая стенки суставной сумки — нежная ткань, повреждение которой будет долго восстанавливаться и может стать причиной патологических процессов. Так же она особенно уязвима для микробов, поэтому действуют строгие правила антисептики. Так, поверхность сустава обеззараживают двумя способами: двукратно йодом, после чего спиртом. Тут необходимо быть аккуратным: йод, проникнув на кончике иглы в рану, может вызвать химической ожог оболочки. Инструменты стерилизуются химическим и термическим путями.
Если суставная пункция проводится на здоровом суставе с целью забора — она уменьшает и без того небольшой объем синовиальной жидкости. Обильное количество пунктата может привести к началу воспалительных процессов и разрушению хряща. Так же, за счет отрицательного давления в сумке, через ее стенки происходит осмос воды и иных инородных примесей из синовиальной жидкости, а уменьшение ее количества отрицательно скажется на этом процессе.
Профилактика
Чтобы сохранить здоровье колен, необходимо придерживаться следующих правил:
- вести активный образ жизни, заниматься любительским спортом, больше гулять и делать зарядку;
- избегать стрессов и переутомлений;
- минимизировать риск травм;
- сохранять вес в пределах нормы;
- правильно и сбалансировано питаться;
- носить качественную ортопедическую обувь;
- не допускать чрезмерной нагрузки на колени (поднятие тяжести, профессиональный спорт, длительная работа на ногах).
Эти же правила актуальны для тех, кто уже страдает от артроза, ведь их соблюдение помогает замедлить развитие заболевания.
Методика пункции подключичной вены
Пункция подключичной вены, называемая также “подключичкой”, проводится только врачом анестезиологом-реаниматологом. Обычно в подключичную вену устанавливается катетер для постоянного введения препаратов пациентам в тяжелом состоянии.
Техника данной процедуры заключается в следующем. Существует две разновидности подключички – с проколом вены под ключицей и с проколом вены над ключицей. В обоих случаях руки врача и выбранная область кожи тщательно обрабатываются антисептиком. Пациент укладывается горизонтально с головой, повернутой в противоположную сторону. Далее осуществляется либо прокол кожи, либо небольшой надрез под местной анестезией (раствор новокаина или лидокаина). Введение анестетика осуществляется либо той же длинной иглой, которой будет проколота вена (в первом случае), либо отдельным шприцом перед разрезом (во втором случае).
пункция подключичной вены: а – точки введения иглы, б – направление иглы при пункции
Точку прокола кожи определяют так – визуально проводят горизонтальную линию на 1.5-2 см книзу от ключицы и вертикальные линии, разделяющие её на три трети. Точка пересечения горизонтальной линии и вертикальной линии на границе средней и внутренней третей ключицы и будет являться точкой вкола иглы. Игла вводится под углом 30 к поверхности кожи. При попадании иглы в венозный просвет также определяется чувство проваливания, а после определения наличия венозной крови в шприце он отсоединяется и к канюле иглы подсоединяется подключичный катетер (по проводнику). Методика постановки подключичного катетера называется катетеризацией по Сельдингеру.
Довольно часто выполняется пункция подключичной вены с проколом кожи в надключичной области. Для этого визуально определяется угол между ключицей и грудинно-ключично-сосцевидной мышцей, а затем по биссектрисе этого угла на расстоянии 0.5-1 см от ключицы вводится длинная игла в направлении кверху и к грудине под углом к поверхности кожи около 20.
Осложнения
Основная опасность гигромы заключается в том, что она может сдавливать нервные волокна, сосуды и мягкие ткани. Это происходит при увеличении размеров синовиальной кисты.
При сдавливании нервных окончаний возникает болевой синдром. В большинстве случаев это ноющая или давящая боль. Но бывают и случаи острой нестерпимой боли (все зависит от задетых нервных окончаний).
При сдавливании сосудов развиваются трофические нарушения. В таком случае ткани недополучают кислород и питательные вещества. В самых тяжелых вариантах это становится причиной некроза (отмирания) ткани.
В редких случаях синовиальная киста приводит к следующим серьезным осложнениям:
- Тромбофлебит – воспаление стенок вен с образованием тромбов. При этом возле гигромы образуется отек, а кожа приобретает синюшный оттенок.
- Поражение нервов с их дальнейшим замещением. При этом нарушается иннервация. У человека появляются различные ощущения, часто покалывание или онемение.
- Контрактуры – нарушение подвижности сустава.
- Воспалительные заболевания суставов – бурситы и тендовагиниты.
- Нагноение и сепсис. Такие осложнения возникают в случае, когда гигрома лопается.
Если гигрома повредилась
Часто это происходит с кистами, расположенными на ладонной поверхности. При выполнении бытовых работ гигрома может повредиться. В таком случае не нужно выдавливать содержимое кисты. Обработайте пораженный участок антисептическим средством и наложите стерильную повязку. Постарайтесь в течение нескольких часов обратиться к хирургу.
Показания к артроцентезу лучезапястного сустава
Диагностические показания для артроцентеза включают следующее:
- подозрение на септический артрит (обязательно);
- подозрение на гемартроз (настоятельно рекомендуется);
- для дифференциации воспалительного и невоспалительного артрита;
- для исследования пораженных менисков с помощью рентгенографии и специальных препаратов, задерживающие лучи;
- при синовиальной биопсии.
Аспирация и анализ синовиальной жидкости особенно полезны для диагностики таких подозреваемых заболеваний, как септический артрит, подагра или же кровотечение. При этом определяют характер содержимой жидкости: гной, кровь или экссудат. Для примера, синовит приводит к скоплению крови в поврежденных суставах, а наличие внутрисуставных спаек к дегенеративно-дистрофическому поражению хряща. Травматический гемартроз вызывает адгезивные воспаления, причиной которого является повреждение всего хряща. Регенерируемые процессы оставляют после себя пролиферативные изменения соединительной ткани. При повреждениях оболочки происходит быстрое свертывание крови с образованием множества сгустков. Дальше постепенно разрастаются ткани оболочки, и начинается облитерация полости суставов.
Много полезной информации врачи могут получать, не только ожидая лабораторные анализы, но и сразу при проведении самой операции. А именно: начинают набирать жидкость в шприц, наблюдая за ней
Важно обращать внимание на цвет содержимого, его консистенцию, есть ли гнойная или кровяная примесь. Часом применяется новокаин, изменяющий цвет, вязкость, контактируя при этом с другими биологическими веществами. Именно лабораторная диагностика данных пунктатов позволяет выявлять патологии обменных процессов, которые происходят в суставной сумке
Именно лабораторная диагностика данных пунктатов позволяет выявлять патологии обменных процессов, которые происходят в суставной сумке.
Терапевтические показания включают следующее:
- удаление выпота (экссудата, крови или гноя) для облегчения боли и улучшения функции сустава;
- аспирация крови при гемартрозах;
- инъекции кортикостероидов, антибиотиков для снятия воспаления;
- проведение местной анестезии для оперативных вмешательств или болезненной манипуляции.
Также в лечебных целях вводят кислород в суставную сумку. Показаниями является дегенеративно-дистрофическое поражение опорно-двигательной системы, плече-лопаточный периартрит, артроз суставов или же, как профилактическая манипуляция при посттравматическом артрозе. Но не нужно забывать о главном противопоказании – это присутствующая острая гнойно-воспалительная патология в области пункции.
У пациентов аспирация синовиальной жидкости обеспечивает быстрое облегчение боли и позволяет пациенту двигаться или нормально работать пораженным суставом. При гемартрозе или септическом артрите кровь, или гной в синовиальной полости могут повредить суставный хрящ и синовиальную мембрану. Эвакуация воспалительной жидкости может помочь поврежденному суставу. Большие суставные выпоты следует забирать как можно быстрее, чтобы уменьшить давление, улучшить синовиальную циркуляцию и предотвратить атрофию мышц.

































