Увеличение грудей при помощи имплантатов
Для изменения размера и формы молочных желез используются имплантаты. На данный момент применяются несколько видов имплантатов, которые отличаются между собой формой и плотностью. Их выбор производится с учетом анатомии женщины и пожеланий пациентки.
На сегодняшний день встречаются имплантаты круглой и анатомической формы. Анатомические пользуются большей популярностью, потому что выглядят более естественно. Имплантат можно условно разделить на две части, где верхняя — уплощенная форма, а нижняя — округлая. Для анатомического имплантата используется специальный гель, который консистенцией похож на молочную железу. В результате этого искусственная грудь практически неотличима от натуральной.
Что касается имплантатов круглой формы, то они имеют форму полушара. Благодаря им, можно создать более пышную грудь, где верхняя часть наиболее выражена.
Увеличение груди — это операция, которая может проводиться несколькими способами, одним из которых является установка имплантатов. В современном мире пластической хирургии используют силиконовые имплантаты, наполненные высококогезивным гелем. Они отличаются тем, что отлично держат форму в течение всего времени использования, но при этом остаются умеренно мягкими и упругими.
Методы установки имплантата
Установка имплантата может быть разной по методам. Современная хирургия, в основном, использует три основных способа установки силиконовой груди:
- Через разрез около соска. Плюс такого способа установки импланта в том, что послеоперационные швы практически незаметны. Выбор этого способа зависит от размера соска, который должен быть не менее 3 – 4 сантиметров. При таком способе увеличения груди кормить ребенка можно при достаточно количестве молока. Однако из-за маммопластики периолярным способом, могут возникнуть проблемы с выработкой молока у кормящих женщин.
- Через разрез под грудью. Увеличение груди и пластика этим методом являются одними из самых распространенных, так как шрам после операции практически незаметен и проблем с кормлением грудью практически не возникает.
- Метод установки имплантата груди через подмышечную впадину. Этот способ установки силиконовой груди подойдет для тех, кто не хочет иметь следы поле операции на молочных железах.
В качестве места установки имплантата используется подгрудная мышца. В данном случае пациентка будет чувствовать себя комфортно, а ощущение имплантата будет минимальным.
Ход подготовки к операции по увеличению груди
При пластике груди и ее увеличении требуется определенная подготовка. В основном, это посещение ряда врачей и сдача анализов, необходимых для проведения операции и безопасного применения наркоза. На первичном этапе проходит консультация с пластическим хирургом, где рассматриваются основные вопросы операции, происходит выбор имплантата, способа и места его установки. Кроме этого, пациентка в обязательном порядке должна пройти необходимые обследования, результаты которых будут основанием для проведения операции. Также принятие некоторых препаратов, алкогольных напитков, курение, жирная и острая пища перед проведением процедуры по увеличению груди, могут повлиять на ход операции и период заживления. Лучше всего отказаться от вредных привычек на неделю-две. Рекомендации о том, от чего лучше всего воздержаться перед операцией, вы можете получить на консультации у пластического хирурга.
Способы удаления кондилом
Внешние проявления ВПЧ удаляются посредством оперативного вмешательства. Пациенток лечит врач-гинеколог, мужчин — уролог. Распространенные методы лечения кондилом:
- Прижигание специальными кислотными или химическими составами. Сейчас применяется редко, и только для неонкогенных новообразований, расположенных в хорошо доступных местах. Минусы метода: невозможность исследовать удаленную ткань, сложность ограничения спектра действия препарата, нет гарантий, что удалось убрать все патологические клетки. Раны заживают более двух недель.
- Заморозка жидким азотом. Криодеструкция — дешевый метод, но также обладающий недостатками, свойственными прижиганию химическими растворами. В результате заморозки образования на коже разрушаются. Ранки заживают за неделю – две.
- Диатермокоагуляция. Заключается в прижигании кондилом с помощью электрического высокочастотного тока. Преимущество методики — бескровность.
- Удаление кондиломы лазером. Лазеротерапия предполагает обработку новообразования хирургическим лазером, выпаривающим жидкость из патологических клеток. Лечение проходит быстро, без боли, кровотечений и осложнений. Травмированные участки заживают за несколько дней. Шрамов и рубцов не остается.
- Радиоволновой метод. Использует радиоволны. Наравне с лазером признан лучшим способом удаления папиллом, кондилом, бородавок.
- Хирургический способ. Скальпель применяется только для обширных поражений.
Недопустим отрыв корочек, они должны отваливаться самостоятельно.
Как проходит процедура лазерного удаления бородавок
К терапии переходят после обследования. Процедуру делают амбулаторно — сразу же или в ранее оговоренный день.
Удаление лазером состоит из 4-5 этапов:
- Обеззараживание. Кожу подготавливают, очищая от уличной пыли, а также остатков косметических или уходовых средств. Далее идет обязательная дезинфекция — обрабатываемый участок протирают антисептиком.
- Обезболивание. При желании допустима местная анестезия, врачи применяют различные гели, спреи или мази. А при крупных бородавках предлагают обезболивание инъекцией, вводимой подкожно. Общий наркоз используют редко и только в определенных ситуациях.
- Настройка оборудования. Специалист выбирает мощность и длину волны, подстраивая лазер под проблему пациента.
- Удаление. Производят последовательное нагревание и уничтожение клеток новообразования. Окружающие ткани лазер не затрагивает.
- Повторное обеззараживание. Врач дезинфицирует обработанную область и дает рекомендации по уходу.
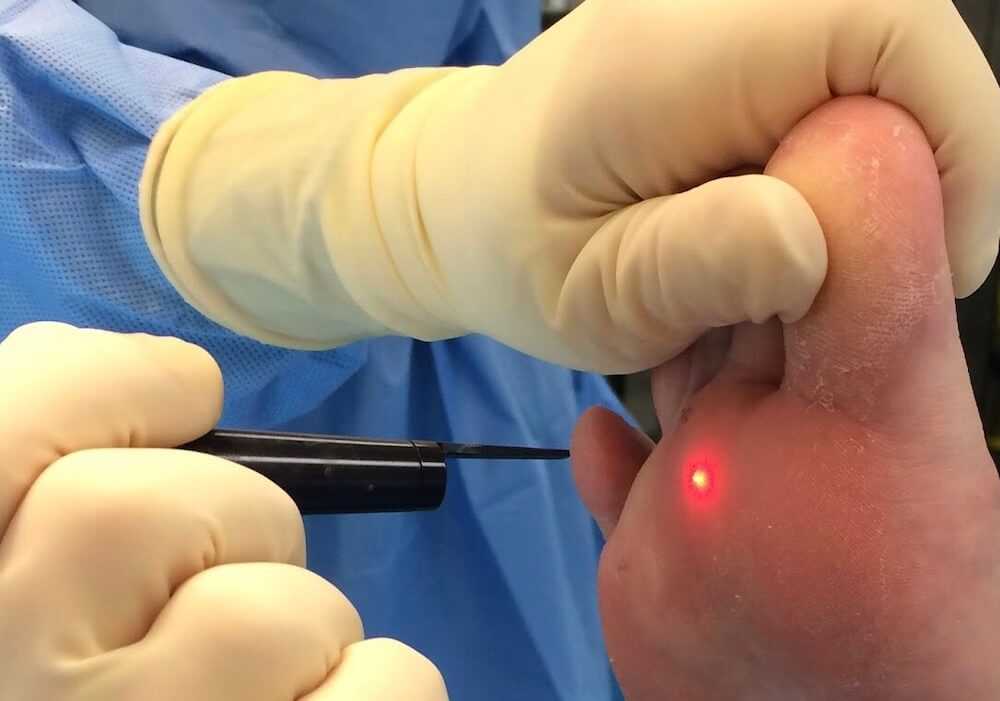
Во избежание загрязнения рану закрывают пластырем или повязкой. Клиники часто продают средства, ускоряющие регенерацию, с ними кожа будет быстрее заживляться. Удаление маленькой бородавки обойдется недорого, но анестезия и некоторые «расходники» могут не входить в базовую стоимость.
Какие существуют вакцины против ВПЧ
На международном рынке доступны три вида вакцин против вируса папилломы человека, отличающиеся эффективностью к разному количеству штаммов вируса папилломы человека. Эти вакцины предназначены для внутримышечного введения, курс проведения вакцинации состоит из введения трех доз препарата.
Типы вакцин, спектр их действия, а также цикл вакцинации следующий.
Вакцина Церварикс (2vHPV)
Рекомбинантная адсорбированная вакцина против ВПЧ, содержит адъювант AS04. Представляет собой смесь вирусоподобных частиц рекомбинантных поверхностных белков вируса папилломы человека типов 16 и 18. Эффективна против двух типов вируса ВПЧ: 16 и 18 типов.
Зарегистрирована только для использования у девочек и женщин. Вакцинация проводится следующим образом: первая инъекция вакцины, через месяц – вторая, через шесть месяцев после первой инъекции делают третью дозу вакцины. Вакцина вводится внутримышечно.
Вакцина Гардасил(Gardasil)
Второе торговое название Силгард (Silgard) (4vHPV). Рекомбинантная квадривалентная адсорбированная вакцина. Эффективна против четырех типов канцерогенных вирусов папилломы человека: 6, 11, 16 и 18 типов. Разрешена к использованию как у женщин, так и у мужчин.
У девочек и женщин рекомендуется применение вакцины в возрасте 9-26 лет, у мальчиков в возрасте 9-15 лет. Цикл вакцинации следующий: первая инъекция проводится в назначенный день, вторая – через два месяца, а третья – через шесть месяцев после первой инъекции.
Вакцина Гардасил 9 (Gardasil 9, 9vHPV, Merck & Co, США)
Эффективна против девяти типов вируса папилломы человека: 6, 11, 16, 18, 31, 33, 45, 52 и 58 типов. Разрешена к применению в возрасте 9-45 лет у обоих полов.
Цикл вакцинации: первая инъекция проводится в назначенный день, вторая – через два месяца, а третья – через шесть месяцев после первой дозы вакцины.
Способы удаления аногенитальных бородавок
Полностью избавиться от ВПЧ невозможно, но можно удалить его внешние проявления и тем самым облегчить состояние пациента, минимизировать риск заражения полового партнера. В настоящее время для удаления остроконечных кондилом у женщин и мужчин используют такие методы:

- Криодеструкция. Обработка пораженных поверхностей жидким азотом проводится каждые 7-14 дней до полного исчезновения новообразования. Процедура не предполагает рубцевания тканей, но у некоторых пациентов после криодеструкции наблюдается нарушение пигментации кожи.
- Химическая деструкция. Прижигание новообразований проводится при помощи медицинских препаратов. Курс терапии обычно составляет несколько дней.
- Коагуляция. Метод основан на прижигании наростов высоковольтным электротоком. Процедура обеспечивает длительный результат, но во время сеанса пациент испытывает серьезный дискомфорт. Кроме того, диатермокоагуляция нередко вызывает рубцевание тканей.
- Лазерное удаление остроконечных кондилом. Это инновационный метод, который в последние годы получил широкое распространение. Лазер воздействует на ткани локально и позволяет разрушить практически любые новообразования. Но после процедуры есть риск образования рубцов.
ВПЧ относится к ДНК-содержащим вирусам и склонны прорастать в эпителий. Поэтому после иссечения новообразования существует риск рецидива, снизить который можно при помощи иммунокорригирующей терапии.
Несмотря на то, что существует много методов удаления остроконечных кондилом в домашних условиях, проводить процедуру можно только у врача. В противном случае ситуацию можно только усугубить.104
Диагностика остроконечных кондилом
Установить диагноз врачу-дерматовенерологу вовсе нетрудно — достаточно провести визуальный осмотр, так как остроконечные кондиломы имеют характерные черты. При необходимости врач может провести пробу с уксусной кислотой и воспользоваться методом дерматоскопии.
Проба с уксусной кислотой — смазывание слизистых слабым раствором уксусной кислотой для выявления патологических участков.
Дерматоскопия — визуальный метод диагностики кожных образований с помощью дерматоскопа и компьютера.
Дополнительную диагностику при подозрении на появление остроконечных кондилом проводят с целью уточнить генотип ВПЧ и исключить похожие образования. Это:
- исследование на ВПЧ методом ПЦР для установления количества вируса и его типа;
- уретроскопия — исследование состояния слизистой мочеиспускательного канала с помощью специальных эндоуретральных эндоскопов;
- расширенная кольпоскопия – исследование шейки матки с помощью кольпоскопа и проведением пробы с уксусной кислотой и пробы Шиллера;
- ректороманоскопия — эндоскопический метод исследования для диагностики состояния слизистой оболочки прямой кишки и части сигмовидной кишки;
- аноскопия – исследование прямой кишки, который проводится с помощью специального прибора – аноскопа;
- иммунограмма – исследование состояния иммунной системы;
- анализы на ЗППП, ВИЧ, сифилис.
Показания к криодеструкции
Использовать криотерапию можно в следующих случаях:
-
Требуется удаление опухолей репродуктивной системы.
-
Следует разрушить родинки, пигментные пятна, произошедшие из меланоцитов. Последние могут развиться в онкологию любой части тела, а также носят наследственный характер.
-
Необходимо разрушение бородавки. Появление наростов на коже происходит в результате перенесенного вирусного заболевания.
-
У пациента диагностирован кератоз, заключающийся в образовании плотной корки на поверхности кожи. Огрубевший участок может стать катализатором для развития рака.
-
Требуется удаление папиллом, появившихся в результате распространения соответствующего вируса. В случае с папилломами, риск развития онкологии чрезвычайно высок, откладывать удаление нельзя.
-
Диагностирована лейкоплакия, поражающая слизистую тела. Новообразования появляются внутри влагалища, ротовой полости или же в матке.
-
У ребенка определены гемангиомы, то есть яркие пятна, проявившиеся на ранних этапах жизни.
-
Скопление рубцовой ткани в форме келоидов на месте травмы, раны или ушиба прошлого.
-
Образование мозоли может привести к болезненным ощущениям, которые также характерны и для подошвенных наростов. Оба типа припухлостей следует как можно скорее удалять.
-
Обнаружение базалиомов, которые сконцентрированы на поверхности кожи, не попадают внутрь организма и не распространяют опасные метастазы.
Операция проводится в клинически-амбулаторных условиях, под присмотром специалистов и, возможно, за несколько сеансов. Количество требуемых посещений доктора зависит от размеров и сложности новообразования.
Когда криотерапия противопоказана
В отдельных случаях прибегать к подобной процедуре нельзя. Среди прочего, выделяют такие сложные ситуации как:
-
Воспаление половых органов, мочеполовой системы. Также не допускается наличие геморроя у пациента.
-
Обостренная фаза хронических болезней.
-
Распространение венерических заболеваний.
-
Опухоли в матке, миоме или на глазах.
-
Нездоровые темпы развития внутренней маточной стенки.
-
Маточная деформация из-за рубцов.
-
Соматические болезни, протекающие в острой форме.
Женщинам во время менструаций криотерапия запрещается
Важно учитывать, чтобы пациент располагал достаточной устойчивостью к холоду, мог адекватно реагировать на низкие температуры. В случае появления сыпей, крапивниц или зуда, криотерапия не допустима
Предварительно проводится анализ крови, с тем чтобы выявить наличие криоглобулинов, скопившихся в гематоме или проявляющихся в онемении, недостаточном кровообращении и мышечных, суставных болях. Противостоять осложнениям получится, благодаря эндовенозной лазерной коагуляции. Последняя проводится хирургически.
Противопоказания
К таковым относятся:
- воспалительные заболевания органов малого таза;
- онкологическая патология органов малого таза и промежности и заболевания крови;
- длительные маточные кровотечения;
- простудные заболевания с повышением температуры и в течение 2-х недель после выздоровления;
- хронические заболевания в стадии компенсации;
- формирование келоидных рубцов;
- заболевания свертывающей системы крови и аутоиммунные заболевания.
Существует несколько малоинвазивных способов удаления урогенитальных новообразований:
- лазерный;
- с применением жидкого азота.
- радиоволновой;
В Альтермеде процедура выполняется по наиболее современной и эффективной методике — лазерной вапоризацией.
Физические и хирургические методы удаления кондилом
Физическое удаление кондиломы осуществляется следующими способами:
- Электрокоагуляция. Данный метод позволяет избавиться от кожных новообразований при помощи мощного разряда электрического тока. Единственным недостатком электрического метода является его существенная болезненность. После проведения данной процедуры рана на кожном покрове заживает крайне медленно, принося целую гамму неприятных ощущений.
- Криодеструкция. Удаление кондилом при помощи холода (как правило, используется жидкий азот). Таким способом можно легко удалять единичные небольшие кондиломы на слизистых оболочках, тем не менее, криодеструкция не подходит, например, для избавления от наростов на шейке матки. Если был выбран данный метод лечения, то после проведения вмешательства появляются маленькие язвы, которые заживают через 1.5-2 недели, практически не оставляя рубцов. Для полного заживления кожного покрова в некоторых случаях требуется около полугода.
- Лазерная терапия считается в настоящее время идеальным методом удаления кондилом, процедура проходит с помощью специального хирургического лазера. Использование лазера позволяет быстро удалять кожные новообразования и одновременно останавливать кровотечение. Удаление новообразований при помощи лазера проходит с минимальными повреждения тканей, не остаются рубцы, более того, пораженные наростами участки кожного покрова можно иссекать на любой глубине. Данный метод помогает удалять не просто единичные и сливные кондиломы, но и, скажем, плоские кондиломы на шейке матки (которые, как уже было сказано выше, не поддаются криодеструкции). Заживление рубцов после лазерной операции происходит в течение 30 дней.
- Радиохирургию также можно назвать одним из самых популярных методов лечения кожных наростов. В чем её преимущества? Поврежденные участки кожного покрова иссекаются специальным «радионожом», ткани отправляются в лабораторию для проведения гистологических исследований. Удаляются кондиломы почти безболезненно, к тому же ключевым преимуществом радиохирургического метода является снижение вероятности рецидива.
- Самым болезненным, но не менее эффективным методом удаления кожных новообразований является хирургический – то есть операции с использованием обычного скальпеля. Этот вариант позволяет проводить вмешательства в шейке матки. Хирургическая операция самая травматичная процедура и требует скрупулезного соблюдения назначенного врачом режима в течение 1-2 месяцев.
Любой вариант вмешательства предполагает длительный восстановительный период,
рассчитать заранее который возможности нет, так как зависит он от множества факторов, тем не менее, в любом случае
запрещается в течение некоторого времени после операции поднимать тяжести, загорать на солнце или в солярии, жить активной
половой жизнью.
справочной службы +7(495) 125-49-50 и наши операторы подберут для вас ближайшую клинику сети (у нас филиалы по всей Москве),
запишут на прием.
Статья не является медицинским советом и не может служить заменой консультации с врачом.
Электроэпиляция это
На теле есть огромное количество волос. Часть из них находятся в фазе роста, другие – «в спящей фазе». Сначала происходит удаление первых, а через несколько недель – вторых. Врачи не рекомендуют комбинировать разные техники и приемы для минимизации рисков получения травмы нежных верхних слоев кожи.
Проводят эпиляцию женщины и мужчины. Последним она актуальна для устранения вросших и обычных волосков, вызывающих раздражение на лице, по линиям бороды, шей, шеи, плеч и груди. Иногда обращаются клиенты, которым нужен эффект от электроэпиляции в канале уха, носу.
Женщины решают с ее помощью проблемы на разных зонах. От их чувствительности и размера зависит период работы.
Обычно это:
- лицо (верхняя губа, брови);
- бикини (глубокое или классика);
- подмышечные впадины;
- руки (до локтя или полностью);
- ноги (голени или полностью);
- живот;
- грудь;
- спина;
- ягодицы.
Суть метода: тонкую иглу вставляют под дерму по ходу роста волоса. Электрический импульс приводит к появлению искры высокой температуры. Она уничтожает фолликул. Повторяется электроэпиляция волос разное количество раз у клиентов. При отсутствии гормональных нарушений или индивидуальных особенностей результат будет через несколько сеансов.
При необходимости врач проводит обезболивание. Для этого за 30-60 минут до начала процесса дают лекарство и проводят местную анестезию. Техника зависит от типа электрода. Применяют инъекции, спреи, аппликации. Выбор зависит от индивидуальных особенностей, болевого порога.
После первого сеанса последующие проводят примерно через 1-2 месяца. Это время нужно, чтобы кожа могла отдохнуть. После достижения нужного результата специалисты рекомендуют каждые 2-3 года проводить осмотр, при необходимости повторно пройти курс. Часто возникает вопрос, сколько делают электроэпиляцию. За 60 минут эксперт клиники обрабатывает в среднем участок размером 10 на 10 см.
Результат зависит:
- от порога болевой чувствительности;
- уровня влаги в дерме;
- толщины элементов;
- области тела;
- опыта в депиляции;
- формы фолликула.
За первую подборку исчезает 20-30% волос, за первые 3 – до 60%. Длительность посещений будет каждый раз сокращаться. Одна подборка включает несколько встреч, в ходе которых вся нужная область очищается.

Принцип действия методики
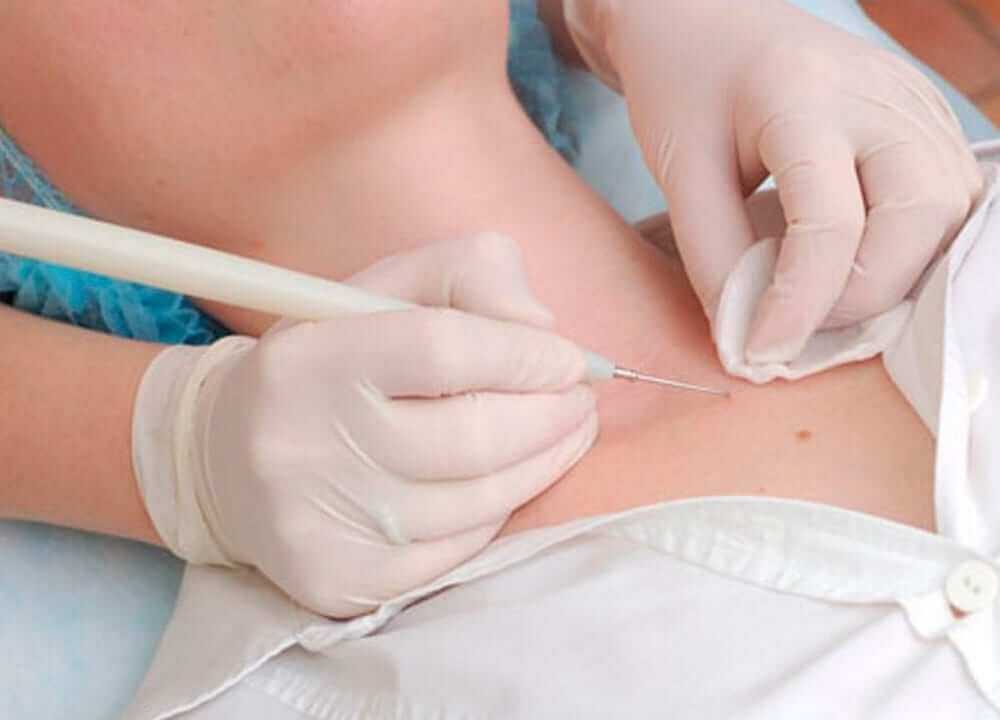
Во время проведения криодеструкции врачи используют жидкий азот, температура которого ниже -200оС. Аппараты для проведения криодеструкции оснащены множеством разных насадок, которые обеспечивают удобный доступ к любому очагу. Во время прикосновения к пораженному участку охлажденный наконечник прилипает к ткани и передает ей холод. После его температура возвращается к обычной, и он без трудностей отстает от точки аппликации.
Низкие температуры замораживают всю жидкость, находящуюся внутри клеток и в межклеточном пространстве. Образуется большое количество кристалликов льда и токсичных продуктов. За счет этого злокачественные клетки разрушаются и погибают в конечном итоге. Дополнительно в результате замораживания нарушается кровоснабжение области – капилляры разрушаются кристалликами и не могут больше осуществлять свою функцию в полной мере. Глубина распространения такого разрушающего эффекта зависит от того, насколько низкая температура используется.
На измененные ткани воздействуют от 30 секунд до 2 минут. При этом пациент практически не испытывает неприятных ощущений. Он может отмечать легкое жжение и покалывание. В самых тяжелых случаях будет беспокоить незначительная болезненность.
В очаге воздействия выделяют три зоны:
- в самом центре наступает некроз тканей за счет наибольшего воздействия отрицательной температуры;
- далее следует переходная зона замораживания, в которой некроз не так очевиден, но клетки погибли;
- после идут здоровые клетки, которые получили в результате гипотермии повреждения, несовместимые с их дальнейшим функционированием.
Не нужно пугаться того факта, что погибает часть здоровых клеток. Наоборот, это говорит о том, что врач правильно рассчитал процедуру и добился того, что вся измененная ткань гарантированно погибла. Конечно, слой отмирающей здоровой ткани должен быть минимальным по толщине для достижения наилучшего косметического эффекта.
Причины появления остроконечных кондилом
Как мы уже писали выше, причиной появления остроконечных кондилом является папилломавирус. Заражение в основном происходит половым путем при любых видах половых актов: вагинальном, анальном, оральном. К сожалению, от инфицирования не спасают даже презервативы, так как ВПЧ имеет настолько маленький размер, что способен проникнуть через поры материала. Тем более, что вирус может локализоваться и на других участках кожи, не защищенных презервативом.
Кроме этого, папилломавирус может передаваться от зараженной матери к ребенку во время родов. Вполне вероятна передача через предметы общего пользования типа полотенец и зубных щеток, а также в общественных местах: банях, саунах, фитнес-клубах при несоблюдении правил гигиены.
Симптомы заражения проявляются не сразу — инкубационный период составляет от 2-3 недель до нескольких лет.
Можно выделить несколько факторов, которые повышают риск появления остроконечных кондилом:
- половые акты без использования защиты;
- частая смена партнеров;
- снижение иммунитета вследствие других заболеваний;
- неполноценное питание и недостаток витаминов;
- хронический стресс и повышенные нагрузки;
- наличие других ЗППП;
- несоблюдение правил общественной и личной гигиены;
- нарушение гормонального фона;
- беременность;
- механическая травматизация слизистой оболочки;
- прием глюкокортикостероидов;
- наличие ВИЧ-инфекции;
- нарушение микрофлоры влагилища.
На чем основана методика лазерного удаления бородавок
Лазерная хирургия (англ. laser-surgery) — методика проведения операций, при которой прижигание или удаление производят при помощи ультрафиолетового излучения. Лазер устраняет кожные новообразования, практически не затрагивая окружающие ткани.
Аппарат воздействует точечно, повреждая строго ограниченную область. За короткий промежуток времени импульсный луч сильно нагревает бородавку, провоцируя разрушение (деструкцию) клеток. Это приводит к направленному некрозу с последующим отмиранием патогенных тканей.
Степень воздействия контролируют за счет регулирования 2 параметров:
- длины волны;
- мощности аппарата.
Кровотечение в ходе процедуры исключено, а вероятность рецидива сведена к минимуму. Высокая температура приводит к коагуляции капилляров — сосуды запаиваются. На месте бородавки остается лишь небольшая рана, которая быстро покрывается корочкой и заживает.
Минусы электроэпиляции
Иногда удаление волос током приводит к псевдофолликулиту. Осложнение не появится при обращении к опытным докторам. К недостаткам относят появление побочных явлений, необходимость неоднократно посетить салон красоты
После важно следовать рекомендациям врача, выполнять все назначенные рекомендации для закрепления эффекта и быстрого заживления тканей
К недостаткам относят:
- риск ожогов и отеков;
- длительность обработки участка;
- наличие противопоказаний на электроэпиляцию;
- необходимость строгого соблюдения санитарных условий.
Еще один минус – после эпиляции нельзя посещать солярий. Придется отказаться и от летнего загара, нужно тщательно ухаживать за обработанным участком.
Профилактика появления остроконечных кондилом
Для того, чтобы избежать заражения ВПЧ, рекомендуется:
- избегать незащищенного секса;
- вести половую жизнь только с проверенными партнерами;
- поддерживать здоровый образ жизни.
Наибольшую эффективность приносит прививка — ее эффективность подтверждена многочисленными исследованиями и составляет не менее 97,9%. Весь курс состоит из 3-х последовательно выполненных инъекций. В результате вырабатывается стойкий иммунитет против вирусов высокого канцерогенного риска. Вакцинация хорошо переносится пациентами, а побочные эффекты в течение выполнения вакцины минимальны.
Правильный уход после электроэпиляции
После процедуры на коже остается маленькая ранка. Последующие 24 часа она остается открытой. На вторые сутки появляется защитная корочка, которая отпадет через 12-14 дней. Маленькие красные точки светлеют и исчезают не так быстро. Иногда на это требуется 3 месяца.
Ускорить процесс регенерации ткани можно. Обрабатывайте их антибактериальными средствами, например, мазью «Левомеколь», Мирамистином или водным раствором хлоргексидина. Препараты легко справляются с любыми видами бактерий в ранках, предупреждают развитие инфекции. После электроэпиляции нельзя использовать составы со спиртом и отдушкой. Эти компоненты усиливают раздражение.
Уменьшить покраснения, припухлость помогут бальзам «Спасатель», «Бипантен», «Пантенол». Мастер может рекомендовать не мочить зону в последующие сутки. Мыло, гели могут привести к дискомфорту и усилению покраснения. При проведении процедуры на лице откажитесь на несколько дней от макияжа.
Активная защита от ультрафиолета актуальна для профилактики появления пигментных пятен. Нельзя находиться под открытым солнцем 74 часа после эпиляции. Двое суток не ходите в бассейн, вредной для кожи будет вода с большим количеством хлорки. Сократит риск появления следов регулярное увлажнение мягкими кремами.

Соблюдайте следующие правила:
- Не трогайте зону немытыми руками.
- Не сдирайте и не ковыряйте корочки. В обратном случае есть риск появления рубцов и дырок.
- Не занимайтесь слишком энергичными упражнениями.
- Не наносите 48 часов на тело дезодоранты, кремы или лосьоны.
Узнайте более подробно о том, сколько процедур электроэпиляции потребуется, в какую сумму можно уложиться на странице электроэпиляции. Вы получите полную консультацию, сможете сразу записаться на прием в нужный день. Для удобства расчета стоимость напрямую зависит от типа электрода и от времени сеанса.































