Восстановление после ФКС
Выполнение колоноскопии не требует обязательной госпитализации. Пациент может вернуться к своей повседневной жизни, как только пройдет действие седативных препаратов. Но в связи с этим в день прохождения обследования нельзя садиться за руль и управлять транспортными средствами. Также советуем приезжать в клинику с родственниками или друзьями, которые смогут сопроводить вас до дома.
Рекомендации пациенту по восстановлению после колоноскопии следующие:
После того как перестанут действовать седативные препараты, вы можете почувствовать спазмы и распирание в кишечнике. Эти ощущения вызваны углекислым газом, который применяется при колоноскопии, и они пройдут в скором времени. Ходьба способствует ускорению выхода газа из кишки и уменьшению неприятных ощущений.
-
В течение ближайших суток после процедуры нельзя принимать алкоголь, водить транспорт, следует освободить себя от работы, связанной с концентрацией внимания.
-
Если врач не порекомендовал вам особую диету, после колоноскопии можно вернуться к своему привычному рациону. Специальное питание назначается чаще всего после хирургического вмешательства в ходе процедуры: удаление полипов, новообразований.
-
Ближайшие сутки после исследования отдохните, на второй день уже можно выйти на работу и вернуться к привычной ежедневной деятельности.
-
Выполнение биопсии при ФКС может привести к небольшим кровяным выделениям в течение 1-2 суток после процедуры. Они чаще всего проявляются в виде незначительной примеси крови в кале.
-
Поинтересуйтесь, когда можно продолжить прием препаратов, если врач перед колоноскопией внес корректировки в их прием.
-
Процедура может привести к непродолжительному запору (не более 3 дней). Это объясняется тем, что перед исследованием вы полностью очистили кишечник с помощью слабительных препаратов, и по сути запора у вас нет. Однако если после колоноскопии стула нет более 3 дней, советуем обратиться к врачу.
Появление болей в животе, анального кровотечения, повышение температуры после колоноскопии — причины немедленно обратиться к врачу!
Побочные эффекты
Радиофармпрепарат – это вещество, которое испускает радиоактивное излучение. Чаще всего используют технеций−99m. Он безопасен, потому что доза, получаемая человеком при его применении, даже меньше, чем во время компьютерной томографии, и он полностью выводится из организма спустя 1–2 дня.
Побочные эффекты встречаются только у 1% пациентов, и чаще всего они не опасны, проходят самостоятельно без медицинской помощи:
- болезненность, покраснение в месте, где был введен препарат;
- необычный привкус во рту;
- изменение восприятия запахов;
- учащенное сердцебиение;
- чувство дискомфорта, боль в груди.
Что видно на РЭГ
Результат обследования это подробная информация о следующем:
- сосудистый тонус;
- эластичность стенок сосудов;
- интенсивность поступления крови;
- реактивность сосудов, когда вы поворачиваете или наклоняете голову;
- скорость венозного оттока крови из черепной полости;
- наличие холестериновых наростов;
- кровоизлияния в мозговых тканях или его пост травматические повреждения;
- предрасположенность к появлению тромбов внутри сосудов;
- рост внутричерепного давления;
- коллатеральный кровоток («обходной» путь кровотока).
На основе данных можно диагностировать заболевание и оценить степень его выраженности.
ЭХО-КГ и стресс-ЭХО-КГ
Что это такое. Это исследование еще называют УЗИ сердца. Оно не требует предварительной подготовки, безболезненно, длится 10-15 минут.
Как это работает. Врач при помощи УЗИ-датчика изучает параметры камер сердца, скорость кровотока, диаметр отверстий и размещение клапанов. Этот метод исследования оценивает сократительную функцию сердца — фракцию выброса.
Зачем назначают. Например, при помощи ЭХО-КГ можно поставить такие диагнозы, как пролапс (выпадение) митрального клапана, стеноз (сужение) легочной артерии, дилатация (расширение) левого желудочка и сердечную недостаточность. Еще один пример диагноза, который ставится при помощи ЭХО-КГ – кардиомиопатия: нарушение структуры сердечной мышцы.
Стрессовая ЭХО-КГ выполняется сразу после дозированной физической активности пациента. Она позволяет оценить реакцию сердечной мышцы, миокарда, на нагрузку: не уменьшается ли сила выброса крови, не появляются ли зоны с недостаточным кровообращением (ишемией).
Преимущества и недостатки диагностики
Среди плюсов данной методики можно выделить:
- простоту проведения исследования;
- неинвазивность;
- возможность провести РЭГ в течение любого необходимого времени;
- получение отдельных результатов о состоянии артерий и вен;
- достаточно низкую стоимость;
- возможность изучения коллатерального кровообращения, скорости кровотока;
- минимальное влияние внешних факторов на результаты исследования.
К минусам можно отнести следующие факторы:
- изучение функционального состояние сосудов, на основании которых невозможно поставить диагноз;
- малая информативность результатов, требующих проведения дополнительных исследований.
Есть ли альтернатива колоноскопии?
В качестве ранних диагностических мер против рака, помимо ФКС, назначаются и другие исследования:
Раз в 5 лет:
-
Гибкая сигмоидоскопия — эндоскопическое исследование прямой кишки и нижней трети толстой кишки. Помогает обнаружить 70–80% полипов и злокачественных опухолей. По проведению схожа с колоноскопией, однако при сигмоидоскопии исследуется меньшая часть кишечника.
-
Виртуальная колоноскопия (КТ-колонография) — мультиспиральная компьютерная томография (МСКТ), для ее выполнению толстый кишечник наполняют воздухом. Не информативна для выявления мелких полипов менее 6 мм. Полипы размерами 6-9 мм обнаруживает в 65% случае, крупные полипы (> 1 см) — в 95%. Для удаления полипов, обнаруженных в ходе КТ-колонографии, все равно требуется провести колоноскопию.
Раз в 3 года:
Анализ фекальной ДНК + анализ кала на скрытую кровь. Выявление до 92% злокачественных образований и до 40% предраковых состояний.
Каждый год:
Анализ кала на скрытую кровь. Точность — 60-80%. Перед сдачей анализа лучше исключить из рациона красное мясо, продукты с большим содержанием витамина С, не принимать нестероидные противовоспалительные препараты. Несоблюдение этих рекомендаций может привести к ложноположительным результатам. При положительном результате требуется сделать колоноскопию для уточнения диагноза.
Итак, колоноскопия — наиболее точный и информативный метод диагностики рака толстого кишечника. Метод удобен тем, что позволяет проводить и диагностические, и лечебные манипуляции одновременно.
Стадия рака
Определяется стадия рака, согласно в классификации pTNM, где:
- Т – распространенность основной (первичной) опухоли.
- N- поражение лимфоузлов.
- М- наличие метастаз. Наличие метастаз указывается, если на анализ были отправлен биоптат органов, в которых обнаружены вторичные очаги новообразования.
| Обозначение | Расшифровка |
| pTX | Первичная опухоль не определяется |
| pT0 | Первичная опухоль не обнаружена. Такой диагноз ставится, если в образце присутствуют единичные клетки, имеющие признаки злокачественности |
| pTis | Карцинома in situ – небольшая опухоль, не вышедшая за границы эпителия. Такой рак называют неинвазивным |
| Рак Педжета | Рак кожи соска молочной железы |
| pT1 – Первая стадия рака груди | |
| pT1mi | Микроинвазия – опухоль размером менее 1 мм |
| pT1a | Опухоль за размером 1-5 мм |
| pT1b | Опухоль размером 6-10 мм |
| pT1c | Опухоль размером 10-20 мм |
| pT2 | Вторая стадия рака. Опухоль размером 21-50 мм |
| pT3 | Третья стадия рака Опухоль размером более 50 мм |
| pT4 – Четвертая стадия рака. Новообразование распространяется на грудную клетку, грудные мышцы, часто имеет очаги распада (некроза) и признаки воспаления. На этой стадии имеются метастазы в лимфатические узлах и отдаленных органах | |
| pT4a | Опухоль, распространившаяся на грудную стенку |
| pT4b | Опухоль, сопровождающаяся отёком и язвами |
| pT4c | Большое новообразование с отёком и изъязвлениями |
| pT4d | Опухоль с признаками воспаления – воспалительная карцинома |
| Метастазы в лимфоузлы | |
| pN0 N0 (mol) | Метастазов нет, лимфоузлы не содержат раковых клеток |
| pN0 (i+), pN0 (mol+) | В лимфоузлах обнаружено не более 200 злокачественных клеток. |
| pN1mi | Микрометастазы в лимфатических узлах размером менее 2 мм |
| pN1a | Не более трех метастазов, в подмышечных лимфоузлах, хотя бы один из которых превышает 2 мм |
| pN2a | 4-9 метастазов в подмышечных лимфоузлах. хотя бы один из которых превышает 2 мм |
| pN3a | Более 10 метастазов в подмышечных лимфоузлах. хотя бы один из которых превышает 2 мм |
| pM1 | Отдаленные метастазы в других органах |
При обнаружении нескольких опухолей стадия рака определяется по наиболее крупной и глубоко проникшей.
Показания к проведению
Главным фактором, оказывающим негативное влияние на лечение заболеваний сосудов, является несвоевременное обращение к неврологу и поздняя диагностика заболевания. Кровеносная система замкнута в цикл, поэтому нарушение кровоснабжения тканей в одной области неизбежно вызывает проблемы в другой. Основные показания к дуплексному сканированию магистральных артерий:
- нарушения зрения, координации, понимания или воспроизведения речи;
- головная боль и частые головокружения;
- обмороки или приступы нарушения сознания;
- шаткость походки;
- онемение конечностей.
Дуплексное сканирование магистральных артерий головы проводится также при обнаружении в ходе выполнения других исследований каких-либо патологий сосудистой системы. Проведение диагностики при этом необходимо для того, чтобы невролог мог оценить влияние заболевания на головной мозг и назначить адекватное лечение.
Существует два типа дуплексного сканирования: двухмерный режим и эффект Доплера. Двухмерный режим применяется для визуализации сосудов. Сведения о направлении и скорости тока крови врач получает, используя Допплеровский режим. Проведение данных исследований показано при наличии следующих патологий или симптомов:
- обморочное состояние;
- резкие и частые головные боли;
- чувство холода в конечностях или их отечность, синюшность;
- развитие трофических язв;
- резкие перепады артериального давления;
- звон в ушах;
- слабость в ногах во время ходьбы.
В клинике неврологии Юсуповской больницы работают неврологи с большим опытом, которые осуществляют лечение пациентов даже с тяжелыми заболеваниями, от которых отказались другие специалисты. Индивидуальный подход, современные методики лечения, высокоточное и эффективное оборудование позволяет своевременно выявлять проблемы и разрабатывать способы их устранения.
Записаться на приём
Что делать после получения протокола обследования и постановки диагноза
В конце документа врач, проводивший исследование образца, ставит гистологический диагноз, который заверяет своей подписью.
С протоколом исследования нужно обратиться к врачу, который проведет расшифровку документа и назначит лечение. В зависимости от заболевания женщин лечит врач маммолог или маммолог-гинеколог. В некоторых случаях достаточно просто наблюдения.
В Университетской клинике проводятся различные виды биопсий, в том числе самых современных и высокотехнологичных. Полученные образцы исследуют в лаборатории с помощью самых современных методов.
Расшифровку результатов исследования проводит врач маммолог-онколог, постоянно повышающий свою квалификацию и владеющий самыми современными лечебно-диагностическими методами. Этот специалист выявит даже сложные случаи рака и редкие виды патологий груди.
Продолжение статьи
- Текст 1. Эксцизионная биопсия
- Текст 2. Исследование тканей молочной железы, полученных с помощью эксцизионной биопсии
- Текст 3. Как расшифровать данные протокола эксцизионной биопсии
В чем состоит метод реографии?
РЭГ – что это такое?
Это вид реографии, основанный на пропорциональной зависимости изменения сопротивления тканей к приросту объема кровенаполнения обследуемой зоны. РЭГ – это информативное исследование состояния сосудов головного мозга.
Изучение состояния сосудов иных частей тела носит другое название:
- реогепатография – диагностирует состояние печени;
- реовазография – сосуды конечностей;
- реокардиография – работает с состоянием сердца;
- реопульмонография – дает характеристику состоянию легких.
Существуют и другие разновидности реографии. Для исследования кровоснабжения головного мозга при проведении реоэнцефалографии применяют специальное оборудование (аппарат под название реограф). Обычно он является приставкой к другому многоканальному оборудованию: приборам для снятия ЭКГ, полиграфу. Его «сердцем» является высокочастотный генератор. Реограф позволяет записать реограмму (графическое отображение полученных данных). Взаимодействие с исследуемыми участками тела происходит посредством металлических электродов — их помещают на оголенный, предварительно обезжиренный спиртовым раствором участок кожи. Улучшение контакта достигается использованием увлажненной физиологическим раствором прокладки. Для проведения изучения кровотока отдельно взятого участка используют два электрода: первый размещается в начале участка, второй в конце.
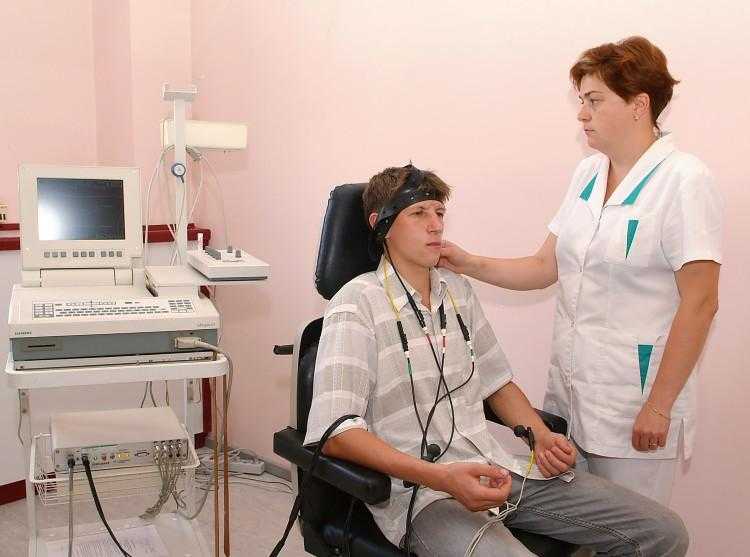
Диагностика
Диагностикой и лечением энцефалопатии занимается врач невролог. Обследование пациента включает в себя:
- опрос: сбор жалоб и анамнеза; в обязательном порядке уточняются сведения о перенесенных заболеваниях, травмах, факторах риска, время появления первых нарушений, скорость развития и т.п.;
- неврологический осмотр: оценка рефлексов, чувствительности, мышечной силы, двигательной функции;
- электроэнцефалографию (ЭЭГ): оценка электрических импульсов, возникающих в процессе работы мозга; позволяет выявить признаки эпилепсии, воспаления, наличия опухолей и т.п.;
- УЗДГ сосудов головного мозга и шеи: оценивает качество кровотока в крупных сосудах, выявить участки сужения, оценить объем поступающей крови;
- реоэнцефалография: дополняет УЗДГ, позволяет оценить тонус и эластичность сосудов, обнаружить тромбы;
- ангиография: рентгенологическое исследование сосудов с помощью введения в них контрастного вещества;
- КТ и МРТ: позволяют обнаружить очаги склероза, опухоли, воспалительные очаги последствия инсульта и другие структурные изменении;
- анализы крови (общий, биохимический): дают возможность оценить работу почек, печени, поджелудочной железы, выявить токсины, которые могут повлиять на состояние головного мозга.
При необходимости могут быть назначены другие анализы и обследования, а также консультации специалистов для точного определения причины энцефалопатии.
Описание результата обследования
Изучение кровоснабжения головы с помощью РЭГ – это несложная для проведения процедура, однако для расшифровки ее результатов требуется специальное образование и навыки. Поэтому поставить диагноз и соотнести изменения в реограмме с возможными патологиями сосудистой системы может только специалист. В процессе анализа полученных данных врач-диагност изучает отклонения в амплитуде волн от нормы, реакцию РЭГ-волны на функциональные пробы, и делает заключение о норме или патологии сосудов, снабжающих мозг кровью. РЭГ волны имеет несколько типов. Распространенными типами являются:
- гипертонический тип – характеризуется стойким гипертонусом сосудистой стенки сосудов, доставляющих кровь к мозгу, и нарушением оттока венозной крови от мозговых структур;
- дистонический тип – нарушение тонуса сосудов, для которого характерны регулярные изменения — например, может преобладать гипертонус, сочетающийся с низким пульсовым давлением, может наблюдаться венозный застой;
- ангиодистонический близок к предыдущему варианту, характерным отличием является наличие дефекта сосудистой стенки, который приводит к снижению эластичности и нарушению в кровоснабжении отдельных мозговых структур.
Тип реоэнцефалограммы – это не диагноз. График кривых показывает только изменения, которым подвержен кровоток. И то, чем он отличается от нормы. На основе расшифровки этих изменений и данных других диагностических процедур врач может установить причину страдания и поставить диагноз.
Как проводится реография?
В зависимости от обследуемой зоны, пациент может лежать или сидеть. Так, большинство разновидностей этой процедуры проводится в горизонтальном положении, и только для реоэнцефалографии и реоофтальмографии пациент должен сидеть.
Обследуемый участок тела обезжиривают с помощью медицинского спирта, после чего фиксируют на нем электроды. Для улучшения проводимости кожу могут дополнительно смочить раствором хлорида натрия или специальным гелем.
!
Длительность обследования составляет около 20-30 минут, во время которых пациент не испытывает ни болевых ощущений, ни дискомфорта.
Виды
Врачи выделяют врожденную и приобретенную энцефалопатию. Первая возникает на фоне неправильного течения беременности или родов и, зачастую, развивается еще во время пребывания плода в утробе матери. Ее признаки обнаруживаются сразу после родов или появляются в первые недели жизни. Диагностикой и лечением этого состояния занимаются неонатологи и педиатры.
Приобретенная энцефалопатия встречается уже во взрослом возрасте. Она подразделяется на несколько видов в зависимости от причины гибели нейронов:
- посттравматическая: возникает на фоне перенесенной черепно-мозговой травмы; зачастую, развивается уже через несколько лет после нее и нередко приводит к тяжелым расстройствам психики;
- токсическая: связана с острым или хроническим отравлением организма алкоголем, ядами, наркотическими препаратами, лекарственными средствами, солями тяжелых металлов и т.п.; нередко в рамках этого вида отдельно выделяют алкогольную энцефалопатию;
- метаболическая: связана с нарушением обмена веществ в организме; выделяют следующие подвиды патологии:
- печеночная: возникает при поражении печени или желчевыносящих путей;
- уремическая: связана с нарушением работы почек;
- диабетическая: является одним из частых осложнений сахарного диабета, возникает на фоне стойкого нарушения микроциркуляции и повышения вязкости крови;
- аноксическая: развивается после перенесенной клинической смерти и связана с кислородным голоданием головного мозга с последующим развитием «метаболической бури»;
- синдром Гайе-Вернике: энцефалопатия, вызванная дефицитом витамина В1;
- панкреатическая: является осложнением воспаления поджелудочной железы;
- гипогликемическая: возникает на фоне резкого снижения глюкозы крови;
- дисциркуляторная: связана с нарушением циркуляции крови в сосудах головного мозга; различают несколько форм патологии:
- атеросклеротическая: развивается из-за атеросклероза и утолщения стенок сосудов;
- гипертоническая: связана со стойким повышением артериального давления;
- венозная: возникает из-за нарушения венозного оттока крови.
В зависимости от скорости развития процесса выделяют энцефалопатию острую и хроническую. Первая может развиться в течение нескольких дней или часов, чаще возникает на фоне сильной интоксикации, травмы, инфекционного процесса. Хронический процесс может протекать годами и десятилетиями.
































