Профилактика сухой лунки
Профилактические меры для пациента заключаются в соблюдении клинических рекомендаций врача:
- носить марлевый тампон в течение 20-30 минут после удаления проблемной единицы;
- не щупать лунку языком или пальцем, чтобы не разрушить структуру вторичного сгустка или лекарства;
- принимать назначенные препараты согласно дозировке;
- отказаться от полоскания рта, питья через соломину, сплевывания слюны (нарушается стабильность сгустка);
- стараться не есть твердую пищу;
- не принимать горячую ванну;
- отказ от курения и алкоголя, чтобы сгусток не растворился.
После удаления зуба очищайте мягкий налет с языка и зубного ряда, не касаясь лунки. Вместо полоскания, делайте антисептические ванночки. Посетите стоматолога-гигиениста для проведения профессиональной чистки ротовой полости.
Больше о профилактике в домашних условиях и контрольных визитах можно узнать на консультации в стоматологии «Менделеев».
Сведения об источниках информации:
Заболевания суставов рук
Плечевой сустав
Плечевой сустав является самым подвижным и свободным суставом в теле человека, образованным головкой плечевой кости и суставной впадиной лопатки. Укрепленный только мышцами пояса верхней конечности, он часто подвергается различным повреждениям.
Причины, по которым может возникать боль:
- Травмы (разрыв мышцы или сухожилия)
- Артроз (истощение и изнашивание внутрисуставного хряща и других элементов сустава)
- Остеохондроз шейного отдела позвоночника
- Тендинит (воспаление сухожилия)
- Неврит плечевого нерва
- Артрит (воспаление)
- Инфекции
Локтевой сустав
Локтевой сустав образуется из сочленения трех костей – плечевой, лучевой и локтевой. Слабые места локтя – надмыщелки плечевой кости и локтевой отросток. Так как нервные волокна расположены близко от подвижного соединения костей, любое повреждение сопровождается весьма яркими болевыми ощущениями.
Причины, по которым может возникать боль:
- Остеохондроз
- Воспалительные заболевания – ревматоидный артрит, тендинит, остеоартроз
- Наружный эпикондилит («локоть теннисиста»)
- Бурсит локтевого отростка (воспаление околосуставной сумки)
- Травмы (вывихи, переломы)
Существуют ли способы профилактики рецидивов/повторов заболевания?
Профилактика рецидивов заболевания основана на исключении возможных причин возникновения тромбоза. Среди них плотный стул, запоры или поносы, «чтение в туалете», недостаточная или наоборот чрезмерная физическая активность (тяжелая атлетика, фитнес), длительная сидячая работа. К сожалению, однозначных методов профилактики возникновения острого тромбоза наружного геморроидального узла не существует, мы можем лишь уменьшить вероятность его возникновения, но не полностью ее исключить., Тем не менее, нужно отметить, что при консервативном лечении вероятность возникновения повторна заболевания выше, чем после выполнения операции.
Почему возникает язвенная болезнь
1. Заражение бактерией Helicobacter pylori (H. pylori)
С H. pylori сосуществует примерно половина населения Земли. Подхватить бактерию очень просто, ведь инфекция передается не только через воду, еду и столовые приборы, но даже через невинные поцелуи — так что большинство людей заражаются еще в детстве.
Попадая в желудок, бактерия начинает вырабатывать вещества, которые повреждают слизистую. В ответ на вторжение клетки организма человека могут запустить иммунный ответ. Если это происходит, начинается воспаление. Это может привести к расстройству желудка, гастриту, язвенной болезни и даже увеличить вероятность развития рака желудка.
При этом у большинства людей, заразившихся H. pylori, проблем не возникает — за тысячелетия эволюции организм человека приспособился нейтрализовывать вред, который бактерия может причинить слизистым. Механизм сдерживания дает сбой только у некоторых людей, причем точные причины, из-за которых бактерия выходит из-под контроля, пока неизвестны.
По статистике, язвенной болезнью заболевает около 1% носителей H. pylori — это в 6–10 раз выше, чем у незараженных людей. А если учесть, что бактерия живёт примерно у половины населения земного шара, получается, что шанс заполучить язвенную болезнь из-за бактерий есть у каждого двухсотого человека в мире.
2. Нестероидные противовоспалительные средства (НПВС)
Популярные обезболивающие продаются без рецепта: аспирин, ибупрофен и напроксен. НПВС блокируют работу двух ферментов — циклооксигеназ (ЦОГ 1 и ЦОГ 2). Оба фермента отвечают за синтез химических веществ — простагландинов, которые принимают участие в воспалительной реакции. Однако помимо «воспалительных» простагландинов ЦОГ 1 создает еще и «защитные» простагландины, которые помогают поддерживать целостность слизистой оболочки желудка. А поскольку обезболивающие блокируют и ЦОГ 1, и ЦОГ 2, НПВС одновременно лечат воспаление и калечат слизистую желудка.
Необходимость принимать НПВС длительно или на постоянной основе возникает, например у людей с больной спиной или суставами, при артритах, заболеваниях сердца или после инфарктов. В таком случае необходимо защищать желудок, принимая дополнительные лекарства (предварительно проконсультируйтесь с врачом). Кроме того, не следует забывать и про хеликобактер, потому что вместе с НПВС она повреждает желудок сильнее.
Главная подлость таких препаратов заключается в том, что они немного обезболивают желудок, и язва в нем может не давать никаких симптомов. Но позже риск получить опасное осложнение — кровотечение — повышается.
Тем, кто не имеет серьезных проблем со здоровьем, требующих постоянного приема обезболивающих и противовоспалительных, нужно помнить о жаропонижающих — они относятся к той же группе лекарств. Проблема в желудке может возникнуть, если вы в течение длительнго времени сбиваете температуру при помощи таблеток.
Как правило, обезболивающие провоцируют язву (желудка или кишки) у тех людей, которые вынуждены принимать их каждый день. Кроме того, в группу риска попадают люди:
- старше 70 лет,
- принимающие несколько безрецептурных обезболивающих одновременно,
- с одним или несколькими хроническими заболеваниями — например с диабетом и сердечно-сосудистыми болезнями, и те, кто раньше страдал язвенной болезнью,
- курящие и употребляющие алкоголь.
Есть и еще одна причина развития язвенной болезни — синдром Золлингера-Эллисона, при котором на стенке двенадцатиперстной кишки образуется множество крохотных опухолей — гастрином, выделяющих большое количество кислот, постепенно растворяющих стенку кишки. К счастью, болезнь очень редкая — встречается у одного человека на миллион. Ситается, что риск развития заболевания связан с генетической предрасположенностью.
Причиной развития язвенной болезни могут также стать тревожность и депрессия. Последние исследования свидетельствуют, что чем больше стаж или длительность депрессии, тем выше вероятность появления язвы.
Классификация бурситов
Бурситы классифицируют по нескольким параметрам:
-
Область локализации воспаления синовиальной сумки — локтевой, плечевой, коленный, бедренный.
-
По клиническому течению — острый, подострый, хронический бурсит.
-
По характеру возбудителя — специфический и неспецифический бурсит. Специфический возникает на фоне сифилиса, туберкулеза, гонореи, бруцеллеза. При неспецифическом воспалении возбудителями выступают стрептококки, стафилококки.
Еще одним определяющим фактором бурсита является характер жидкости, которая накапливается в синовиальной оболочке. Анализ после пункции определяет следующие виды бурсита:
-
серозный — в содержимом фиксируется плазма с некоторым количеством специфических элементов крови;
-
гнойный — в экссудате определяются деструктивные клетки, погибшие лейкоциты, патогенная флора;
-
геморрагический — в выпоте много эритроцитов;
-
фибринозный — основная доля экссудата представлена фибрином.
В некоторых источниках бурсит разделяют также на асептический и инфицированный.
Хондропротекторы
Дистрофические изменения в суставах при артрозе и артрите приводят к разрушению хрящей. Синовиальная жидкость теряет свои смазочные свойства, и вместо скольжения между костями возникает трение. Хрящевая ткань подвергается дополнительной травматизации, из-за чего болевые ощущения усиливаются.
Исправить ситуацию могут хондропротекторы. Они ускоряют метаболизм и активизируют синтез собственного коллагена, из которого состоят хрящи. Заметный эффект от их применения наступает не сразу, а спустя несколько недель и даже месяцев. Но держится он долго. После курса процедур ходить становится легче, движения причиняют гораздо меньше дискомфорта.
Хондропротекторы могут избавить от неприятных симптомов только первых трех стадиях артроза, когда хрящ еще не полностью разрушен. При деформирующем артрозе 4й стадии, такие препараты бесполезны.
Что такое наружные геморроидальные узлы? Немного анатомии
Наружные геморроидальные узлы (сплетения) – это образования, расположенные под кожей на границе анального канала и перианальной (вокруг анального отверстия) кожи. Они представляют собой венозные сплетения (рис.3). Обычно они никак себя не проявляются, не видны и не определяются на ощупь. По мере хронического прогрессирования ухудшения состояния
внутренних геморроидальных узлов в наружных происходят изменения, ведущие к их увеличению и потери связи с мышечным кольцом анального канала. Однако наиболее значительные изменения в наружных узлах наступают при возникновении в них тромба.
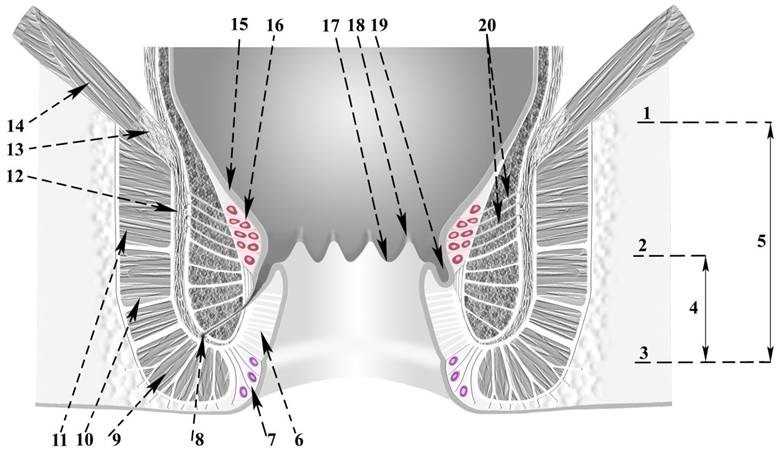
Рис. 3. Схема анального канала, на выходе из которого располагаются наружные геморроидальные узлы (номер 7 на схеме).
Как отличить острый тромбоз наружного геморроидального узла от других заболеваний?
Обычно для диагностики острого тромбоза достаточно осмотреть пациента и узнать, как развивалось заболевание и какие жалобы беспокоят. При осмотре можно увидеть увеличенный в размерах (иногда до нескольких сантиметров) чаще темно-красного цвета узел расположенный к наружи от ануса, возможно с очагом некроза в центре. При пальпации (ощупывании) в первые несколько дней можно четко определить тромб в узле, при осмотре в более поздние сроки тромб уже не так просто определить, он начинается постепенно «растворяться» и частично замещаться рубцовой тканью. Тромбоз наружного геморроидального узла нужно отличать от
ущемления выпавшего внутреннего геморроидального узла. В этой ситуации происходит выпадение внутреннего геморроидального узла, в норме расположенного внутри анального канала, сдавление его ножки, в которой проходят питающие его сосуды и нарушение кровоснабжения (ишемия) с отмираем ткани узла (рис. 4 и 5). Для специалиста отличить эти состояния не составляет особого труда, самостоятельно же пациенту понять какой именно узел доставляет ему дискомфорт достаточно сложно
Важно отличать эти заболевания, так как лечение их значительно различается. При ущемлении внутреннего геморроидального узла, как правило, требуется срочное оперативное лечение
Рис. 4. Ущемленный выпавший внутренний геморроидальный узел с явлениями некроза ткани узла.
Рис.5. Схематичное изображение ущемления внутреннего выпавшего геморроидального узла.
Острая (обострение хронической) анальная трещина – сопровождается таким же как при тромбозе болевым синдромом, но значительно более выраженным в момент опорожнения кишечника. При этом заболевании возникает разрыв слизистой анального канала. Появление острой трещины часто сопряжено с рефлекторным «защитным» спазмом сфинктерного аппарата, который затрудняет заживление раны. Консервативное и оперативное лечение заболеваний различно.
Острый парапроктит – сходство с острым тромбозом заключается в появлении объемного образования в области заднего прохода, выраженным болевым синдромом. Парапроктит – это инфекционно-воспалительное заболевание с формированием абсцесса (гнойника) в параректальной области. Заболевание сопровождается повышением температуры тела, общими симптомами интоксикации. Объемное образование в области анального канала гораздо больше и болезненнее, чем при тромбозе. Часто имеется выделение гноя на кожу или в просвет прямой кишки. Для точной диагностики применяется УЗ-исследование. Заболевание крайне опасно развитием хронических гнойных свищей перианальной области при отсутствии адекватного и своевременного лечения.
Терапевтические мероприятия
Первоначально при бурсите локтя нужно приступить к устранению проблем с двигательной активностью сустава. Для этого накладывается имобилизационная (косыночная, давящая, в некоторых случаях – гипсовая) повязка. При открытой ране проводится хирургическая обработка с последующим накладыванием антисептической повязки. Пациенту назначают лечение антибактериальными средствами широкого спектра действия.
В случае, когда в локтевой бурсе скопилась жидкость, требуется её удаление посредством шприца в стерильном помещении. Для устранения признаков воспалительного процесса прибегают к помощи таких способов:
введение в полость сустава стероидного гормонального препарата (к примеру, Кеналога);
комбинированное применение нестероидных препаратов;
использование мазей (Вольтарена, Ибупрофена).
Терапия при бурсите локтя подразумевает приём витаминных комплексов в сочетании с иммуностимуляторами. По окончании терапии пациенту назначают физиотерапевтические процедуры.
Когда консервативная терапия оказалась неэффективной, рекомендовано хирургическое вмешательство в виде:
дренирования бурсы – проводится выкачивание через маленький разрез;
иссечения суставной сумки – в период восстановления происходит формирование новой бурсы.
Мази с пчелиным и змеиным ядом
Лекарства из данной группы применяют в основном после стихания острой стадии воспаления. Их применение приводит к нескольким эффектам:
- активизируются нервные окончания;
- расширяются кровеносные сосуды;
-
улучшается доставка кислорода и питательных элементов в месте нанесения;
- нормализуются обменные реакции;
- из сустава выводятся соли, ухудшающие его подвижность.
- повышается эластичность кожи, мышц и связок.
Пчелиный яд содержат такие мази как Вирапин, Апизатрон, Унгапивен. Змеиный яд есть в составе Випратокса и Випросала.
Апизартрон
Мазь на основе пчелиного яда, метилсалицилата и аллилизотиоцианата. Активизирует работу нервных окончаний, что в свою очередь улучшает кровообращение и уменьшает болезненные ощущения. Апизатрон можно использовать в запущенных случаях воспаления сустава, применение препарата в этом случае постепенно восстанавливает функции сочленения.
Кожу в области сустава перед обработкой нужно промыть и тщательно просушить. Мазь распределяется тонким слоем и аккуратно втирается в кожный покров. Лечение начинают с использования препарата один раз в сутки, на следующий день его можно наносить уже два раза, а на третий — три.
Випросал
В основе яд гадюки, оказывающий раздражающий эффект. Камфара Випросала обезболивает, а скипидар уничтожает микробы. Наносится на неповрежденные кожные покровы. Для одной обработки требуется около 10 грамм препарата, что составляет 1-2 чайные ложки средства.
Мази применяют три дня подряд, затем делают перерыв на один день и лечение повторяют. Такой курс терапии можно продолжать до полного восстановления подвижности суставов.
Использованная литература
- Аравийский, Р. А. Диагностика микозов. Пособие для врачей. / Р. А. Аравийский, Н. Н. Климко, Н. В. Васильева. – Санкт–Петербург: Издательский дом СПбМАПО, 2004. – 185 с.
- Васильева Н.В., Климко Н.Н., Цинзерлинг В.А. Диагностика и лечение инвазивных микозов: современные рекомендации // Вестник Санкт-Петербургской медицинской академии последипломного образования. – 2010. – Т.2, №4. – С. 5-18.
- Лещенко В.М. Современные антимикотики в дерматологии. Consilium Medicum. 2004; 6(3): 186–91.
- Ломоносов К.М. Онихомикоз: этиология, диагностика, клиническая картина и лечение./ К.М. Ломоносов, А.А. Цыкин // Дерматология. Consilium Medicum. – 2008. – №2. – С. 32-35.
- Сергеев А.Ю. Грибковые заболевания ногтей. Москва: «Медицина для всех». Национальная академия микологии, 2001.
- Скрипкин Ю. К., Бутова Ю. С. Клиническая дерматовенерология. Руководство для врачей в 2 т. М.: ГЭОТАР-Медиа, 2009. Т. 1, 720 с. Т. 2, 928 с.
Причины развития альвеолита
Главная причина альвеолита — нарушение естественного восстановления тканей в альвеоле. Врачи выделяют следующие факторы риска развития альвеолита:
- Хирургическая травма (особенно при удалении нижних восьмерок). При сложном извлечении зуба врач может задеть стенку альвеолы, что приводит к сдавлению сосудов, нарушению восстановления ткани.
- Возраст пациента. Как правило, альвеолярный остит развивается у 45% пациентов старше 50 лет. Обусловлено слабым иммунитетом, снижением сопротивляемости болезням, медленным затягиванием ран.
- Курение. Увеличивает риск развития осложнения в 5 раз. Альвеола загрязняется, высыхает от микроожога слизистой. Никотин сужает мелкие кровеносные сосуды, замедляя образование сгустка крови.
- Место извлечения. Сухая лунка чаще возникает на нижней челюсти, чем на верхней. Нижняя челюсть хуже снабжается кровью, лунки моляров или премоляров быстрее забиваются остатками еды, чем на верхней челюсти.
- Инфекция в полости рта. Причиной может быть невылеченный гингивит или периодонтит, инфекционные заболевания, наличие в осколка корня в лунке удаленного зуба.
- Сахарный диабет. Осложняет заживление раны, у больных альвеолит протекает с выраженным воспалительным процессом.
- Заболевания, нарушающие свертываемость крови (гемофилия, болезнь Шенлейна-Геноха). А также прием противосвертывающих препаратов от образования тромбов.
- Анестезия с вазоконстриктором. Ряд врачей считает, что сосудосуживающие препараты в сочетании с местным анестетиком приводят к спазму сосудов, который осложняет образование кровяного сгустка.
- Несоблюдение послеоперационных рекомендаций стоматолога-хирурга. Полоскание рта, жевание на участке удаленного зуба, неаккуратная очистка зубов может травмировать кровяной сгусток.
Патогенная микрофлора
Врачи определили виды микроорганизмов, которые вызывают воспаление лунки — это условно-патогенные бактерии. Согласно исследованиям, в большинстве случаев альвеолит возникает из-за Streptococcus Staphylococcus, Actinomyces viscosus. Эти микроорганизмы развивают альвеолит, задерживая заживление лунки. Реже из-за Candida, Enterococcus, Escherichia. Бактерии проникают в рану из некупированных очагов. Перикоронит и другие заболевания пародонта осложняют течение болезни.
Развитию альвеолита способствуют местные факторы — травматичное удаление, состав слюны, нарушение рекомендаций стоматолога после операции. Также микробная среда ротовой полости вызывает тяжелые формы при осложнении.
Бурсит: лечение лечебным пластырем НАНОПЛАСТ форте
При терапевтическом лечении бурсита применяются различные средства, такие как кортикостероидные гормоны, НПВС, внутрисуставные инъекции гиалуроната натрия . Все эти средства эффективны, но при длительном применении могут нанести вред организму
Поэтому очень важно минимизировать побочные эффекты и повысить эффективность лечения бурсита. В этом может помочь препарат нового поколения — обезболивающий противовоспалительный лечебный пластырь НАНОПЛАСТ форте
Подробнее >>>
При лечении бурсита лечебный пластырь НАНОПЛАСТ форте очень эффективен, он позволяет снять боль и воспаление, улучшить кровообращение в пораженном участке, позволяет снизить дозу обезболивающих и противовоспалительных средств.
При лечении бурсита лечебный противовоспалительный обезболивающий пластырь НАНОПЛАСТ форте накладывается на плечевой, локтевой или коленный сустав зависимости от локализации. Рекомендуемая продолжительность курса при лечении бурсита лечебным пластырем НАНОПЛАСТ форте составляет 1 неделя. Обычно при бурсите рекомендуется использовать пластырь с утра на 12 часов, но возможно применять его и на ночь. В зависимости от области применения применяется пластырь либо размером 7х9 см (например, локтевой сустав), либо размером 9х12 см (например, коленный сустав).
Высокая эффективность, уникальность состава, длительное (до 12 часов!) лечебное воздействие, удобство применения и доступная цена делают НАНОПЛАСТ форте средством выбора в лечении бурсита.
Бурсит — другие материалы по теме
Лечение радикулита
Ишиас
Защемление седалищного нерва
Артроз
Головокружение при шейном остеохондрозе
Диета при артрозе
Лечебная физкультура при коксартрозе
Лечебная физкультура при артрозе
Ответы на популярные вопросы про тонзиллит
1. Какие антибиотики назначают при тонзиллите?
В лечении острого тонзиллита выделяют несколько групп антибиотиков:
- полусинтетические пенициллины
- цефалоспорины
- макролиды
Назначить антибиотики может только врач. Бесконтрольное самостоятельное применение антибиотиков запрещено, так как возможно развитие устойчивости бактерии к антибиотику, что ведет к неэффективности определенного лекарства к бактерии в дальнейшем. При вирусной форме ангины лечение антибиотиком не показано!
2. Можно ли делать прививки при тонзиллите?
В обязательном порядке следует проконсультироваться с лечащим врачом. Прививку можно делать при хроническом тонзиллите, но ТОЛЬКО в ОТСУТСТВИЕ ОБОСТРЕНИЯ.
3. Какой врач лечит тонзиллит?
В современной медицине лечением острого тонзиллита или ангины может заниматься врач-оториноларинголог (ЛОР), врач-инфекционист и терапевт.
4. Можно ли делать ингаляции при тонзиллите?
Применение ингаляции при остром тонзиллите допустимо только после консультации врача! Не при всех формах ангины допустима данная процедура. Показания и противопоказания зависят от формы острого тонзиллита и возбудителя, поэтому дифференциальная диагностика играет ключевую роль. Только врач может назначить лекарство для ингаляции и его правильную дозировку. Также врач поможет подобрать правильный тип небулайзера.
5. Можно ли есть мороженое при тонзиллите?
Для облегчения боли в горле рекомендовано употребление холодных продуктов, в том числе мороженого. Холод обладает местноанестезирующим эффектом, достигаемым за счет воздействия на нервные окончания.
6. Какие анализы назначают при тонзиллите?
- мазок из глотки — с миндалин, дужек, задней стенки глотки на определение возбудителя и устойчивости к антибиотику, в том числе на предмет дифтерии
- экспресс-тест на выявление бета-гемолитического стрептококка группы А
- общий анализ крови
- общий анализ мочи
- СОЭ
7. Может ли тонзиллит возникать только с одной стороны?
В основном тонзиллит протекает с двусторонним поражением миндалин, но бывают исключения. Тонзиллит может протекать не только как самостоятельное заболевание, но и быть проявлением какого-либо другого заболевания. Например, при туляремии или первичном сифилисе тонзиллит проявляется с одной стороны.
8. Как долго лечится тонзиллит?
В среднем лечение может занимать 7 дней. Например, антибактериальная терапия назначается на 5-10 дней. Все зависит от группы антибиотика и наличия осложнений.
9. Можно ли самостоятельно удалять пробки при тонзиллите?
Нет, самостоятельное удаление пробок строго запрещено! Ни ватными палочками, ни зубной щеткой, ни руками. Это связано с опасностью повреждения миндалины и окружающих тканей. Повреждение может спровоцировать распространение инфекции и развитие осложнений.
Стадии развития контрактуры Дюпюитрена
Принимая во внимание существующие статистические данные, можно утверждать, что контрактура Дюпюитрена кисти наблюдается у 3% людей в мире. Причем наиболее подвержены заболеванию представители мужского пола, входящие в возрастную категорию – от 40 до 60 лет
У женщин данный патологический процесс встречается достаточно редко, всего в 4-5% случаев.
Принимая во внимание то, насколько выраженной является ладонная контрактура Дюпюитрена, различают следующие стадии развития заболевания
Первая стадия
Характеризуется наличием небольшого подкожного узелка, расположенного под безымянным пальцем. При этом пациент не ощущает какого-либо дискомфорта и продолжает выполнять привычные движения рукой. Пальцы на данном этапе также не утрачивают своей активности. Как правило, подобные узелки напоминают обычные мозоли работающего человека.
Вторая стадия
Прогрессивная стадия. В процессе нее на ладони появляется рубцовый тяж. При этом наблюдается покраснение и загрубение кожных покровов в данной области. В поврежденном пальце ухудшается подвижность и, чаще всего, нарушается его способность полностью разгибаться. Однако болевой синдром в этом случае не констатируется.
Третья стадия
Зона распространения фиброзного тяжа охватывает весь палец. При этом кожные покровы, расположенные вблизи уплотнения, приобретают складчатый и сморщенный вид. Палец, пораженный недугом, располагается под углом 90° по отношению к ладони. Кроме того, в этой ситуации отслеживается внезапное ухудшение функциональных характеристик.
Пациенты отмечают отсутствие каких-либо болевых ощущений в этой части тела. Однако осуществлять движения данной конечностью достаточно сложно. На этом этапе может наблюдаться сращение поверхностей сустава.
Четвертая стадия
Зона поражения охватывает всю ладонь или сразу несколько пальцев. Как правило, происходит их сращение в один крупный рубец. Первый поврежденный палец принимает согнутое положение без вероятности его изменения, и происходит существенная деформация кисти. В отдельных ситуациях пациенты отмечают появление сильной ноющей боли, которая носит постоянный характер. Способность кисти выполнять какие-либо движения в данном случае сведена к нулю.
Запись на прием
- Клиника в Аннино +7 (495) 388-08-08 Варшавское шоссе, д. 154, к. 1
- Клиника на Краснопресненской +7 (499) 252-41-35 Волков переулок, д. 21
- Клиника на Варшавской +7 (499) 610-02-09 Варшавское шоссе, д. 75, к. 1
Диагностические мероприятия
При обращении в медучреждение ортопед диагностирует бурсит локтя путем проведения:
Визуального и пальпационного осмотра, а также опроса больного.
Рентгенологического исследования. Такая диагностика нужна для оценки, в каком состоянии находится локтевой отросток – в некоторых случаях в этом месте обнаруживается образование остеофитов. С помощью этого метода можно подобрать методику лечения (консервативную либо хирургическую).
Пункции синовиальной полости. Выполняется в случае, когда нужно точно установить происхождение заболевания (инфекционной или воспалительной этиологии). Экссудат, полученный в результате пункции, отправляют на лабораторное исследование, чтобы выявить чувствительность к антибактериальным и иным препаратам и определить характер заболевания, после чего доктор определится с планом терапии.
Причины бурсита
Воспаление околосуставной сумки при бурсите может быть вызвано различными причинами. Среди них:
- перегрузки суставов — растяжение, повторяющееся физическое напряжение (чаще всего бывает у спортсменов, локализация бурсита в этом случае зависит от вида спорта);
- травмы околосуставной сумки или близлежащих сухожилий (ушиб, ссадина, мелкие раны) также могут привести к бурситу;
- артрит и подагра, которые вызывают воспаление суставов и сухожилий по всему телу, могут затрагивать и бурсы. При таком бурсите наблюдается снижение подвижности сустава, покраснение, отёк и изредка повышение температуры в области сустава;
- к инфекционному бурситу может привести вторичное инфицирование синовиальной сумки гноеродными микробами по лимфатическим путям из гнойных очагов, не исключается и инфицирование через кровь.
Бурсит также может быть вызван нарушением обмена веществ, аутоиммунными заболеваниями, интоксикацией, аллергической реакцией. Но нередко это заболевание развивается без всяких видимых оснований.
Причины бурсита
Возникновение бурсита в первую очередь связывают с инфицированием синовиальной сумки или повторяющимися травмами сустава. Под воздействием патогенной флоры развивается острый бурсит. Инфекционный агент может попасть в организм при:
-
незначительных повреждениях кожи;
-
гематомах;
-
карбункулах;
-
фурункулах;
-
рожистом воспалении;
-
пролежнях;
-
остеомиелите.
Если говорить о факторе открытой травмы, то микробы в полость синовиальной сумки попадают с током крови. Прямое инфицирование эпидермальным или золотистым стафилококком происходит после падений, повреждений кожи.
Путь передачи через лимфу наблюдается в случае, когда первопричиной является гнойно-воспалительных процесс. В патологическом очаге происходит размножение возбудителя, дальнейшее распространение происходит лимфатическими путями. С лимфой он проникает в суставную сумку и заражает ее содержимое.
Интенсивные физические нагрузки на сустав, связанные с многократным повторением каких-либо движений, приводят к скоплению экссудата практически под кожей. Наиболее распространенные при этом виды заболевания:
-
бурсит коленного сустава (колени священника) — развивается при вынужденном, частом коленопреклонении;
-
бурсит локтевого сустава — результат многократных однотипных движений, так называемый «локоть теннисиста» или «локоть шахтера»;
-
бурсит голеностопного сустава — процесс локализуется в области лодыжек, появляется на фоне ношения некомфортной обуви, длительной ходьбы, бега;
-
бурсит бедра — развивается на фоне повторяющегося растяжения бедренных мышц, при частом беге.
Воспалительный процесс в синовиальной сумке может развиваться при состояниях, которые сопровождаются снижением иммунитета:
-
ВИЧ-инфекция;
-
рецидивирующие инфекции;
-
онкологические заболевания;
-
последствия химиотерапии, лучевого лечения;
-
цирроз печени;
-
алкоголизм;
-
наркомания.
Какие физиотерапевтические методы используют чаще всего на 1 и 2 стадиях
- Электрофорез с медпрепаратами.
- Парафинотерапия для стимуляции кровотока.
- Лазеротерапия для приостановления роста остеофитов и разрушения уже существующих.
- Грязевые компрессы с целью устранения в тканях атрофических изменений.
- Акупунктура для снижения боли и восстановления мышечного тонуса.
- Массаж – актуален на стадии реабилитации.
- Лечебная гимнастика.
С помощью несложной гимнастики можно устранить боль на начальных стадиях артроза локтевого сустава. Противопоказания к ней – свежие травмы локтя, повышенная температура тела, грипп, ОРВИ, а также период в течение 3 месяцев после операции на локтевом суставе.
Из-за чего возникает острый тромбоз наружного геморроидального узла?
В основе возникновения тромбоза чаще лежит переполнение вен наружных геморроидальных сплетений кровью с последующим замедлением тока крови в этих сосудах и возникновением тромбов. Тромбоз на фоне венозного полнокровия чаще всего развивается после резкого или длительного напряжения. Классическими примерами такого перенапряжения являются поднятие тяжестей, натуживание при запорах или поносах, а также родах. Хронический застой крови в органах таза (к которым относится и анальный канал) возникает при длительном сидении, избыточной массе тела, недостаточной физической активности.
Чем руководствоваться при выборе врача и лечебного учреждения
Если вы находитесь в поиске лечебного учреждения, куда обратиться для консультации и лечения острого перианального тромбоза, то нужно обратить внимание на несколько факторов
- Наличие у учреждения именно проктологической, а не только общехирургичсекой или онкоколопроктологической специализации.
- Владением сотрудниками Клиники информации о всех возможных способах лечения острого перианального тромбоза
- Возможность выполнения в Клинике малых колопроктологическитх операций в условиях стационара
- Возможность выполнения оперативного лечения в Клинике у «особых» групп пациентов – беременных, пациентов старшей возрастной группы









![Лечение контрактура дюпюитрена кисти [без операции]](http://koketta.ru/wp-content/uploads/7/3/7/73732d60bc232ca95a322e8f4e1c44c8.jpeg)





















